Катаракта глаза — это патология, связанная с изменением светопреломляющей структуры органа зрения. При заболевании наблюдается потемнение хрусталика, в результате чего теряется его естественная прозрачность.
Для лечения суставов наши читатели успешно используют Око-плюс. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Зрение при катаракте затуманивается, ослабляется цветовое восприятие, наблюдается ухудшение ночного видения, развивается чувствительность к яркому свету. При отсутствии адекватного лечения патология может привести к частичной или даже полной потере зрения. При выполнении некоторых профилактических мероприятий можно отсрочить развитие заболевания, но с возрастом риск развития недуга повышается.
Краткая характеристика заболевания
Катарака — это помутнение всего хрусталика или его части. Такие изменения провоцируют уменьшение светопроводимости, снижают остроту зрения. Согласно научной статистике именно катаракта является причиной слепоты больше чем в 50% случаев потери зрения у людей во всем мире. Чем младше человек, тем реже у него риск развития катаракты.
В возрасте 50-60 лет вероятность услышать такой диагноз составляет 15 %, в 70-80 лет — уже 26-46 %, а у людей старше 80 лет заболевание обнаруживается почти у каждого. Именно в связи с большой распространенностью и неутешительными последствиями, катаракта возглавляет список самых актуальных проблем офтальмологии.
Хрусталик — очень важная функциональная часть глаза, представленная в виде биологической двояковыпуклой прозрачной линзы, которая преломляет входящие лучи и фокусирует их на сетчатку глаза. Именно за счет такой функции человек видит, поэтому любые нарушения в форме, величине или положении хрусталика будут влиять на его работу.
Механизм развития недуга
Очень часто можно услышать вопрос о том, что такое катаракта глаз, и насколько опасным является заболевание. Чтобы разобраться в этом, необходимо рассмотреть, как происходит процесс зарождения и развития патологии. Существует множество видов заболевания, каждый из которых будет провоцироваться различными факторами. В зависимости от них развитие недуга будет иметь свои особенности.
Патогенез возрастной формы катаракты является многофакторным. Можно выделить следующие закономерности:
- масса и толщина хрусталика с возрастом увеличиваются, а его преломляющая сила уменьшается;
- ядро хрусталика становиться тверже, так как сдавливается новыми слоями волокон, в результате подобных изменений хрусталик теряет прозрачность и начинает мутнеть;
- под влиянием химических изменений происходит постепенное прокрашивание белков ядра;
- на начальных этапах развития патологии хрусталик окрашивается в бледно-желтый цвет, с возрастом цвет изменяется до коричневого.
Заболевание может развиться по нескольким причинам:
- Тупое непроникающее ранение. Хрусталик может помутнеть полностью или частично. Это происходит по такой схеме: тупая травма глаза ведет к разрыву капсулы двояковыпуклой прозрачной линзы глаза, что вызывает отек ее волокон. В результате происходит помутнение со всеми вытекающими последствиями.
- Хронический увеит может спровоцировать развитие катаракты таким образом: воспалительные процессы сопровождаются выработкой токсинов, которые, воздействуя на хрусталик, изменяя его структуру. Это и вызывает помутнение линзы глаза.
- При частом воздействии на глазное яблоко инфракрасным излучением, ультрафиолетовой или ионизирующей радиацией происходит повреждение передней капсулы глазной линзы. Физически это проявляется в шелушении поверхностных слоев хрусталика. Такие изменения в структуре не проходят бесследно и часто провоцируют развитие заболевания.
Катаракта, которая развивается на фоне заболеваний (сахарный диабет, гипокальциемия и т.д.), может возникнуть в молодом возрасте, и будет иметь индивидуальную схему развития. При диабете высокий уровень сахара увеличивает количество глюкозы как в самом хрусталике, так и в камерной влаге. Когда в линзу поступает вода, волокна хрусталика набухают, и из-за отека изменяется сила преломления.
Разновидности заболевания
Чтобы понять, как избавиться от катаракты, необходимо, прежде всего, разобраться, к какому типу она относится. Заболевание бывает врожденным и приобретенным. Врожденная разновидность имеет ограниченную площадь и не развивается. Приобретенная катаракта характеризуется тем, что постоянно прогрессирует, вызывая все большие изменения хрусталика.
В зависимости от причины возникновения развивающаяся приобретенная катаракта бывает:
- старческая, сенильная (около 70 % всех случаев);
- осложненная (причина заболевания — глазные болезни);
- травматическая (травма может быть как проникающей, так и тупой);
- лучевая;
- токсическая (при интоксикации, вызванной длительным приемом лекарственных препаратов);
- катаракта, которая развивается на фоне других заболеваний.
По своей локализации катаракта может быть:
- передней полярной (пятно округлое и расположено на переднем полюсе глазной линзы);
- задней полярной (помутнение также круглое, но располагается на заднем полюсе);
- веретенообразной (помутнение напоминает веретено и располагается на передне-задней оси линзы);
- ядерной (пятно расположено в центре);
- слоистой или зонулярной (мутные и прозрачные слои чередуются, локализуясь вокруг ядра);
- корковой или кортикальной (место расположения — наружный край оболочки);
- задней субкапсулярной (субкапсулярная катаракта локализуется под капсулой в задней части хрусталика);
- полной или тотальной (заболевание будет проявляться деградацией всего вещества и капсулы).
Такая классификация подходит только к врожденной форме патологии. При приобретенной катаракте помутнение будет тотальным или сосредотачивается в центре или по наружному краю.
Развитие патологии происходит в несколько этапов, в результате чего выделяют стадии болезни:
- На начальной стадии развития помутнение не затрагивает оптическую зону хрусталика и не отражается на остроте зрения.
- Незрелая катаракта характеризуется прогрессированием, происходит заметное ухудшение зрения.
- Зрелая катаракта сопровождается уплотнением и полным помутнением линзы. Зрение очень ухудшается.
- Перезрелая или морганиева катаракта вызывает полную слепоту.
Катаракта может быть быстропрогрессирующей (4-6 лет), медленно прогрессирующей (10-15 лет) и умеренно прогрессирующей (6-10 лет).
Клиническая картина недуга
Чтобы предотвратить начинающуюся патологию, необходимо знать симптоматику заболевания. Первые признаки катаракты глаза — снижение остроты зрения, что может сопровождаться искажением или множественным видением предметов. Часто объекты, попавшие в поле зрения, окрашиваются в желтоватый оттенок.
Симптоматика может быть очень разнообразной и зависит от степени поражения хрусталика и стадии развития заболевания. Выделяются общие признаки недуга:
- Двоиться в глазу, когда второй закрыт. В процессе прогрессирования недуга этот симптом исчезает.
- Картинки и образы стают нечеткими и расплываются (независимо от расстояния), а сам дефект не поддается корректировке контактными линзами. Первые симптомы пациент описывает как затуманенное зрение.
- Человек может жаловаться на блики и вспышки (такой симптом беспокоит обычно в темное время суток).
- Возникает светочувствительность. Особенно сильно симптом проявляется ночью, когда человек выходит на яркий свет. Острота зрения в темноте также снижена.
- Если больной смотрит на источник света, то видит вокруг него ореол.
- Появляется нарушение в восприятии оттенков. Цвета стают бледнее. Часто возникают трудности с восприятием оттенков фиолетового и голубого цвета.
- Кратковременное улучшение зрения (это симптом проявляется у тех, кто страдает дальнозоркостью).
- Так как острота зрения снижается быстро, то человек может часто менять очки для зрения.
- На последних стадиях патологии предметное зрение утрачивается, больной различает только свет.
Симптомы катаракты на ранних стадиях будут проявляться искажением увиденного. Больной может видеть полоски, мелкие пятна или шарики. Появляется ощущение, будто глаза покрывает пелена, из-за чего больному стает трудно работать с мелкими деталями, возникают сложности с чтением и письмом.
Клиническая картина будет также зависеть от того, какие виды патологии начали развиваться:
- катаракта, вызванная диабетом, представлена хлопьеподобными помутнениями белого цвета — такие пятна расположены по всей поверхности линзы и могут стать причиной изменения радужной оболочки;
- токсическая катаракта может проявиться помутнениями, которые расположены под капсулой хрусталика и распространяются на корковые слои.
Судить о виде патологии можно в зависимости от места локализации пятна и его формы.
Причины развития заболевания
Чем опасна катаракта, можно понять по сопровождающим ее симптомам. Но можно ли предупредить недуг? Зная причины, можно попытаться если не предотвратить, то хотя бы снизить вероятность развития заболевания.Выявленная первопричина повлияет на методы лечения катаракты.
В большинстве случаев патология развивается в пожилом возрасте. Людям старше 60 лет необходимо более тщательно следить за своим зрением, обращать внимание на любые аномальные проявления.
Могут быть и другие причины катаракты:
- Патология щитовидной железы. Первопричиной может стать сахарный диабет, синдром нервно-мышечной возбудимости, мышечная дистрофия и прочие заболевания.
- Алкоголизм и длительное злоупотребление табаком.
- Любое травмирование глаза.
- Длительный прием кортикостероидов, которые оказывают токсическое действие на организм.
- Воздействие прямых солнечных лучей на сетчатку глаза.
- Возраст человека. У молодых людей заболевание встречается намного реже.
- Некоторые глазные болезни (отслойка сетчатки, глаукома и прочие) нарушают метаболизм хрусталика, что провоцирует развитие недуга.
- Тяжелые инфекции организма приводят к структурным нарушениям сетчатки, провоцируя развитие катаракты.
- Низкий уровень гемоглобина.
- Интоксикация организма Таллием, Нафталином и другими токсическими веществами.
- Заболевания кожи (экзема или склеродермия).
- Ожог глаза.
- Сильная близорукость.
- Наследственность.
- Причиной появления врожденной катаракты могут быть тяжелые инфекции, перенесенные в период беременности.
- Работа, где присутствует высокий риск облучить глаза.
- Плохие экологические условия.
Развитие патологии может быть спровоцировано одной или сразу несколькими причинами.
Возможные осложнения
Независимо от того какая причина спровоцировала развитие заболевания, главное, вовремя заметить патологические изменения в глазу и начать лечение катаракты. Своевременно оказанная медицинская помощь позволит избежать осложнений, которые обязательно будут, если вовремя не остановить развитие заболевания.
Отсутствие лечения может стать причиной таких осложнений:
- Полная слепота. Диагноз амавроз ставиться пациенту, когда он полностью теряет способность видеть. Но потеря зрения — это процесс постепенный, поэтому так важно уловить момент, когда заболевание только начинается. На этом этапе лечение катаракты будет самым эффективным.
- Последствием катаракты может стать вывих хрусталика. Осложнение характеризуется полным смещением и отрывом линзы от связки, которая ее держит. Такая патология сопровождается резким ухудшением зрения. Чтобы остановить развивающееся осложнение, хрусталик необходимо удалить оперативным путем.
- На фоне катаракты может развиться факолитический иридоциклит. В результате такой патологии ресничное тело и радужка воспаляются, что вызывает сильные головные боли. Воспаление провоцирует острую боль в глазу, изменяется цвет сосудистой сетки (синеет или краснеет), снижается двигательная активность зрачка. Для избавления от симптомов хрусталик удаляют, сначала устранив острую фазу.
- При отсутствии лечения происходит увеличение размеров хрусталика. Это приводит к вторичному увеличению внутриглазного давления (факогенная глаукома). Если проявились такие симптомы, хрусталик удаляют. Параллельно проводится терапия, направленная на снижение внутриглазного давления.
- На фоне врожденной катаракты может развиться атрофия сетчатки, в результате чего она перестает функционировать. У детей такое осложнение встречается намного чаще, чем у взрослых. Для решения проблемы больному потребуется операция.
Даже если человек не знает о катаракте глаза, что это такое, и какие существуют симптомы недуга бывают, очень важно адекватно реагировать на любые аномальные изменения зрения. При любых подозрениях лучше всего сразу обратиться к доктору и пройти обследование. Любое заболевание лучше поддается лечению на начальной стадии.
Принципы диагностики
При катаракте, очень важно то, как видит человек предметы и реагирует на свет. Именно такие симптомы первыми вызывают беспокойство. Только офтальмолог сможет оценить остроту зрения больного и выявить возможные патологии хрусталика. Для определения различных осложнений диагностика будет включать исследование глазного дна.
В схему обследования входит комплекс стандартных и дополнительных способов:
- визиометрия — проверка остроты зрения;
- периметрия — проверка зрительных полей;
- цветовое тестирование;
- тонометрия — измерение внутриглазное давление;
- биомикроскопия — проверка глазного яблока щелевой лампой;
- офтальмоскопия — проверка глазного дна.
Специальными способами исследования являются:
- рефрактометрия;
- офтальмометрия;
- ультразвуковое сканирование глаза;
- ультразвуковая биомикроскопия.
С помощью дополнительных методов исследования хирург-офтальмолог подготовится к оперативному вмешательству. Диагностика катаракты — это первый шаг на пути к выздоровлению, главное, начать лечение, как только проявились первые симптомы.
Если диагноз катаракта подтвердился, могут быть назначены дополнительные исследования, которые должны исключить развитие осложнений:
- электрофизиологическое исследование;
- электрокулография;
- электроретинография;
- исследование зрительных вызванных потенциалов.
С помощью таких проверок оценивается состояние зрительного нерва, сетчатки, центральных отделов зрительного анализатора.
Главное при катаракте — как можно раньше начать терапию. Заболевание может прогрессировать достаточно быстро, и при отсутствии лечения человек может навсегда потерять зрение. Отсутствие терапии может спровоцировать развитие осложнений.
Может повыситься внутричерепное давление или разовьется глаукома. Часто осложнения провоцируют отмирание глазного нерва. Вот почему так важно прислушиваться к рекомендациям врача и не пускать заболевание на самотек.
Специфика лечения
Многих волнует вопрос о том, можно ли вылечить катаракту. Все будет зависеть от степени поражения хрусталика. В некоторых случаях пациенту может быть назначена операция. Медикаментозное лечение предполагает использование различных глазных капель, которые должны улучшить метаболизм внутри линзы.
Именно за счет стимуляции обменных процессов происходит замедление процесса помутнения. В случае, если пациент прерывает назначенную терапию, симптомы, с которыми боролись, возвращаются.
Консервативная терапия не приводит к рассасыванию пятна. Это всего лишь метод, который ведет к предотвращению быстрого развития заболевания. В состав глазных капель обычно входят аминокислоты, витамины, антиоксиданты и прочие вещества, недостаток которых становится причиной развития патологии.
Устранить катаракту и восстановить зрение поможет только операция. Хирургия — это единственный способ побороть патологию полностью. Доктор проводит микрохирургическую операцию по удалению измененного хрусталика, заменяя его интраокулярной линзой.
Современная медицина позволяет выполнять такие операции на любой стадии заболевания. Процедура проводится в амбулаторных условиях, и человек очень быстро возвращается домой. Если оперативное вмешательство назначено при диагнозе двусторонняя катаракта, то сначала оперируют глаз, который видит хуже.
Медицинскими показаниями к операции могут быть:
- набухающая катаракта;
- перезрелая стадия заболевания;
- вывих или подвывих глазной линзы;
- вторичная глаукома, которая является сопутствующей патологией;
- профессиональные и бытовые потребности.
У современной медицины появилась возможность проводить разные варианты оперативного вмешательства:
- интракапсулярная экстракция — удаление хрусталика вместе с капсулой;
- экстракапсулярная экстракция — удаление части хрусталика, капсула остается;
- ультразвуковая факоэмульсификация предполагает имплантацию ИОЛ (под действием ультразвука вещество хрусталика переходит в состояние эмульсии и выводиться из глаза через разрез);
- лазерная факоэмульсификация — похожая процедура, только дробление хрусталика происходит под действием лазера.
После проведенной операции необходимо точно соблюдать предписания офтальмолога.
Список глазных капель, применяемых при лечении катаракты
Если у больного начались симптомы катаракты, то врач может выписать специальные капли. Это так называемая заместительная терапия, смысл которой заключается в восполнении веществ, которые спровоцировали развитие патологии. Прежде чем начинать лечение, офтальмолог должен провести полную диагностику и установить точную причину заболевания.
Список распространенных капель, назначаемых при катаракте:
- Офтан катахром. Капли созданы на основе никотинамида, цитром с, аденозина и прочих активных веществ. В результате применения происходит нормализация обменных процессов, активизируются процессы восстановления и окисления. Капли выполняют функцию антиоксиданта. Не всасываются в кровоток, а результат от использования появляется в течение нескольких минут. Из противопоказаний — повышенная чувствительность к компонентам, детский возраст. Побочные эффекты — аллергические реакции, ощущение жжения в глазах. Очень редко капли могут спровоцировать головокружение, повышение артериального давления или тошноту.
- Квинтакс. Капли рассасывают белок, который скопился в хрусталике глаза. Лечение препаратом будет эффективным, так как он характеризуется низкой всасываемостью в кровоток, не взаимодействует с другими препаратами и не вызывает побочных реакций. Квинтакс назначают и детям, и беременным. Важно не прекращать лечение, даже если возникает улучшение. Капли покажут максимальную эффективность только при длительной терапии.
- Тауфон. Препарат может использоваться в качестве профилактического средства и для лечения. Капли нормализуют обменные процессы в глазном яблоке. Из преимуществ — доступная цена.
Капли выписываются больному и в послеоперационный период. Они должны ускорить процесс выздоровления и не допустить осложнений. Медикаменты будут назначаться в зависимости от проблематики:
- препараты антибактериального действия (Флоксал, Тобрекс, Офтаквикс);
- препараты с противовоспалительным эффектом (Дикло Ф и Индоколлир);
- для увлажнения может применяться Оксиал или Систейн;
- гормональные капли (Максидекс и Офтан-дексаметазон).
Прием любых препаратов должен быть назначен офтальмолога. Самолечение — это не лучший выбор при катаракте.
Для лечения суставов наши читатели успешно используют Око-плюс. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Прогноз и профилактические мероприятия
Чтобы не беспокоил вопрос о том, как вылечить катаракту , необходимо проводить профилактические мероприятия, особенно это актуально при наличии факторов риска. Для этих целей можно использовать различные капли (Квинакс или Тауфон), но только после консультации с.
Комплекс профилактических мероприятий выглядит таким образом:
- Регулярное посещение доктора — главное условие, чтобы выявить проявляющееся заболевание своевременно. Людям старше 60 лет будет достаточно посещать офтальмолога около 2 раз в год. Всем остальным (при отсутствии показаний) можно обращаться к врачу реже: 1 раз в год.
- В летом при сильных солнечных излучениях важно носить солнцезащитные очки, которые блокируют попадание ультрафиолета на хрусталик.
- В рационе должны преобладать фрукты и овощи, а еще продукты, богатые антиоксидантами.
- При диагнозе сахарный диабет больной должен строго контролировать уровень своего сахара.
- В условиях опасной работы необходимо применять меры предосторожности (в горячем цехе, при работе с опасными веществами);
- Чтобы предотвратить развитие заболевания, необходимо как можно меньше касаться глаз руками, потому что можно легко занести различные инфекции.
- Во время беременности важно предупредить попадание вирусов в организм.
- Исключить вредные привычки (курение, чрезмерное потребление алкоголя).
Но универсального метода профилактики нет. Очень важно вовремя распознать первые симптомы и начать лечение. Прогнозировать полное восстановление зрительной функции (даже после оперативного вмешательства) очень тяжело, особенно при врожденной форме заболевания.
Это связано с тем, что врожденная катаракта вызывается изменениями в нервно-рецепторном аппарате глаза, что невозможно исправить хирургическим путем.
Оперативное лечение приобретенной катаракты, вероятнее всего, покажет выраженный терапевтический эффект. У пациентов часто наблюдается значительное улучшение остроты зрения вплоть до восстановления трудоспособности.
Полезная информация: Ученые восстановили хрусталик глаза с помощью стволовых клеток — https://ria.ru/science/20160310/1387623650.html
Мушки перед глазами
Небольшие черточки или пятнышки, возникающие в поле зрения некоторых людей, часто называют «летающими мушками» или плавающими помутнениями. Особенно отчетливо видны такие помутнения при взгляде на что-нибудь яркое, к примеру, на голубое небо или лист белоснежной бумаги.
Мушки перед глазами могут вызывать определенное раздражение, однако обычно они не наносят ущерба зрению и не способны ухудшить его. В некоторых случаях, большие плавающие помутнения могут несколько затемнять зрение, однако подобные ситуации возникают только при определенном освещении.
Большинство людей просто привыкают жить с мушками в глазах и постепенно перестают обращать на них внимание. Кроме того, плавающие помутнения через некоторое время самостоятельно уменьшаться в размерах.
Только в исключительных ситуациях такие «летающие мушки» могут беспокоить больного настолько, что ему приходится задумываться о лечении.
Мелькание мушек перед глазами как симптом других заболеваний
Иногда плавающие помутнения могут стать свидетельством более серьезных нарушений в работе организма. Поэтому, при внезапном увеличении количества таких помутнений, следует непременно проконсультироваться у офтальмолога.
Особенно важно получить своевременную медицинскую помощь в тех случаях, когда помимо мушек больной также наблюдает искорки, огоньки, а также резкую потерю периферического зрения.
В некоторых случаях, мушки в глазах являются симптомами:
- отслойки сетчатки
- кровоизлияния в глаз
- разрыва сетчатки
Вышеуказанные нарушения требуют немедленного медицинского вмешательства со стороны опытных врачей. В случае если все необходимая помощь не будет оказана вовремя, больной может полностью потерять зрение.
Почти каждый человек сталкивается с этой проблемой – покраснение глаз причины, методы лечения
Как лечить косоглазие у детей, можно узнать прочитав эту публикацию.
Какие причины вызывают диплопию, а также способы борьбы с этим заболеванием можно узнать из этой статьи: https://viewangle.net/bol/diplopiya/diplopiya.html
Признаки появления мушек в глазах
Плавающие помутнения перемещаются вместе с движением глаза. Как правило, они исчезают, если больной пытается сфокусироваться на одной из них. При этом мушки в глазах могут приобретать различную форму, к примеру, черных либо серых точек, изогнутых линий, нитевидных полосок, колец и паутинок.
После появления мушек в глазах, они вряд ли со временем могут полностью исчезнуть, однако по прохождении некоторого времени их количество может уменьшаться.
Причины возникновения паталогии
По большей части, появление плавающих помутнений вызвано небольшими утолщениями белка – коллагена. В нормальном состоянии, полость глаза между хрусталиком и сетчаткой заполнена гелеподобной субстанцией, так называемым стекловидным телом.
С возрастом, данное вещество, а точнее, коллагеновые волокна, из которых оно состоит, разрываются. Частички данных волокон могут образовать скопления в определенных местах стекловидного тела.
Такой процесс влияет на объем солнечных лучей, которые попадают на сетчатку – ткань, находящуюся в глубине глаза, чувствительную к свету. В результате, появляются симптомы, которые характерны для плавающих помутнений.
Примечательно, что такие изменения могут происходить независимо от возраста больного. Однако чаще всего появление мушек в глазах отмечают люди старшего поколения – от 50 до 75 лет. Особенно уязвимы перед таким нарушением люди, у которых диагностирована близорукость.
Кроме того, более часто по сравнению с остальными людьми, плавающие мушки возникают у пациентов, недавно перенесших оперативное вмешательство по удалению катаракты.
Среди распространенных причин возникновения плавающих помутнений в глазах также присутствуют:
- Остеохондроз шейного отдела позвоночника, нарушающий кровоток
- Отравление организма различными токсинами. Так, при сильном пищевом отравлении возможно поражение зрительного нерва и нервной системы, приводящее к появлению мушек в глазах
- Ожирение также может вызывать появление плавающих помутнений, в силу того, что лишний вес существенно осложняет работу сердечно-сосудистой системы, что приводит к недостаточному кровоснабжению
- Анемия также может стать причиной появления мушек в глазах. Так, пониженный уровень гемоглобина в крови приводит к недостаточному снабжению кислородом крови, что вызывает нарушение обмена веществ в сетчатке глаз
- Повышенное артериальное давление, в результате которого происходят нарушения в работе капилляров
- Недостаточный уровень магния в организме также может вызывать появление черных точек перед глазами
Для большинства случаев появления мушек в глазах не существует какого-либо определенного курса лечения. Тем, кто столкнулся с этим неприятным явлением, следует для начала обратиться к своему терапевту либо офтальмологу.
Отметим, что плавающие помутнения довольно часто возникают и у здоровых людей, например, иногда появляются мушки перед глазами при беременности, однако они вполне могут быть и симптомами какого-либо серьезного заболевания.
Независимо от того, чем обусловлено появление мушек в глазах, важно своевременно установить причину этого нарушения, а при необходимости – провести адекватное лечение.
Когда следует обратиться к врачу?
Больным, наблюдающим несколько комочков, мушек или черных точек, количество и формы которых не меняются со временем, обращаться за получением медицинской помощи нет смысла. Такое состояние никак не грозит зрению, и к нему надо просто привыкнуть.
Тем не менее, консультация опытного специалиста необходима в таких случаях:
- увеличения количества плавающих помутнений. Особенно опасным симптом считаются внезапные изменения в размерах и количестве мушек
- появлению плавающих помутнений способствует возникновение искорок и световых пятен, а также потеря зрению любого рода
- плавающие мушки в глазах появились после перенесенной травмы или оперативного вмешательства
- болевые ощущения разной интенсивности
Вышеописанные признаки могут быть симптомами тревожных медицинских состояний – к примеру, отслоения сетчатки, либо появления в ней разрывов и дырок, кровотечение вследствие диабета, повышенное кровяное давление.
Необходимое лечение
В некоторых очень редких случаях мушки в глазах могут исчезать самопроизвольно. Как правило, плавающие помутнения в стекловидном теле не исчезают физически, а просто исчезают из видимой зоны. В случае, если при проведении осмотра врач не нашел никаких проблем, угрожающих зрению, то никакого лечения не требуется.
Так, при отсутствии других патологий, больному следует адаптироваться к данному явлению и не обращать на мушки внимания. Тем не менее, это удается не всегда. В некоторых случаях нарушения в стекловидном теле проявляются в оптических эффектах, что снижает качество зрения.
Как уже говорилось выше, при отсутствии других нарушений, плавающие перед глазами помутнения не требуют медицинского вмешательства. Если мушки перед глазами вызывают сильные неудобства, то можно попробовать убрать их из поля зрения, просто переместив взгляд. В результате такого маневра меняется положение пластичного стекловидного тела.
Примечательно, что избавиться от плавающих помутнений таким способом можно сместив взгляд вверх-вниз, а не в стороны.
В случае, если плавающих мушек перед глазами стало больше и они расположено так плотно, что ухудшают зрение, лечащий врач может назначить некоторые медикаментозные препараты либо порекомендовать оперативное вмешательство под названием витрэктомия.
Суть данной хирургической процедуры заключается в том, что в процессе операции происходит удаление стекловидного тела и его плавающих частичек, а полость глаза заполняется солевым раствором. При этом витрэктомия может стать причиной таких серьезных осложнений как отслоение и разрыв сетчатки, спровоцировать развитие катаракты.
Анизометропия причины, коррекция, современные методы лечения – узнайте все про анизометропию.
Причины возникновения кератита глаз, можно узнать из этой статьи.
Методы лечения птоза верхнего века подробно раскрыты по этому адресу:https://viewangle.net/bol/ptoz/ptoz-verhnego-veka.html
При проведении оперативного вмешательства, вероятность указанных выше побочных эффектов весьма велика. Поэтому, большинство хирургов отказывается проводить операции такого типа, если только мушки перед глазами не ослабляют зрения, мешая нормальной жизни больного.
Предполагается, что состояние стекловидного тела во многом зависит от общего состояния организма и образа жизни конкретного человека. Поэтому, при появлении плавающих помутнений, рекомендуется пересмотреть свой образ жизни и отказаться от вредных привычек.
Ну а пока людям, страдающим от плавающих мушек перед глазами, остается надеяться на то, что с развитием современной медицины эта проблема будет решена более безопасными методами, нежели сейчас.
Может ли при низком гемоглобине ухудшиться зрение
Знаменитый офтальмолог Уильям Бейтс писал, что многие заболевания глаз связаны прежде всего с неправильной работой глазодвигательных мышц: нужно поддерживать их в тонусе и при этом регулярно расслаблять. Основываясь на идеях Бейтса, известный российский офтальмолог Олег Панков разработал систему восстановления зрения. Его идеям сегодня следуют многие прогрессивные врачи, которые делают все возможное, чтобы их пациенты избежали операции на глаза.
В этой книге вы найдете информацию о современных методах лечения близорукости, дальнозоркости, катаракты, глаукомы, отслойки сетчатки и других заболеваний, эффективные тренинги для глаз.
Внимание! Информация, содержащаяся в книге, не может служить заменой консультации врача. Необходимо проконсультироваться со специалистом перед применением любых рекомендуемых действий.
Книга: Зрение. Советы и рекомендации ведущих врачей
Что такое анемия и как она влияет на зрение
Что такое анемия и как она влияет на зрение
Есть очень много видов анемий. Поговорим о железодефицитной анемии как о самой распространенной.
Железодефицитная анемия приводит к тому, что нарушаются обменные процессы во всем организме, в том числе и в глазу. Идет нарушение синтеза необходимых пигментов. Из-за пониженного гемоглобина может страдать как дневное и ночное зрение, так и усугубляться уже имеющиеся заболевания органа зрения.
Сильная железодефицитная анемия, которая, кстати, не всегда обнаруживается, является причиной очень многих проблем со здоровьем. При таком дефиците очень быстро может падать зрение, то есть близорукость может развиваться стремительно. Нужно сдать кровь и посмотреть уровень гемоглобина и, если он понижен, надо его повысить с помощью препаратов железа.
Сейчас есть препараты железа, которые быстро повышают гемоглобин. И конечно, нужно изменить характер питания, нужно есть мясо, курицу, рыбу и прежде всего красное мясо. Никуда от этого не деться, и надо, чтобы ребенок это ел, и делать блюда из мяса вкусными.
Низкий гемоглобин. Причины и последствия
По нашим венам течет кровь. Не голубая, как у пауков или особ, причисляющих себя к аристократии (так полагали некогда), не зеленая и даже не оранжевая. Она красная. И цвет этот дает красящее вещество, называемое гемоглобином.
Гемоглобин и его значение для крови и организма
Гемоглобин – это белок (глобин), содержащий железо (гема). Именно этот минерал, точнее, его атомы, и окрашивают нашу кровь в красный цвет. Но помимо цвета белок обеспечивает кровь и органы кислородом. Не стоит путать гемоглобин и эритроциты. Эритроциты – это кровяные тельца, а гемоглобин входит в состав эритроцитов, отвечает за окраску этих телец и за насыщение крови кислородом.
Происходит это так. Человек вдыхает, кровь, проходя через легкие, обогащается кислородом именно благодаря гемоглобину, который превращается в оксигемоглобин (окси – кислород). Кровь с оксигемоглобином ярко-красная – такого цвета она течет у нас по артериям, потому и называется артериальной. Проходя цикл по организму, кровь раздает кислород органам, и оксигемоглобин превращается в карбоксигемоглобин, то есть кровь без кислорода. Она темно-красная или иначе венозная, так как течет по венам.
Раз уж речь в начале статьи зашла о голубой крови, то такая кровь действительно существует. Но не у людей, а у паукообразных. Кровеобразующий элемент у них не гемоглобин с атомами железа, а гемоцианин, содержащий атомы меди. Вряд ли предками царственных особ были пауки, а потому и голубой крови у них быть не могло. А вот Человек-паук (Spiderman, который наблюдает за вами с футболок многих современных малышей) вполне мог иметь голубую кровь.
Кстати, раз речь пошла о вымышленных персонажах — интересно, а какую кровь предпочитает граф Дракула? Раз впивается в шею, где проходит сонная артерия, можно предположить, что артериальную. Хотя цветом она больше напоминает венозную.
Сдавая анализы на кровь, можно выяснить уровень гемоглобина в артериальной (читай, капиллярной) или венозной крови. Потому и вариантов забора крови существует два: из пальчика или из вены.
Опасение должен вызвать как низкий гемоглобин, так и его повышенное содержание в крови. Но чаще всего встречается низкий гемоглобин – причины и последствия выясняет и объясняет терапевт или геммолог пациентке.
Низкий гемоглобин. Причины
Существует общепринятая норма содержания гемоглобина в крови.
- У мужчин 140-160 грамм на литр. Поэтому они более сильные и выносливые.
- У женщин 120-140 грамм на литр. Поэтому женщины более слабые и хитрые.
- У деток в первые несколько дней после рождения уровень гемоглобина высок – от 145 до 225 грамм на литр. Затем к полугодовалому возрасту он снижается и составляет от 90 до 135 грамм на литр. После года и до совершеннолетия постепенно приходит в норму, прописанную для мужчин и женщин. Не переживайте, в период гормонального роста возможно значительное колебание уровня эритроцитов. Поддержите в это время ребенка сбалансированным комплексом мультивитаминов.
В свете создавшейся ситуации в экологии допустимо отклонение в большую или меньшую степень на 10 грамм на литр.
Состояние, при котором уменьшается уровень эритроцитов в крови, называется анемией. Почему падает гемоглобин? Причины могут быть разными, вплоть до наследственных. Перечислим их.
- Беременность, так как суточная норма железа увеличивается ровно вдвое: на маму и на будущего ребенка.
- Язва желудка.
- Гемолитическая анемия.
- Авитаминоз. Для выработки гемоглобина и эритроцитов нужны витамин B12 и фолиевая кислота.
- Переливание крови. Во время этой процедуры гемоглобин разрушается.
- Гипогликемия.
- Генетическое отклонение, связанное с продуцированием гемоглобина в крови.
- Строгая диета.
- Кровотечения.
- Отравление свинцом.
- Талассемия и другие.
Временно может гемоглобин снижаться во время ежемесячного цикла у женщин, но это дело поправимое.
Низкий гемоглобин. Симптомы у женщин
Если анализ крови показал пониженный гемоглобин, причины и последствия могут быть либо взаимосвязанными, либо не влиять друг на друга. Так, кровопотеря или любое заболевание может вызвать быструю утомляемость. А диета или беременность (особенно на ранних сроках) никак не влияют на физическую активность.
С причинами снижения уровня эритроцитов мы разобрались. А каковы признаки низкого гемоглобина у женщин? Как распознать тревожный сигнал и вовремя отреагировать? Ведь заработать анемию достаточно просто и незаметно. А вот поправить дело – это результат длительной работы врача и пациента. Должны насторожить следующие проявления:
- бледность кожи;
- ставшая вдруг сухой кожа;
- проблемы с волосами: выпадение, ломкость, секущиеся кончики, спутавшиеся волосы;
- кариес;
- слабые, слоящиеся ногти;
- желтоватая эмаль на зубах;
- слабость в теле;
- ярко-красный язык;
- появившиеся заедки в уголках губ, долго не заживающие;
- трещины на нежной коже губ;
- быстрая утомляемость;
- ощущение, что сердце выпрыгивает из груди;
- головокружение;
- одышка;
- бессонница;
- участившиеся головные боли вплоть до мигрени;
- шум в ушах при отсутствии остеохондроза.
Если есть подозрения, что у вас низкий гемоглобин, симптомы или хотя бы часть их у вас присутствуют, необходимо, не откладывая, взять направление у терапевта и сдать кровь на комплексный анализ. В этом случае можно минимизировать последствия.
Последствия пониженного гемоглобина
Поставив диагноз пациенту «пониженный гемоглобин», врач назначает лечение – медпрепараты, содержащие железо. Эта тема столь важна и обширна, что мы ей посвятим отдельную статью. А пока уясним, к каким последствиям может привести железодефицитная анемия.
Страдающие хронической анемией утверждают, что превосходно себя чувствуют и поднимать гемоглобин им не нужно. Но это не так.
Низкий гемоглобин – это быстрая утомляемость. Значит, ваш КПД ниже плинтуса. А ведь вы могли бы совершить великие дела, будь у вас эритроциты в норме. Но это меньшее из зол.
- Анемия беременных грозит не только самим будущим мамочкам, но и еще не родившемуся малышу. У мамы с плодом пока одна кровеносная система, и кровь, не обогащенная кислородом, точно так же поступает и ребенку. Но если женщина, как взрослый человек, уже как-то приспособилась к ситуации, то ребенок еще беззащитен. И не исключен вариант развития внутриутробных заболеваний, связанных с сердцем, мозговой активностью, ростом, развитием или кровеносной системой. Более того во время родов может возникнуть кровотечение, которое, пусть и в единичных случаях, не удается остановить.
- Низкий гемоглобин – это низкая концентрация кислорода в крови. Из-за недостатка кислорода клетки мозга голодают, хуже работают, ухудшается реакция, память, работоспособность.
- Слабый иммунитет – тоже следствие анемии.
- Анемия, точнее, ее тяжелая степень – лейкемия, это рак крови.
- Обмороки и судороги.
- Увеличение печени и отеки.
- Кардиомиопатия. Сердце, не получая достаточно кислорода, вынуждено работать, как заведенное. Но, постоянно сокращаясь на повышенном ритме, оно изнашивается. Результат: сердечная недостаточность, болезни желудочков сердца.
- Плаксивость, апатия, отвратительное настроение, вялость, беспричинная раздражительность.
Остальные последствия низкого гемоглобина те же, что перечислены, как симптомы: это и состояние волос, кожи, и общее самочувствие, и прочие факторы.
Не затягивайте сдачу анализов. Проще бороться с проблемами на ранней их стадии, чем лечить ставшими серьезными последствия.
Изменения органа зрения при болезнях крови
Болезни крови но носят локального характера, а, будучи генерализованными, оказывают существенное влияние па другие системы и органы, в том числе и орган зрения. Эти изменения имеют в своей основе самые разнообразные факторы: влияние на коагулирующие свойства крови в сторону гипокоагуляции или гиперкоагуляции, непосредственное воздействие на сосудистую стенку и др.
Большое количество нозологических форм болезней крови принято делить на несколько групп с учетом механизмов развития основных изменений кроветворного аппарата, клинической картины, изменений периферической крови и костного мозга.
Выделяют группу анемий, основным признаком которых является уменьшение числа эритроцитов или содержания гемоглобина (нередко того и другого) в связи с кровопотерей, усиленным гемолизом в сосудистом русле, ослаблением продукции красной крови при угнетении эритроидного ростка костного мозга.
Противоположностью анемий является истинная эритремия, в основе которой лежит гиперплазия эритроидного ростка костного мозга с увеличением в периферической крови как общего числа эритроцитов, так и числа молодых форм.
Большую группу составляют лейкозы, в основе которых лежит гиперплазия миелоидного (при миэлолейкозах) или лимфоидного (при лимфолейкозах) ростка кроветворения с увеличением в большинстве случаев абсолютного числа лейкоцитов в периферической крови и появлением незрелых форм ядерных клеток. Угнетение гранулоцитарного ростка костного мозга ведет к развитию агранулоцитоза. Самостоятельную группу составляют заболевания с повышенной кровоточивостью — геморрагические диатезы.
Наиболее часто из болезней этой группы встречаются тромбоцитопеническая пурпура (болезнь Верльгофа), возникающая вследствие угнетения созревания тромбоцитов (тромбоцитопения), и геморрагический васкулит (болезнь Шенлейна—Геноха), ведущий к повышенной проницаемости мелких кровеносных сосудов. Подробное описание этих заболеваний приводится в специальных руководствах по гематологии. Данная выше общая характеристика сущности патологического процесса необходима для понимания основных изменений органа зрения и механизмов их развития.
Изменения глаза при анемиях.
Характер изменений довольно полиморфный. Основным гематологическим сдвигом является снижение эритроцитов и гемоглобина. Степень выраженности процесса неодинакова при различных клинических формах, а также продолжительности заболевания.
Чаще изменения глазного яблока, в частности глазного дна, наблюдаются при тяжелых и далеко зашедших формах анемии. На переднем отрезке глазного яблока обнаруживаются кровоизлияния под конъюнктиву и в толщу век.
Можно обнаружить параличи наружных мышц глазного яблока, но в основном изменения происходят во внутренних оболочках глаза. На глазном дне возникает расширение сосудов сетчатки, образуются микро-аневризмы сосудов, микрокровоизлияния (в основном из капилляров). Кровоизлияния могут быть в виде мазков, полос.
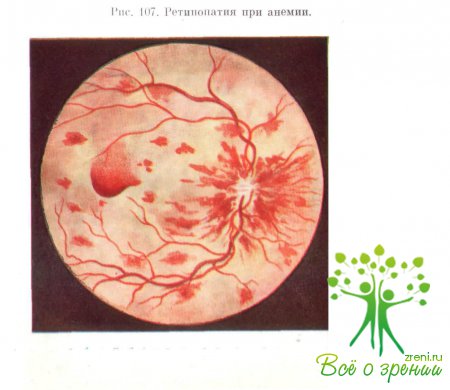
Если они располагаются в наружных слоях сетчатки, то принимают круглую форму. Чаще они концентрируются вокруг диска зрительного нерва и желтого пятна (рис. 107). Вначале они темного цвета, а их центральная зона имеет серовато-белый оттенок. Эта особенность кровоизлияний при анемиях отличает их от геморрагий при ангиоспастических ретинопатиях. Кровоизлияния при анемиях могут быть также преретинальными.
Вследствие гипоксии в тканях глаза образуются экссудаты. Они имеют разную величину и беловато-сероватый цвет. В случае наличия крупных кровоизлияний последние располагаются вблизи крупных сосудов. Иногда экссудаты сливаются, образуя фигуру «звезды».
Особенно выраженные изменения глазного яблока и глазного дна наблюдаются при пернициозной (злокачественной) анемии. Офтальмолог обычно констатирует отек век, гипертрофию слезных желез, параличи наружных мышц глазного яблока.
Глазное дно бледное, причем резко обесцвечен диск зрительного нерва, что иногда напоминает картину начинающейся атрофии его ткани. В отдельных случаях наблюдается отек ткани диска вцлоть до явлений застойного соска. Характерны бледность сосудов, отсутствие разницы в окраске артерий и вен.
Вокруг диска и в области желтого пятна обычно видны многочисленные кровоизлияния, иногда настолько малоконтрастные, что это затрудняет диагностику. В тяжелых случаях обратного развития процесса на глазном дне не происходит.
При анемиях наблюдается также отслойка сетчатки. По мере выздоровления или улучшения общего состояния отслойка обычно самостоятельно исчезает и на этих участках сохраняется только распыление пигмента. В общей клинической картине изменений глазного яблока могут возникнуть оптический неврит, ослабление зрачковых рефлексов, прогрессирование возрастных помутнений в хрусталике.
Изменения глаз при лейкозах.
Лейкозы характеризуются извращением гемопоэза, при котором превалирует один из ростков лейкопоэза. Основным гематологическим симптомом болезни является наличие в периферической крови незрелых лейкоцитов, а также в большинстве случаев увеличение количества лейкоцитов.
При длительном течении болезни (реже при острых формах и в ранние сроки) развиваются анемия и тромбоцитопения. Изменения глаз при лейкозах описаны еще в 60-х годах XIX века, по более детально изучены в последнее десятилетие.
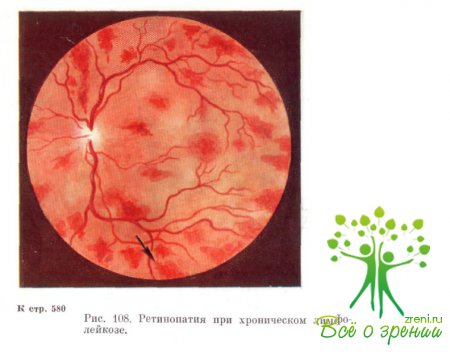
Отличительной особенностью глазного дна при лейкозах является его бледный с желтоватым оттенком фон. Сосуды также бледные, однако различие в окраске артерий и вен сохраняется. Сосуды сопровождаются белыми полосами. Калибр артерий остается нормальным или несколько увеличен, причем сосудистые стволы явно извилистые.
Вены чаще расширены и извиты, неравномерны по калибру. Диск зрительного нерва бледноват, отечен, границы часто не определяются (рис. 108). На глазном дне отмечаются серовато-беловатые очаги круглой или овальной формы, причем каждый из них окаймлен кольцом красноватого цвета. В центральных отделах глазного дна, а также по периферии видны кровоизлияния в сетчатку. Могут быть и преретинальные кровоизлияния. В зависимости от локализации поражения глазного дна имеют место жалобы на большее или меньшее снижение остроты зрения.
При всех формах лейкозов наблюдаются субконъюнктивальные кровоизлияния незначительных размеров, может быть отек век, особенно в области слезной железы, экзофтальм. При острых лейкозах, особенно при наличии менингеальных и гипертензивных симптомов, можно обнаружить застойный диск зрительного нерва, нистагм, нарушения функций наружных мышц глазного яблока и другие признаки поражения черепных нервов.
Изменения глаз при геморрагических диатезах.
Геморрагические диатезы различаются по этиологии и патогенезу. Основным клиническим признаком их является повышенная кровоточивость. Этим признаком обусловливается глазная симптоматика. При болезни Верльгофа кровоточивость связана с угнетением свертываемости крови за счет снижения в ней тромбоцитов ниже критического уровня (10-10 10 /л). При болезни Шенлейна — Геноха повышенная кровоточивость обусловлена патологической проницаемостью сосудистой стенки, пораженной воспалением.
Эти патогенетические особенности способствуют лучшему пониманию сущности поражения глаз и их дифференциальной диагностике при различных геморрагических диатезах. Изменения глазного яблока проявляются в виде кровоизлияний. Они могут быть петехиальными и более обширными, локализуясь в коже век, конъюнктиве. На глазном дне кровоизлияния обнаруживаются обычно во внутренних слоях сетчатки вблизи диска зрительного нерва в виде полос. Иногда они становятся более обширными, приобретая пре- и субретинальный характер.
Кровоизлияния на глазном дне часто сопровождаются экссудатами. Нередко встречаются геморрагии, происходящие из сосудов хориоидеи и радужной оболочки. В последнем случае кровоизлияния могут сочетаться с явлениями ирига.
Изменение глаз при эритремии.
Эритремия является заболеванием, вызванным гиперплазией эритроидного ростка костного мозга. Оно характеризуется резким увеличением количества эритроцитов и появлением их молодых форм (макроцигов, нормобластов). Функциональное состояние эритроцитов меняется: усиливаются их агрегация и адгезия.
В связи с изменением реологических свойств крови ухудшается микроциркуляция. Это приводит к образованию микротромбов. Тромбы могут образовываться и в крупных сосудах. Нарушение кровообращения на микро- и макродиркуляторном уровне является основным выражением эритремии, в том числе в сосудистой сети глаза.
Больные обычно жалуются на снижение зрения. В одних случаях это ощущение перед глазами легкого тумана, в других — невозможность чтения. Может наблюдаться полная потеря зрительных функций. Больные отмечают также диплопию, светобоязнь, выпадение поля зрения в виде гемианопсий и различной формы скотом. Все указанные симптомы зависят от интенсивности общих поражений и изменений со стороны тканей глаз.
Офтальмолог обнаруживает значительное расширение вен конъюнктивы глазного яблока. Сосуды радужной оболочки также расширены и избыточно полнокровны, что придает радужке в целом красновато-коричневый цвет. Глазное дно имеет темную, цианотическую окраску; диск зрительного нерва отечен, красного цвета. Вены расширены и извитые.
Интерпретация выявленных изменений органа зрения должна проводиться в комплексе, с обязательным подробным общеклиническим обследованием больного, изучением результатов анализа периферической крови, а при необходимости — с исследованием состояния костного мозга (миелограмма). Анализ всех полученных сведений позволяет правильно интерпретировать глазные симптомы, помогает своевременно устанавливать диагноз заболевания крови, а в ряде случаев судить о его прогнозе.
- http://med-tutorial.ru/m-lib/b/book/2602899989/43
- http://safeyourhealth.ru/nizkiy-gemoglobin-prichinyi-i-posledstviya/
- http://zreni.ru/articles/disease/3611-izmeneniya-organa-zreniya-pri-boleznyah-krovi.html