Острота зрения является одной из основных функций глаза, исследуемых офтальмологом на приёме. Она может понижаться из-за аномалий рефракции, глазных заболеваний и травм, неврологических заболеваний.
Под остротой зрения подразумевается способность глаза видеть раздельно две светящиеся точки под наименьшим углом зрения. В норме этот угол должен составлять 1 мин — такая острота зрения принимается за 1,0 (единицу). Часто при обследовании может выявляться и более высокая острота зрения 1,5, 2,0 и даже выше.
Дондерс предложил формулу расчёта остроты зрения: V=d/D, где V — острота зрения, D — расстояние, на котором элементы данного оптотипа видны под углом в 1 мин, а d — на котором удается распознать данный знак.
Метод исследования остроты зрения называется визометрией. При её проведении требуется распознать объекты, называемые оптотипами. Они построены по общим принципам: соотношение ширины всего объекта к элементу, из которого он построен (ножке) равно 5:1. Чаще всего используются таблицы: Сивцева-Головина (буквы русского алфавита), которая наиболее распространена у нас, Ландольта (полукольца), Снеллена (буквы английского алфавита), таблицы для определения остроты зрения вблизи.
Для проведения визометрии у слабовидящих, а также для выявления симуляции или аггравации могут использоваться контрольные таблицы для исследования остроты зрения проф. Б.Л. Поляка или различные методы объективной проверки остроты зрения (метод оптокинетического нистагма, зрительных вызванных потенциалов, «предпочтительного» взора).
При исследовании остроты зрения у детей младенческого возраста могут использоваться шары определённого размера, яркого цвета, контрастирующие с окружающей обстановкой, или другие специальные объекты, которые демонстрируются с определённого расстояния. В более старшем возрасте используются таблицы с оптотипами в виде легко распознаваемых объектов (животные, машинки, самолёты) Алейниковой или Орловой.
Измерение остроты зрения обычно проводится без текущей оптической коррекции и с ней. Первая величина называется относительной остротой зрения, а вторая – абсолютной. Относительная острота зрения часто не постоянна и может зависеть от многих факторов (состояние организма, освещение и т.д.). Ей обычно не придают большого значения при обследовании.
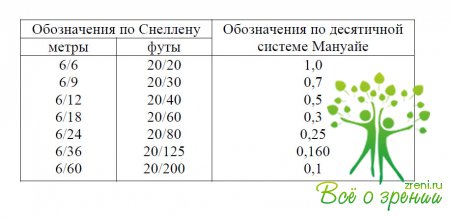
Полученные при визометрии результаты могут выражаться в виде десятичных или простых дробей. В странах СНГ и в Германии острота зрения выражается в десятичных дробях (например, 0,6 или 0,05). В остальных странах пользуются простыми дробями. В числителе указывается расстояние до оптотипа — 20 (расстояние до проверочной таблицы в футах) или 6 (то же, только в метрах), а в знаменателе – расстояние, с которого этот знак видит здоровый глаз. За норму принята острота зрения 1,0, или 20/20 или 6/6.
Часто для упрощения объяснения пациентам врачи переводят остроту зрения из дроби в процентное выражение зрительной функции (например, острота зрения 0,5 = 50% потери зрения), что по сути является неверным. Любой вид чувствительности измеряется не в линейной, а логарифмической шкале. Именно поэтому для пациента менее чувствительным является снижение остроты зрения с 1,0 до 0,9, чем с 0,2 до 0,1, хотя острота зрения снижается в обоих случаях на 0,1.
Согласно классификации ВОЗ слабовидением называется понижение остроты зрения меньше 20/60 (6/18 или 0,3), но больше 20/200 (6/60 или 0,1) либо сужение полей зрения менее 20 градусов от точки фиксации на лучше видящем глазу с наилучшей оптической коррекцией. Слепота определяется, как снижение остроты зрения менее 20/400 (6/120 или 0,05) либо сужение полей зрения менее 10 градусов от точки фиксации на лучше видящем глазу с наилучшей оптической коррекцией.
В большинстве стран мира используется термин «практическая (гражданская) слепота». Это зрение, с которым человек не имеет возможности осуществлять большинство видов профессиональной деятельности, ограничен в возможностях передвижения и самообслуживания. В США и странах Европы практическая слепота подразумевает под собой некорригируемое понижение остроты зрения менее 20/200 (6/60 или 0,1) либо сужение полей зрения менее 20 градусов от точки фиксации на лучше видящем глазу с наилучшей оптической коррекцией.
При исследовании остроты зрения с помощью таблиц огромное внимание должно уделяться соблюдению стандартных условий методики проведения (временные параметры демонстрации оптотипов, расстояние до таблицы, уровень её освещенности). Большинство исследователей в настоящее время оптимальной считает освещенность порядка 700 лк. Для наибольшего соответствия стандартным условиям может использоваться аппарат Рота – специальный осветительный ящик с зеркалами.
Исследование остроты зрения вдаль может проводиться с расстояния 5 метров (в странах СНГ, Германии, Франции, Японии) или 6 метров (20 футов). Считается, что при расположении тестов на таком расстоянии не происходит напряжения аккомодации и, таким образом, подобное исследование можно производить в любом возрасте, даже при появлении пресбиопии.
Острота зрения вблизи обычно оценивается с расстояния 33 см. При подборе оптической коррекции оно может изменяться в зависимости от предполагаемого расстояния между рассматриваемыми объектами и глазом пациента.
При проведении обследования пациент усаживается на необходимом расстоянии от таблицы. Исследование проводится монокулярно. Вначале исследуется правый глаз, затем – левый. Затем может оцениваться бинокулярная острота зрения, которая ввиду физиологических особенностей выше монокулярной. Она используется при подборе оптической коррекции. Если отмечается понижение остроты зрения, обусловленное аномалией рефракции, то проводится подбор оптической коррекции, которая максимально повышает остроту. В случае, если пациент уже пользуется таковой, то при помощи визометрии можно оценить её достаточность.
При выявлении снижения остроты зрения для дифференциальной диагностики может применяться тест с диафрагмой (pin-hole test). Если с диафрагмой чёткость изображения повышается, это позволяет говорить о рефракционной причине понижения зрения. В противном случае виной тому могут являться поражения сетчатки или зрительного пути. Однако при больших степенях аметропии достоверность теста снижается.
Результаты визометрии обычно записываются в следующей форме: Visus OD/OS=1,0/1,0 или Vis OU=0,6 или VA OD 20/200, где Visus, Vis, VA (visual acuity) – острота зрения; OD (oculus dexter) — правый глаз, OS (oculus sinister) – левый глаз, OU (oculus uterque) – оба глаза.
Если пациент не способен различать оптотипы таблицы, а его передвижения затруднены, то ориентировочно остроту зрения можно оценить путём подсчёта количества пальцев, демонстрируемых обследующим с различного расстояния. Результат оценивается по наибольшему расстоянию, с которого пациент способен правильно распознавать объект, и записывается в виде: Visus OD = счёт пальцев с 3 метров.
При более тяжелом понижении зрения, когда вышеизложенные методы не позволяют оценить зрительную функцию, определяется светоощущение. Для этого используется точечный источник света. Им попеременно светят в исследуемый глаз с разных сторон, оценивая чувствительность различных участков сетчатки. Если глаз правильно различает движения источника света (острота зрения равна светоощущению с правильной светопроекцией), то это записывается, как visus =1/∞ proectio lucis certa, или сокращенно — p.l.c. Правильная светопроекция говорит о сохранности функций сетчатки и зрительного нерва. Это необходимо для прогнозирования результатов лечения (например, при катаракте). Если пациент хоть единожды ошибочно определил движение света хотя бы с одной стороны, то такая острота зрения записывается, как visus = 1/∞ proectio lucis incerta или p.l.incerta. (светоощущение с неправильной светопроекцией). Глаз, который не способен ощущать свет, не отличает свет от темноты, оценивается как полностью слепой (visus = 0).
Достаточно трудной задачей является визометрия у детей. У младенцев острота зрения в основном определяется поведенческими методами. В раннем возрасте, до 2-5 месяцев, исследуют реакцию ребёнка на яркий свет. Несколько позднее можно использовать ярко-красный шарик диаметром 4 см, подвешенный на нитке на фоне окна. Его подносят к глазам ребёнка, и отмечают расстояние, с которого он начинает следить за ним глазами или тянуться рукой. У детей старше 6 месяцев могут применяться шары меньшего диаметра. Для ориентировочной оценки остроты зрения также можно использовать белые шары на тёмном полу. Размер тех, которые видит ребёнок с определенного расстояния, и будет сигнализировать об остроте зрения. Для детей старше 3-х лет применяют таблицы с оптотипами в виде животных или других, легких для распознавания, символов (таблицы Алейниковой или Орловой).
Объективные методы визометрии
Объективные методы определения остроты зрения используют у детей, обследование которых невозможно обычными методами, для уточнения причины снижения остроты зрения, при подозрении на аггравацию и симуляцию.
Метод оптокинетического нистагма. Для исследования используются тест-объекты с периодической структурой (решётка, шахматное поле). Обследуемому демонстрируется такой движущийся объект, а исследующий наблюдает за движением его глаз. Если обследуемый различает элементы структуры объекта, то глаза совершают непроизвольные ритмичные движения. По минимальным размерам такого объекта судят об остроте зрения.
Исследование зрительных вызванных потенциалов. Методика не зависит от движений глаз, но в то же время требует внимания со стороны обследуемого. Метод заключается в регистрации электрических потенциалов с затылочной области в ответ на зрительные стимулы. Обследуемому показывают шахматное поле, черные и белые клетки которого меняются местами с определённой частотой и при этом становятся всё мельче. Минимально различимым считается тот размер клетки, который вызывает колебания на ЭЭГ, синхронные с реверсом шахматного поля.
Метод форсированного избирательного зрения (тест «предпочтительного» взора). Методика основана на том, что ребёнок предпочитает смотреть на структурированные объекты, а не на однородные. При исследовании перед глазами размещаются два тест-объекта: один в виде вертикальных полос, другой — равномерно окрашенный серый. Чаще всего для тестирования используются карты Килера (Keeler). В случае, если ребёнок различает их, то он предпочтёт смотреть на более яркий объект в виде решётки. Оценка зрительных функций с помощью этого теста требует движений не только глаз, но и головы, и шеи. Поэтому невозможность выполнения его также может свидетельствовать о нарушении глазодвигательной функции, а не о расстройстве первичной сенсорной системы.
Автор: Врач-офтальмолог Е. Н. Удодов , г. Минск, Беларусь.
Дата публикации (обновления): 17.01.2018
Острота зрения. Системы и правила определения остроты зрения
Острота зрения – это возможность глаза видеть раздельно две точки при максимальном их сближении. Размер изображения зависит от угла зрения, который образуется между узловой точкой глаза и 2 крайними точками рассматриваемого предмета. Остроту зрения обеспечивают колбочки, находящиеся в центральной ямке желтого пятна сетчатки.
Эталон остроты зрения
Эталоном нормальной остроты зрения принят угол зрения в одну минуту (Неаполь, 1909 год, Международный конгресс офтальмологов), которому соответствует величина равная 0,004 мм и соответствующая диаметру одной колбочки. Для раздельного восприятия 2 точек надо, чтобы в глазном дне между двумя колбочками была хотя бы одна промежуточная, она и будет препятствовать слиянию изображений.
В чем же выражается разница в остроте зрения? Главное отличие — расстояние, с которого человек одинаково хорошо видит один и тот же объект. К примеру, люди имеющие зрение 1,0, могут прочитать номер машины приблизительно с сорока метров. В офтальмологии существует такое понятие, как диоптрии. В них выражают оптическую силу контактных линз и очков. Поэтому следует знать, что острота зрения и диоптрии (рефракция) — это разные показатели.
Оборудование для проверки зрения
Для выявления остроты зрения применяются специальные таблицы, которые состоят из отдельного ряда символов, различных по размерам. Ширину каждой буквы или знака видно с расстояния под углом зрения в одну минуту, а всю букву — под углом зрения в пять минут. В таблицах остроты зрения напротив каждого ряда стоят цифры. Ты, что справа она указывает остроту зрения читающего этот ряд. Цифра слева указывает расстояние, с которого данная строка видна под углом в 1 минуту. В таблицах Головина-Сивцева есть 12 рядов букв и разрезанных колец Ландольта.
Для обследования детей дошкольного возраста применяется таблица остроты зрения Орловой, состоящая из рисунков знакомых детям предметов. К таблицам предъявляются определенные требования, чтобы исследование остроты зрения было наиболее правильным. Знаки (оптотипы) должны быть черного цвета и напечатаны на чистой белой бумаге. Освещение должно быть постоянным с яркостью 700 люксов, что достигается с помощью лампочки 40 Вт, которая распологается на расстоянии 25 см и прикрывается от больного непрозрачным щитком в осветительном аппарате Рота. Таблица остроты зрения должна быть размещена на стене напротив окна, на высоте 1,2 м от пола (для взрослых).
Обследование зрения
Определение остроты зрения проводится с расстояния пять метров. Пациент садится спиной к окну напротив таблиц. Каждый глаз обследуется отдельно — сначала исследуется правый глаз, затем — левый. По очереди, начиная с первого ряда, окулист показывает буквы, предлагая больному их называть. Принято считать, что если при проверке человек видит предмет размером 1,4 мм при освещении 700 лк, то у него зрение 1,0. Т. е. это нормальный показатель для среднестатистического человека. Десятый ряд под углом зрения в 1 минуту видно с расстояния пять метров, что подтверждается цифрой напротив этого ряда, расположенной слева. Определение остроты зрения записывают так: VIS OU = 1,0. Если левым глазом больной видит только первый ряд, показатель записывается так: VIS = 0,1. Вместо букв первого ряда можно показывать на фоне черного щитка широко расставленные пальцы, предлагая больному перечесть. Если больной видит их ближе 0,5 м, то его остроту зрения записывают так: VISUS = пересчета пальцев.
В таких случаях когда пациент не видит их количество ближе 0,5 м, проводится движение руки перед глазом в разных направлениях напротив источника света. Если больной правильно называет направление движения руки, показатель записывают так: VISUS = движения руки. Когда обследуемый не способен определять направление движения руки, то проводится исследование светоощущения. Для этого настольную лампу ставят слева и немного позади от больного на уровне его головы. Зеркальным офтальмоскопом наводят на глаз яркий пучок света. Наводя в глаз это луч с разных направлений (справа, слева, сверху, снизу), определяют способность отдельных участков сетчатки воспринимать яркость. Когда больной правильно указывает направление пучка света, то это записывается так: VISUS = 1 / ∞ P. L. C. Отсутствие правильной проекции записывается: VISUS = 1 / ∞ P. L. IC. Полное отсутствие светоощущения записывается так: VISUS = 0 (ноль).
Влияние остроты зрения на формирование понятий
Фазовая динамика формирования понятий здоровыми учениками и учениками, имеющими нарушения остроты зрения, одинакова. Но понятия детей с нарушением зрения количественно и качественно отличается от понятий детей массовой школы. Острота зрения (норма 1) в пределах 0,05-0,2 резко влияет на формирование зрительных представлений. Эти ученики ограничены в восприятии предметов, удаленных от глаз на расстоянии больше 5 метров. Это приводит к тому, что у них формируются понятия на основе словесного описания, которые не подкреплены зрительным образом. Это приводит к схематичности, бедности понятий. Есть серьезные нарушения в представлении величин отдельных предметов, пространственных соотношений. Дети с остротой зрения более 0,2 не относятся к тем, у кого есть строгая закономерность между остротой зрения и формированием понятий. С возрастом влияние остроты зрения на формирование представлений уменьшается. В 4-м, 5-м, 6-м классах она оказывает существенное влияние, а с 7-го класса уже ее роль ослабевает. Если острота зрения больше 0,2, она не влияет прямо на сохранение представлений. В основном причина, вызывающая понижение зрения, не влияет на формирование понятий. У учеников с дефектами зрения установлена предметная бедность, фрагментарность понятий, недостатки в отображении формы и величины объектов. Серьезные нарушения понятий влияют на мысленные операции в сложных ситуациях.
Острота зрения у детей
С первого дня рождения зрение человека дает ему познавать все окружающее. Глаз имеет форму шара, он защищен плотной оболочкой, которая называется склерой. Передняя ее часть — радужная оболочка, под радужной оболочкой размещен хрусталик. В роговице имеется отверстие — зрачок, диаметр которого в зависимости от освещенности может изменяться от 2 мм до 8 мм. Задняя часть склеры покрыта сетчатой оболочкой. Способность хрусталика изменять свою кривизну при изменении расстояния до предмета называют инерцией зрения. Новорожденный с первой недели жизни считается зрячим, если у него есть реакция зрачка на свет и общая подвижная реакция. Со второй недели младенец способен на кратковременное наблюдение за движением предмета. Со второго месяца жизни малыш реагирует на грудь мамы. На третьем узнает мать и фиксирует глазами предметы. Слепой младенец может реагировать только на звук. Для обследования детей 3-5 лет применяются таблицы Орловой, которые состоят из рисунков разных размеров.
У детей в раннем возрасте зрительные функции пластичны и поддаются влиянию, поэтому коррекция зрения, а именно специальные упражнения, во многих случаях позволяет восстановить нормальное зрение. Но подходить к этому надо достаточно серьезно не только в детском саду, но и в домашних условиях. Упражнения выполнять систематически и последовательно, правильно чередовать различные виды деятельности ребенка с отдыхом для глаз. Использовать яркие игрушки, предметы, чтобы ребенку было интересно заниматься полезным делом. Такая коррекция зрения начинается с выполнения упражнений по расслаблению скелетных мышц. Самая удобная для этого — «поза кучера». Ребенок сидит на стульчике, кисти висят свободно, ноги на ширине плеч, плечи немного сгорблены, голова лежит на груди. В такой позе расслабляется самое большое количество мышц. Очень эффективным и полезным упражнением для достижения максимальной степени расслабления глаз является «пальминг» (прогревание зрительного тракта теплом руки).
Обследование поля зрения
Больной и окулист располагаются друг против друга на расстоянии 70-100 см и закрывают глаза: пациент — левый, окулист — правый, либо наоборот. В разных направлениях врач перемещает руку с растопыренными пальцами, предлагая пациенту сказать о появлении пальцев, как только он их увидит. Рука при этом должна перемещаться в плоскости, находящейся на середине расстояния между ним и обследуемым.
Если больной и окулист одновременно замечают появление пальцев, то это свидетельствует о нормальном поле зрения. Обследование поля зрения с помощью периметра называется «периметрия». Основное преимущество периметрии в том, что проекция поля зрения осуществляется на вогнутую сферическую поверхность сетчатки, что позволяет получить точную информацию о функции сетчатки на периферии.
Особенности зрения
Периферическое зрение — это зрение человека периферическими участками сетчатки. Обследование проводится при помощи проекционных периметров, в которых световой объект проецируется на внутреннюю поверхность дуги или гемисферу. Периферия дополняет центральное зрение, улучшает возможности ориентирования в пространстве. Набор светофильтров и диафрагм, позволяет быстро и дозировано менять размер, яркость и цвета объекта.
Сферопериметрия — дневное, сумеречное и ночное поле зрения.
Кинетическая периметрия характеризуется простотой исполнения и сопоставляется с периметрией по Lister и по Goldman.
Кампиметрия — способ обследования поля зрения на плоскости. Она позволяет определить центральные границы в пределах 30-40 °. Широко применяется для определения скотомы — слепого участка в поле зрения. Это область сетчатой оболочки глаза с частично изменённой или полностью выпавшей остротой зрения, окружённая относительно сохранными или нормальными световоспринимающими элементами глаза («колбочками» и «палочками»).
Решетка Амслера — один из методов проверки особенности зрения, возможность протестировать мельчайшие изменения центрального и периферического зрения. Техника проведения:
1. При необходимости надеть очки.
2. Закрыть один глаз.
3. Смотреть на точку в центре и сфокусировать взгляд на ней в течение всего периода исследования.
4. Смотреть только в центр, убедиться, что видно только прямые линии, а все квадраты имеют одинаковый размер.
Методика периметрии
По методике периметрии каждый глаз исследуется отдельно. Больному закрывают один глаз (сначала левый) и сажают спиной к окну перед периметром, который должен быть освещен и находиться напротив окна. Подбородок больной ставит на подставку периметра, упираясь в ее выступ нижним краем орбиты обследуемого глаза. Медсестра становится напротив пациента, наблюдает за ним, чтобы больной все время фиксировал центральную метку периметра. Больному объясняется, что он должен сказать о моменте появления предмета, который перемещается по дуге от периферии к центру, в поле зрения.
Можно делать движения от центра к периферии. В таких случаях пациент должен немедленно сказать о моменте исчезновения объекта. Движение объекта должно быть плавным, без рывков, примерно 2-3 см/с. Для большей точности движение объекта можно повторить несколько раз. Отсчет проводят на дуге периметра, когда больной указывает момент исчезновения или появления объекта. Возвращая дугу периметра вокруг оси, постепенно исследуют поле зрения по 8-12 меридианам с промежутками 30-45°. Увеличение количества меридианов обследования увеличивает точность периметрии, но одновременно затягивается время исследования. На современных проекционных периметрах регистрация полученных данных осуществляется автоматически. При отсутствии такой возможности запись результатов периметрии проводится на чистом листе бумаги, где от руки заготавливается схема из 8 меридианов и против каждого записывают данные периметрии.
Нормированные послабления остроты зрения
При использовании комбинированных очков с микропризменными линзами не происходит значительного уменьшения освещенности и остроты образа, который наблюдает пациент через линзу. Очень эффективным для лечения амблиопии при анизометрии и косоглазия является методика с использованием оптических элементов, которые влияют на снижение остроты зрения фиксирующего или доминирующего глаза. Для этого используются соответствующие нормированные ослабители остроты зрения, которые представляют собой прозрачную пластинку диаметром 30-40 мм и толщиной 0,5-2,0 мм, изготовленную из оптического стекла или пластмассы. На нее нанесен соответствующий микрорельеф таким образом, что интенсивность света уменьшается на строго определенную величину. Офтальмологическая практика показывает, что целесообразно иметь градуированные степени уменьшения: 10, 20, 30, 40, 50, 60 и 80%. Пластинки могут непосредственно закрепляться на внутренней поверхности сферической линзы или стекла в форме сферической линзы, которая затем устанавливается в очную оправу и используется пациентом при постоянном ношении очков.
Компьютерный синдром
Так называемый «компьютерный синдром» все чаще приводит к потере остроты зрения в современном мире. Согласно статистике, 80% пользователей страдает этим недугом. Не так давно появились новые проблемы зрения под названием «компьютернозависмый синдром», то есть синдром усталости глаз у тех, кто работает с электронными гаджетами. А это не только компьютеры, но и вся современная техника. Уже доказано пагубное влияние синего спектра излучения, которое получает человек при работе с такими устройствами. Для лучшего понимания, синий спектр — это наиболее короткая волна, которая негативно влияет на зрительный аппарат.
К тому же изображение на экране монитора состоит из пикселей, которые сразу не увидишь глазами. Но наш мозг воспринимает их, что в конечном итоге его утомляет: столько мелких точек надо собрать в голове и подать в аппарат зрения, как некий объект! Получается, что такие действия — постоянный стрессовый фактор, в результате которого появляются раздражительность и бессонница. В группу риска входят люди в возрасте от 15 до 34 лет, потому что они больше связаны с электронными приборами, переходя от одного к другому: от монитора компьютера к телевизору, от телевизора до планшету, затем к мобильному телефону. Такое непрерывное изменение не позволяет человеку оторвать взгляд.
Диагностические исследования и лечебные манипуляции, применяемые при оказании помощи глазным больным
Содержание:
Перечень диагностических и лечебных мероприятий, которые обязан производить врач общей практики при оказании помощи офтальмологическим больным:
- определение остроты зрения по таблице Головина-Сивцева или ориентировочным методом;
- определение поля зрения на периметре или ориентировочным методом;
- исследование цветоощущения по таблицам Е.Б. Рабкина или Е.Н. Юстовой;
- подбор сферических и пресбиопических очков;
- осмотр наружного отдела глаза методом бокового освещения;
- исследование в проходящем свете для определения прозрачности сред глаза;
- выворот верхнего и нижнего века;
- закапывание капель и закладывание мази в конъюнктивальную полость;
- измерение внутриглазного давления тонометром Маклакова или ориентировочным методом;
- удаление поверхностных инородных тел с конъюнктивы и роговицы;
- наложение бинокулярной и монокулярной повязки;
- субконъюнктивальные инъекции;
- массаж век;
- массаж области слезного мешка.
↑ Визометрия
↑ Определение остроты зрения по визометрическим таблицам
- Пациент садится на расстоянии 5 метров от таблицы. Исследование проводят попеременно: сначала правого (OD), затем левого (OS) глаза. Второй глаз закрывают щитком, листком бумаги или ладонью.
- Знаки таблицы предъявляют в течение 2-3 секунд и просят больного их назвать. Следят, чтобы указка не мешала читать знаки.
- Остроту зрения характеризуют наименьшие знаки, которые исследуемый различает. При чтении первых 7 строк ошибок быть не должно, начиная с 8-й — одной ошибкой в строке пренебрегают (острота зрения указана в каждом ряду справа от оптотипов). Пример регистрации данных: Visus OD = 1,0 Visus OS = 0,6.
- При остроте зрения меньше 0,1 (исследуемый не видит с расстояния5 метров 1-й строки таблицы) следует подвести его на расстояние (d), с которого он сможет читать знаки 1-го ряда (нормальный глаз различает знаки 1-го ряда с 50 м; D=50 м). Расчет по формуле Снеллена: Visus = d:D (m), где Visus (Vis, V) — острота зрения; d -расстояние, с которого исследуемый читает ряд с наименьшими знаками; D — расчетное расстояние, с которого детали знаков данного ряда видны под углом зрения в 1 минуту (оно указано в каждом ряду слева от оптотипов).
- Если исследуемый не различает знаки 1-го ряда с 50 см, остроту зрения определяют по расстоянию, с которого он считает предъявленные врачом раздвинутые пальцы (пример: Visus OD = счету пальцев в 15см от лица).
- Если исследуемый не может сосчитать пальцы, но видит движение руки у лица, то данные об остроте зрения записываются следующим образом: Visus OS — движению руки у лица.
- Самой низкой остротой зрения является способность глаза отличать свет от темноты; это проверяется в затемненном помещении при освещении глаза ярким световым пучком. Если исследуемый видит свет, то острота зрения равна светоощущению (Visus OD = 1/? или perceptio lucis). Наводя на глаз пучок света с разных направлений (сверху, снизу, справа, слева), проверяют, как сохранилась способность отдельных участков сетчатки воспринимать свет. Правильные ответы указывают на правильную проекцию света (Visus OD = 1/? proectio lucis certa). При помутнении оптических сред глаза (роговицы, хрусталика, стекловидного тела) острота зрения может быть снижена до светоощущения, однако проекция света почти всегда остается правильной.
Отсутствие правильной проекции света (perceptio et proectio lucis incerta) или полное отсутствие светоощущения (Visus = 0) указывают на поражение зрительно-нервного аппарата глаза.
В англоязычных странах ос грота зрения обычно определяется с расстояния 20 футов (или 6 метров — в одном футе 30,5 см) и записывается по формуле Снеллена в виде дроби.
Ниже приводится соотношение обозначений по Снеллену и по десятичной системе Мануайе.
↑ Определение остроты зрения ориентировочным методом
- Исследование проводить в хорошо освещенной комнате длиной не менее 5 метров.
- Подготовить таблицу для проверки остроты зрения: на лист белой бумаги наклеить заголовки статей из газет (высота букв 5-6 мм).
- У врача или другого человека острота зрения на один или оба глаза должна быть равна 1,0 (ранее определена по визометрическим таблицам).
- На стул спиной к свету посадить человека с остротой зрения, равной 1,0 хотя бы в одном глазу, попросить его закрыть другой глаз непрозрачным экраном (листком бумаги, ладонью).
- Врачу встать на расстоянии 5 метров от исследуемого, таблицу держать перед собой на уровне глаз сидящего человека и медленно приближаться к нему до тех пор, пока исследуемый не сможет правильно прочитать таблицу.
- Ориентировочно измерить расстояние от глаза исследуемого до таблицы и записать результат в метрах.
- Посадить на тот же стул пациента, остроту зрения которого следует определить, попросить его закрыть левый глаз экраном. Выполнить пункты 2 и 3.
- Вычислить остроту зрения правого глаза пациента, разделив расстояние, с которого определяет таблицу пациент (о), на расстояние, с которого видит эту таблицу человек с эталонной остротой зрения 1,0 (D). Пример. Исследуемый с остротой зрения 1,0 читает таблицу с расстояния 4 метра (D), а пациент с неизвестной остротой зрения — с 2метров (d). Расчет остроты зрения производится по формуле Снеллена: Visus = d/D =2 м/4 м = 0,5.
- Записать остроту зрения правого глаза: Visus OD = 0,5 (ориентировочно).
- Произвести исследование остроты зрения левого глаза.
↑ Исследование поля зрения
↑ Периметрия
Периметрия — но метод исследования поля зрения на сферической поверхности в целях определения его границ и выявления и нем дефектов (скотом). Исследование проводят при помощи специальных приборов — периметров, имеющих вид дуги или полусферы. Широко распространен недорогой периметр типа Ферстера.
Это дуга 180, покрытая с внутренней стороны черной матовой краской и имеющая на наружной поверхности деления на градусы — от в центре до 90 на периферии. Для определения наружных границ поля зрения используют белые объекты диаметром 3 мм, для выявления скотом — диаметром 1 мм.
Исследуемый сидит спиной к окну (освещенность дуги периметра дневным светом не менее 160 лк), помещает голову на подбородник прибора и фиксирует одним глазом белую метку в центре дуги, второй глаз закрыт заслонкой. Объект ведут по дуге от периферии к центру со скоростью 2 см/с.
Исследуемый сообщает о появлении объекта, а исследователь замечает, какому делению дуги соответствует в это время положение объекта. Это и будет наружная граница поля зрения для данного меридиана. Определение границ поля зрения проводят по 8 (через 45°) или (лучше) по 12 (через 30°) меридианам.
Для выявления скотом пользуются объектом диаметром 1 мм и медленно перемещают его по дуге в различных меридианах, особенно тщательно в центральных и парацентральных участках поля зрения, где чаще всего наблюдаются скотомы. Результаты исследования переносят на специальную схему полей зрения.
Нормальные границы поля зрения на белый цвет в среднем составляют: сверху — 55°, сверху снаружи — 65°, снаружи — 90°, снизу снаружи — 90°, снизу — 70°, снизу кнутри — 45°, кнутри — 55°, сверху кнутри — 50°.
Определение поля зрения ориентировочным методом
- Врач и исследуемый сидят друг против друга на расстоянии 50-60 см.
- Исследуемый закрывает ладонью левый глаз, а врач закрывает свой правый глаз. Открытым правым глазом пациент фиксирует находящийся против него левый открытый глаз врача.
- Объект (слегка шевелящиеся пальцы врача) предъявляют сверху, снизу, с височной и носовой стороны, а также в промежуточных меридианах. Объект двигается от периферии к центру на середине расстояния между врачом и пациентом, кроме исследования височной границы поля зрения, при определении которой объект предъявляется сбоку, со стороны исследуемого глаза, из-за головы больного. Для выявления скотом объект перемещается в поле зрения до точки фиксации. Оценка результатов исследования.
Эталоном является поле зрения врача (оно не должно иметь патологических изменений).
- Если врач и пациент одновременно замечают появление объекта и видят его во всех участках поля зрения, то поле зрения пациента нормальное.
- Если пациент позже врача заметил появление объекта в каком-то меридиане, то поле зрения его сужено с соответствующей стороны.
- Если в поле зрения больного объект исчезает на каком-то участке, то имеется скотома.
↑ Определение вида и степени клинической рефракции субъективным методом (подбор очков)
- Исследуемый сидит на расстоянии 5 метров от таблицы для проверки остроты зрения.
- Исследуемому надевается пробная оправа, перед левым врачом в оправу помещается заслонка.
- Необходим набор пробных очковых линз. Использовать в работе следует только сферичные линзы: собирающие, положительные (+), convex, или рассеивающие, минусовые (-), concav.
1. Visus OD = 1,0. При такой остроте зрения у исследуемого может быть эмметропия или гиперметропия слабой степени, которая самокорригируется напряжением аккомодации, но не миопия.
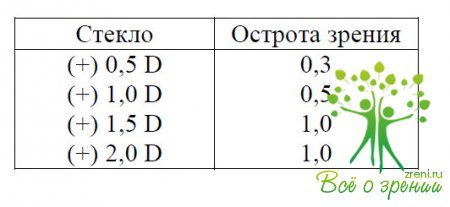
Для определения рефракции в пробную оправу поставить сферическое стекло (+) 0,5 D. Может быть дна варианта ответа.
- 1-й вариант. Исследуемый стал видеть хуже: Visus OD = 1,0spheris convex (+) 0,5 D
0,9. Следовательно, у исследуемого эмметропия. Запись данных определения рефракции: Visus OD = 1,0; RF Em.
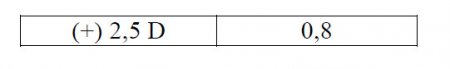
Заключение: у исследуемого гиперметропия 0,75 D. Запись результата исследования:
2. У пациента пониженное зрение, например Visus OS = 0,2. При такой остроте зрения (при отсутствии патологии) может быть гиперметропия или миопия.
Перед исследуемым глазом в пробную оправу ставится сферическое стекло (+) 0,5 D. Просим прочитать 3-ю строку. Если пациент не замечает разницы (при ответе «так же»), то следует поставить стекло (+) 1,0 D. Возможны два варианта ответа.
1-й вариант.Пациент стал видеть лучше, то есть прочитал 3-ю строку. Следовательно, у пациента гиперметропия. Для определения степени гиперметропии следует менять в пробной оправе стекла, усиливая их с интервалом 0,5или 1,0 D. Получив высокую остроту зрения (1,0), исследование продолжают — в оправу вставляют все более сильные положительные линзы, так как может быть самокоррекция за счет напряжения аккомодации.
Когда острота зрения начинает снижаться, исследование прекращают. Предыдущее положительное стекло, с которым острота зрения была самой высокой, покажет степень гиперметропии. Следовательно, степень гиперметропии характеризуется самым сильным положительным стеклом, которое дает высокую остроту зрения.
Пример хода исследования: Visus OD = 0,9; Rf ?
Запись результата определения рефракции:
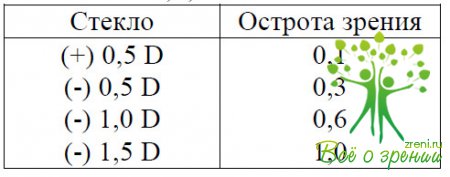
2-й вариант.Пациент со стеклом (+) 0,5 D или (+)1,0 D видит хуже. Тогда в пробную оправу вставляем сферическое отрицательное стекло (-) 0,5 D или (-) 1,0 Т). При улучшении остроты зрения у пациента выявляется миопия.
Для определения степени миопии постепенно увеличивают силу рассеивающих оптических стекол с интервалом 0,5 — 1,0 D до момента, когда отмечается наивысшая острота зрения. Степень миопии определяется самым слабым минусовым стеклом, дающим наилучшее зрение.
Пример хода исследования: Visus OS = 0,2; Rf
Стекло Острота зрения
Запись результата определения рефракции:
3. Если острота зрения под влиянием сферических линз улучшается незначительно или вообще не улучшается, следует думать о наличии астигматизма, амблиопии или органических изменений, вызывающих понижение остроты зрения.
4. У лиц молодого возраста субъективное и объективное определение рефракции проверяют в условиях циклоплегии. После того как пройдет действие циклоплегических средств, на основании предыдущего исследования и пробного ношения очков в течение 15-20 минут (чтение, ходьба) окончательно решают вопрос о рациональной оптической коррекции. При этом надо учитывать хорошую бинокулярную переносимость очков как для дали, так и для работы на близком расстоянии.
Примерные рецепты для назначения очков:
↑ Исследование цветового зрения по полихроматическим таблицам Е.Б. Рабкина и пороговым таблицам Е.Н. Юстовой
- Исследуемый сидит спиной к источнику освещения (окну или лампам дневного света). Уровень освещенности должен быть в пределах 500-1000 лк,
- Таблицы предъявляют с расстояния 1 метра, на уровне глаз исследуемого, располагая их вертикально.
- Длительность экспозиции каждого теста таблицы 3-5 секунд, но не более 10 секунд. Если исследуемый пользуется очками, он должен рассматривать таблицы в очках.
- Для выявления врожденной патологии исследование проводят бинокулярно, для выявления приобретенной патологии исследуют поочередно правый и левый глаз.?
- Все таблицы основной серии (27) названы правильно — у исследуемого нормальная трихромазия.
- Неправильно названы таблицы в количестве от 1 до 12 — аномальная трихромазия.
- Неправильно названо более 12 таблиц — дихромазия.
- Для определения вида и степени цветоаномалии результаты исследования по каждому тесту регистрируют и согласуют с указаниями, имеющимися в приложении к таблицам Е.Б. Рабкина. Пациента направляют к офтальмологу.
- Тесты № 1, 5 и 9 (при трехкратном повторе) четко распознаются — у исследуемого нормальная трихромазия.
- Не распознан хотя бы один из вышеуказанных трех тестов — цветослабость, и для уточнения диагноза продолжают предъявление всех остальных таблиц.
- Необходимо помнить: первая группа тестов (№1-4) предназначена для выявления протодефицита 1,2 и 3-й степени и протанопии, вторая группа (№5-8) — дейтеродефицита 1, 2 и 3-й степени и дейтеранопии, третья группа (№9-11) — протодефицита 1,2и 3-й степени. Тест №12 является контрольным.
↑ Примерное описание нормального глаза
Кожа век и верхней части лица не изменена. Глазная щель длиной 30 мм, шириной 8-12 мм. Положение век правильное, веки плотно прилегают к глазному яблоку. Край века шириной 2 мм, по переднему ребру растут ресницы, направление роста их правильное. Края орбиты гладкие, пальпация безболезненная; слезная железа не пальпируется. Слезостояния нет, слезные точки погружены в слезное озеро, при надавливании на область слезного мешка гнойного отделяемого из слезных точек нет. Конъюнктива век и переходных складок бледно-розового цвета, гладкая, блестящая, отделяемого нет.
Положение глазного яблока в орбите правильное. Глазное яблоко обычного размера, шаровидной формы, движения его в полном объеме и безболезненны; конвергируют симметрично. Конъюнктива глазного яблока прозрачная, блестящая. Склера белая, поверхность гладкая, передние цилиарные сосуды не изменены.
Роговица прозрачная, поверхность гладкая, блестящая, зеркальная, чувствительность сохранена. Передняя камера средней глубины, влага прозрачная. Радужка коричневого (серого, голубого) цвета, рисунок четкий, пигментная кайма зрачка сохранена. Зрачок в центре радужки, круглый, 4 мм в диаметре; прямая и содружественная реакции зрачка на свет живые, реакция зрачка на конвергенцию живая. Хрусталик прозрачный, положение правильное. Рефлекс с глазного дна розовый; стекловидное тело прозрачное.
Глазное дно:диск зрительного нерва бледно-розового цвета, границы четкие; калибр и ход сосудов не изменены; в области желтого пятна и на периферии сетчатки патологические изменения не определяются. Глазное яблоко при пальпации в проекции цилиарного тела безболезненное, внутриглазное давление при пальпаторном исследовании в пределах нормы.
Определение остроты зрения (визометрия)

Острота зрения – это способность глаза воспринимать две раздельные точки света под наименьшим углом зрения. При сохраненной функции оптического аппарата угол этот составляет 1 минуту, а острота зрения определяется как 1,0. Во время исследования могут определяться и другие показатели (2,0 и несколько больше). Ученый Дондерс, который занимался этой проблемой, предложил единую формулу для расчета остроты зрения: V=d/D (в ней V – определяемая острота зрения, d – расстояние, на котором удается распознать знак оптотипа, D – тот же показатель для угла в 1 минуту).
Метод обследования, при котором определяют остроту зрения вдаль, называется визометрией. Во время ее выполнения пациент должен увидеть объекты, которые обозначают как оптотипы. Для них характерно определенное соотношение ширины самого объекта к элементу, из которого он образован (5:1). Наибольшее распространение получили таблицы:
• Сивцева-Головина, состоящая из букв кириллицы;
• Ландольта, изображающая полукольца (подходит для маленьких детей);
• Снеллена, состоящая из латинских букв;
• специальный вариант для определения этого показателя вблизи.
Чтобы исключить психогенную аггравацию и симуляцию, а также для проверки зрения у слабовидящих, применяют специальные контрольные таблицы Б.Л. Поляка либо методы объективной оценки остроты зрений. К последним относят оптокинетический нистагм, вызванные зрительные потенциалы, «предпочтительный» взор.
Видео о проверке зрения
У грудных детей для проверки остроты зрения применяют яркие контрастные шары или другие объекты определенного размера, которые показывают с заданного расстояния. У детей постарше можно уже использовать таблицы с рисунками (оптотипами) животных, самолетов и т.д., которые разработаны Алейниковой и Орловой.
Определение остроты зрения чаще проводят без оптической коррекции, затем с ней. При этом определяют два показателя: относительная и абсолютная острота зрения. Первая величина не постоянна и может зависеть от внешних факторов (усталость организма, освещение в помещении), поэтому ее нередко вообще игнорируют.
Результаты исследования остроты зрения
Результаты визометрии выражают в обычных или десятичных дробях. В России, Германии и странах СНГ используют десятичные дроби, тогда как в остальных регионах результат представлен в виде обычной дроби, в числителе которой указано расстояние до оптотипа (20 футов или 6 метров), а в знаменателе – расстояние, с которого объект может быть определен здоровым глазом. Нормальный показатель может выглядеть следующим образом: 1,0, 6/6, 20/20.
Для простоты понимания пациентом, можно объяснить, что десятичные дроби легко перевести в проценты. Например, при показателе визометрии 0,8 зрение сохранено на 80%. Однако, данное утверждение не совсем верно, потому что значение остроты зрения изменяется не в прямой, а в логарифмической зависимости. То есть снижение остроты зрения с 0,9 до 0,8 является менее заметным для пациента, чем такое же снижение, но при исходном зрении 0,2.
К слабовидящим пациентам согласно ВОЗ относятся люди, острота зрения которых менее 0,3 (20/60, 6/18), но выше 0,1 (20/200, 6/60). Также к данной категории относят пациентов с сужением полей зрения менее 20 градусов на лучше видящем глазу либо с наилучшей коррекцией.
Диагноз слепота выставляют при снижении показателей менее 0,05 (6/120, 20/400) или в случае сужения поля зрения до 10 градусов и более. Это состояние в большинстве стран определяют как практическую слепоту, то есть человек при этом лишен возможности выполнять большинство профессиональных видов деятельности, а также ограничен при передвижении и не всегда в состоянии себя обслуживать. В странах Евросоюза и США данный диагноз выставляют при снижении остроты зрения менее 0,1 (6/60, 20/200) или при сужении полей зрения менее 20 градусов, которое не поддается медицинской коррекции.

Для оценки зрения вблизи расстояние сокращается до 33 см. При подборе очков для оптической коррекции эта величина может несколько изменяться в зависимости от предполагаемого расстояния между глазом и объектом.
Чтобы измерить остроту зрения, пациента усаживают в кресло на необходимом расстоянии от таблицы. Для проведения визометрии следует закрыть один глаз, а затем противоположный, чтобы оценить остроту зрения монокулярно. Далее возможна бинокулярная оценка, которая чаще всего выше предыдущего показателя. Именно она и используется при подборе очков или контактных линз.
Если причиной снижения остроты зрения является аномальная рефракция, то выполняют подбор оптической коррекции, при которой зрения повышается максимально. Если пациент уже носит очки или контактные линзы, то в процессе визометрии можно оценить их состоятельность.
Дополнительно можно провести тест с диафрагмой (pin-hole test), который выполняют для дифференциальной диагностики. Если при наличии диафрагмы повышается четкость изображения, то можно говорить о том, что причиной снижения зрения является аномалия рефракции. В противном случае причиной снижения остроты зрения может быть поражение сетчатки или зрительного нерва. Однако при большом отклонении показателей от нормы этот тест становится не таким информативным.
Результаты определения остроты зрения обычно представлен в виде следующих символов:
Visus (острота зрения) OD (правый глаз)/OS (левый глаз)=1,0/1,0 или Vis OU (оба глаза)=0,6.
Если у пациента возникают трудности с определением оптотипов таблицы, и невозможно провести объективное обследование, то ориентировочно остроту зрения определяют, демонстрируя пальцы с различного расстояния. Результат оценивают путем измерения наибольшего расстояния, с которого пациент может различить два отдельных пальца. Запись при этом будет выглядеть следующим образом: Visus OS = счёт пальцев с 4 метров.
В том случае, когда зрение снижено настолько, что перечисленные методики не подходят для определения его остроты, изучают светоощущение. Для этого необходим точечный источник света, который направляют попеременно в исследуемый глаз под разным углом. Таким образом оценивают чувствительных различных сегментов сетчатки. Если глаз способен правильно различить движение луча света, то есть острота зрения соответствует светоощущению с правильной светопроекцией, то в протоколе запись имеет следующий вид: visus =1/∞ p.l.c. (proectio lucis certa). Это говорит о сохранной функции зрительного нерва и сетчатки и является важным прогностическим критерием эффективности лечения различных заболеваний, например, катаракты. Если пациент ошибся при определении направления движения луча, то в протоколе записывают: visus = 1/∞ p.l.i. (proectio lucis incerta), то есть имеется светоощущение, но светопроекция неправильная. В случае полного отсутствия светоощущения, неспособности отличить свет от темноты диагностируется слепота и производится запись visus = 0.
Определение остроты зрения у детей
Визометрия у детей, особенно младшего возраста, является довольно трудоемкой задачей. Например, у новорожденных наличие зрения оценивают поведенческими методами. В более старшем возрасте (2-5 месяцев) определяют чувствительность ребенка к яркому свету. Еще позднее показывают шар ярко-красного цвета и 4 см в диаметре. Его подвешиваю на фоне окна на нитке и отмечают расстояние, на котором малыш фиксирует на нем взгляд и начинает следить или тянуться рукой. В возрасте полугода диаметр шаров можно уменьшить. Чтобы ориентировочно оценить остроту зрения, можно показывать и белые шары разного размера на темном фоне. В возрасте старше трех лет используют уже специальные детские таблицы с предметами (оптотипами), которые представлены в виде животных, игрушек, машин (таблицы Алейниковой и Орловой).
Другие методы для исследования остроты зрения
Объективная визометрия
Объективные методики визометрии применяют у детей, для уточнения причины снижения зрения, при подозрении на симуляцию и аггравацию.
Метод оптокинетического нистагма
Чтобы провести исследование нужно использовать объекты с периодической структурой (шахматная доска, решетка и т.д.). Пациенту демонстрируют такой объект в движении, а доктор наблюдает за движением глаз обследуемого. В том случае, если пациент различает движение предмета, то глаза его непроизвольно совершают ритмичные движения из стороны в сторону (нистагм). Об остроте зрения судят по минимальному размеру объекта, который вызывает нистагм.
Изучение вызванных зрительных потенциалов
Методика эта требует особого внимания со стороны пациента. Во время процедуры регистрируются электрические импульсы с затылочной области мозга, которые возникают в ответ на зрительную стимуляцию. Пациенту демонстрируют шахматное поле, на котором клетки разного цвета меняются между собой местами с заданной частотой. Размер их постепенно становится меньше. Острота зрения определяется по минимальному размеру клеток, при котором в ответ на смену цвета, зарегистрирован импульс на ЭЭГ.
Тест предпочтительного взора
Эта методика избирательного форсированного зрения основана на том факте, что ребенок предпочитает смотреть на структурированные предметы, нежели чем на однородные. В процессе исследования перед пациентом помещают два разных объекта, один из которых имеет вертикальную полосатую окраску, а второй – равномерно серую. Если пациент различает объекты, то он будет смотреть на структурированный. Обычно для выполнения данного метода объективной визометрии используют карты Килера. В связи с тем, что для проведения теста необходимо участие мышц шеи, головы и глаз, отрицательный результат может быть связан не только с расстройством первичной сенсорной системы, но и с нарушением глазодвигательной функции.
Цены на определение остроты зрения
Визометрия не требует расходных материалов и высокой квалификации медицинского работника. Поэтому данное исследование, как правило имеет невысокую стоимость. В оптиках оно может проводиться условно бесплатно (при снижении остроты зрения Вам просто попытаются продать очки, вне зависимости от причины, вызвавшей снижение зрения). В офтальмологических клиниках данное обследование глаз, как правило входит в стандартный прием врача, но может проводиться и отдельно.
Средняя цена визометрии в глазных клиниках Москвы составляет от 500 до 1000 рублей.
Где проверить зрение в Москве
Несмотря на то, что обследовать зрение можно в любой оптике (иногда даже бесплатно), рекомендуем Вам обращаться для этого в специализированные глазные клиники. В случае, если по результатам обследования будет выявлено снижение показателей, то в данных специализированных медицинских центрах имеется все необходимое оборудование и специалисты, для выявления причин ухудшения и их устранения (в отличие от оптик).
- http://www.syl.ru/article/200181/ostrota-zreniya-sistemyi-i-pravila-opredeleniya-ostrotyi-zreniya
- http://zreni.ru/articles/oftalmologiya/3723-diagnosticheskie-issledovaniya-i-lechebnye-manipulyacii-primenyaemye-pri-okazanii-pomoschi-glaznym-bolnym.html
- http://mosglaz.ru/blog/item/452-vizometriya.html