↑ Нарушения функций экстраокулярных мышц
Сведения о частоте глазодвигательных расстройств при опухолях головного мозга немногочисленны. Считают, что встречаются они в 10—15% случаев [Трон Е. Ж., 1966; Huber Д., 1976]. Наиболее часто возникают признаки нарушения иннервации отводящего нерва, парезы и параличи глазодвигательного нерва редки и крайне редко наблюдаются поражения блокового нерва.
Параличи обычно приводят к нарушению бинокулярного зрения, особенно если страдают верхние прямые мышцы и развивается вертикальная диплопия. У больных с тяжелым парезом, особенно с горизонтальным, бинокулярное зрение отсутствует во всех частях поля зрения.
Парезы и параличи III, IV, VI пар черепных нервов, возникая в результате повышения внутричерепного давления, не имеют самостоятельного значения в топической диагностике новообразований головного мозга.
Наибольшая ранимость отводящего нерва при повышенном внутричерепном давлении находит себе объяснение в анатомо-топографических связях его с отдельными структурами головного мозга, сосудистой системой и костями основания черепа. Дело в том, что по выходе из моста отводящей нерв располагается между твердой мозговой оболочкой и ветвями базилярной артерии. Иногда на коротком протяжении он лежит между ветвями базилярной артерии и варолиевым мостом. В этих случаях повышение внутричерепного давления может привести к ущемлению нерва между мостом и задней мозжечковой артерией. Развивается частичное нарушение проводимости отводящего нерва и как результат этого ослабление наружной прямой мышцы на одноименной стороне. Если парез незначительный, четко выраженная горизонтальная диплопия появляется при крайнем отведении глаза в сторону ослабленной мышцы. Таким образом, диплопия носит горизонтальный гомонимный характер. В литературе есть сведения о преобладании билатериального поражения отводящего нерва у больных с опухолями головного моэга [Трон Е. Ж., 1966; Kirkham Т. et al., 1972].
Представляют интерес суточные колебания выраженности пареза отводящего нерва [Van Allen М., 1961]. У больных с опухолями головного мозга наблюдались суточные вариации внутричерепного давления, и в момент снижения его отмечено резкое рслабление пареза отводящего нерва. Последнее наблюдается и при дегцдратационной терапии.
Второй участок наименьшей сопротивляемости отводящего нерва повышенному внутричерепному давлению — место прохождения его над верхним краем пирамиды височной кости. Растущая опухоль и повышенное внутричерепное давление могут дислоцировать головной мозг, и ствол отводящего нерва придавливается к острому краю пирамиды.
Парезы отводящего нерва наблюдаются у больных с опухолями субтенториальной локализации и супратенториального их расположения. Описывая парезы отводящего нерва при повышении внутричерепного давления, Н. Cusching подчеркнул, что этот симптом при опухолях головного мозга следует расценивать как ложный локализационный признак. Мнение его было подтверждено в более поздних работах [Трон Е. Ж., 1966; Gassel М., 1961; Ни Ьег А., 1976].
Глазодвигательный нерв, отходя от ножек мозга, также проходит между двумя сосудами (задней мозговой и верхней мозжечковой артериями). Поэтому повышение внутричерепного давления может привести к ущемлению нерва между сосудами. Кроме того, нерв может оказаться придавленным к блюменбахову окату. Поскольку более ранимыми являются зрачковые волокна, идущие в составе глазодвигательного нерва, ранним симптомом может быть односторонний мидриаз с полной арефлексией.
При парезах и параличах для уточнения диагноза важно выяснить, на каком уровне произошло поражение: 1) в мышце, 2) в стволе нерва или 3) на уровне ядер или корешков.
В последние годы топическая диагностика облегчилась благодаря использованию электромиографии [Blodi F., Van Allenn, 1957; Tamler E., Jampolsky A., 1959; Sachsenweger R., 1975; Huber A., Meyer М., 1967].
Накопленный опыт показывает, что с помощью этого метода оказалось возможным дифференцировать различные виды миопатий (миозиты, эндокринные офтальмопатии), миастении, периферические и центральные мышечные параличи.
Поражение отводящего нерва на уровне ствола характеризуется горизонтальной диплопией, особенно при максимальном отведении глаз кнаружи. Если имеется слабый парез, возможны легкие конвергирующие движения. Как уже говорилось выше, отводящий нерв наиболее раним при повышении внутричерепного давления. Оценка только одного стволового паралича не имеет самостоятельного диагностического значения. Важна его комбинация с другими неврологическими симптомами (поражение III, IV, V, VII, VIII пар черепных нервов).
Ядерный паралич обычно сочетается с параличом взгляда в ту же сторону, так как рядом с ядром глазодвигательного нерва расположен центр взгляда для горизонтальных движений.
Фасцикулярный паралич характеризуется двумя синдромами. Синдром Милларда—Гублера состоит из следующих признаков: парез латеральной мышцы, гомолатеральный периферический фациальный паралич, перекрестная гемиплегия. Все признаки поражения фациальных пучков VI и V пар черепных нервов могут возникать не только при локализации патологического процесса в мосту, но и как дислокационный признак при поражении четверохолмия или мозжечка.
Синдром Фовиле характеризуется парезом латеральной прямой мышцы, гомолатеральным периферическим фациальным параличом, гомолатеральным горизонтальным параличом взора. Возможна комбинация с горнеровским синдромом.
Стволовой паралич глазодвигательного нерва характеризуется нарушением функций всех глазных мышц, иннервируемых этим нервом. Е. Ж. Трон (1966) отмечает, что для прогрессирующего стволового паралича глазодвительного нерва характерно первоначальное появление птоза с последующим поражением всех остальных мышц.
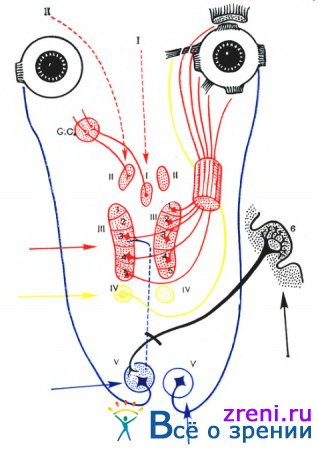
Клиническая картина ядерных параличей зависит от топографии ядер глазодвигательного нерва (рис. 80).
Они представлены парными крупноклеточными латеральными ядрами, которые иннервируют прямые мышцы глаза и леватор, парными мелкоклеточными ядрами Якубовича—Вестфаля—Эдингера, иннервирующими сфинктер зрачка, и одиночным ядром Перлиа, посылающим волокна к цилиарной мышце. Крупноклеточные ядра имеют большую протяженность подо дном сильвиева водопровода, так как представлены пятью клеточными образованиями, посылающими представительство для каждой мышцы. При этом верхняя прямая мышца и леватор получают волокна клеточных образований одноименной стороны, нижняя прямая мышца — от клеточных образований противоположной стороны, а волокна, иннервирующие внутреннюю прямую и нижнюю косую мышцы, имеют билатеральное представительство. В связи с этим ядерные параличи характеризуются нарушением функции одиночных или нескольких мышц на обоих глазах. Могут быть зрачковые нарушения (мидриаз, ослабление зрачковых реакций, парез аккомодации).
Фасцикулярные параличи характеризуются возможностью появления двух синдромов.
Синдром Вебера — односторонний полный паралич глазодвигательного нерва с перекрестной гемиплегией, возможны перекрестные параличи лица и языка.
Синдром Бенедикта — односторонний парез глазодвигательного нерва с перекрестным гемитремором. Иногда он сочетается с перекрестной гемианестезией.
Стволовой паралич блокового нерва не имеет самостоятельного диагностического значения при опухолях головного мозга. Изолированные параличи и парезы его крайне редки.
Ядерные параличи в сочетании с парезом глазодвигательного нерва и вертикальным параличом взора, спазмом конвергенции или ее параличом характерны для опухолей шишковидной железы.
Парезы и параличи взора при опухолях головного мозга, по данным литературы, встречаются крайне редко (около 1,5%). В отличие от парезов и параличей экстраокулярных мышц парезы и параличи взора характеризуются равностепенным ограничением подвижности обоих глаз. При них не бывает ни косоглазия, ни диплопии. Функции заинтересованных мышц ограничены лишь частично. Развиваются они в результате локализации патологического процесса в супрануклеарных или нуклеарных центрах. Параличи взора могут быть вертикальными и горизонтальными.
Вертикальные параличи взора наблюдаются при выключении центра взора в четверохолмии. Чаще встречаются параличи взора кверху. При парезах взора кверху движения глаз в этом направлении не ограничены, но при попытке посмотреть кверху возникает вертикальный нистагм. Е. Ж. Трон (1966) подчеркивает, что при заболеваниях четверохолмия вертикальный нистагм может предшествовать появлению паралича взора кверху.
Горизонтальные параличи взора возникают или в результате выключения кортикального центра взора в лобной извилине, или при выключении центра взора в мосту. Существует определенная зависимость характера паралича взора в стороны от уровня поражения.
Нарушение лобного центра и фронто-понтийного пути приводит к выключению волевых движений глаз, вестибулярные и оптические движения глаз сохранены.
Поражение в зоне центра в варолиевом мосту приводит к отсутствию движений как волевых, так вестибулярных и оптических в сторону паралича взора. Параличи взора резко выражены, стабильные. Содружественные отклонения глаз наблюдаются редко и слабо выражены. Р. Бинг и Р. Брюкнер (1959) считают, что потеря вестибулярной возбудимости экстраокулярных мышц при параличах взора характеризует поражение ствола. Отсутствие произвольных движений при сохранении оптических и вестибулярных свидетельствует о поражении лобного центра или фронто-понтийного пути. A. Huber (1976) следующим образом формулирует возможность дифференциации: двусторонние поражения фронто-понтийного пути вызывают полный двусторонний паралич, часто с появлением двусторонних вертикальных параличей. Двустороннее поражение в мосту обычно сопровождается только параличом, горизонтальным в обоих направлениях. При этом сохраняются вертикальные движения.
Нистагм — непроизвольные ритмичные движения одного или обоих глаз при определенном или любом направлении взора. Нистагм может быть маятникообразным, когда движения глаза в обе стороны совершаются с одинаковой скоростью и в одинаковом объеме и толчкообразным, при котором имеются две фазы ритма: в одну сторону глаз движется быстро (быстрая фаза нистагма), в противоположную — медленно (медленная фаза нистагма). Направление движения нистагма определяют по направлению движения его быстрой фазы. По направлению движения различают также горизонтальный, вертикальный, ротаторный и смешанный нистагм. Последний характеризуется присутствием нескольких компонентов.
По интенсивности движений выделяют три стадии нистагма:
I стадия — нистагм появляется только при повороте глаза в сторону быстрой фазы, II стадия — активный нистагм при повороте глаза в сторону быстрой фазы и при направлении взора прямо и, наконец, III стадия — выраженный нистагм при взгляде прямо, выражен при направлении взора в сторону быстрой фазы и слабый нистагм при движении глаза в сторону медленной фазы.
По размаху движений выделяют мелкий нистагм, при котором амплитуда движений глаза не превышает 3°; средний нистагм, при котором амплитуда движений колеблется от 5 до 10°, и грубый нистагм, колебания глаза при нем составляют более 15°.
Нистагм может быть физиологическим и патологическим. Последний возникает при заболеваниях лабиринта или при действии патологического процесса на ядра вестибулярного нерва или отходящие от него пути к ядрам нервов глазодвигательного аппарата. Вестибулярный нистагм почти всегда толчкообразный, а по направлению движения — горизонтальный, вертикальный или ротаторный. Лабиринтный, или периферический, нистагм всегда имеет одно направление при всех направлениях взора и не зависит от положения тела. Кроме того, он не отличается особой длительностью и имеет тенденцию убывать по мере увеличения сроков его существования. Нередко сочетается с головокружением и глухотой.
Ядерный, или центральный, нистагм может менять свое направление при изменении взора, что никогда не наблюдается при периферических нистагмах. Он существует длительно, месяцы и даже годы, если не устранена причина, его вызвавшая. Обычно центральный нистагм не сопровождается снижением слуха и по мере удлинения сроков его существования имеет тенденцию к нарастанию. В отличие от периферического нистагма он исчезает при исследовании иациента в темноте (электронистагмография в темноте).
Центральный нистагм, как правило, встречается при опухолях субтенториальной локализации, особенно в области мосто-мозжечкового угла. При опухолях ствола центральный патологический нистагм — почти всегда постоянный симптом. Возможен вестибулярный центральный нистагм и при супратенториальных опухолях (опухолях лобной, височной долей), но в этих случаях он обусловлен смещением головного мозга растущей опухолью.
В последние годы внимание исследователей привлекает состояние саккадических движений глаз при различных заболеваниях, центральной нервной системы. Микродвижения глаз, или физиологический нистагм, — это непроизвольные микродвижения глаз возникающие при фиксации неподвижной точки. Функция саккадических движений глаз заключается в перемещении изображения объектов в область центральной ямки сетчатки. По характеру появляющихся движений различают дрейф, тремор и скачки.
Дрейфом называют плавные, медленные смещения глаз в пределах 5—6 угл. мин. Колебательные движения с амплитудой в 20—40 угл. мин и с высокой частотой называют тремором. Микроскачки, или микросаккады, — это быстрые движения глаз в пределах от 1 угл. мин до 50 угл. мин. Скачки обоих глаз в норме всегда синхронны, имеют одинаковое направление и амплитуду.
С. А. Охоцимская и В. А. Филин (1976, 1977) показали, что саккадичеокие движения глаз при базальных парезах и параличах находятся в прямой зависимости от степени поражения глазодвигательного нерва. Так, при парезах легкой степени микроскачки практически не отличаются от нормы. По мере нарастания тяжести паралича увеличивается интервал между скачками, количество скачков уменьшается. Увеличение степени паралича в конечном итоге приводит к резкому уменьшению амплитуды всех видов микродвижений глаз вплоть до их полного исчезновения. Эти изменения соответствуют стороне поражения и не зависят от того, какой глаз является фиксирующим. Авторы обнаружили, что при парезах амплитуда дрейфа увеличвается, а при параличах — уменьшается.
Поражение ствола мозга сопровождается нарушением центральных механизмов управления фиксационными движениями. Изменяется частота направление и амплитуда микродвижений, возникает патологический спонтанный нистагм. Как уже отмечалось ранее, спонтанный нистагм нередко предшествует парезам и параличам глазодвигательных нервов. Тесные топографические взаимоотношения ядер и супрануклеарных стволовых центров взора в стволе мозга приводят, как правило, к смешанным поражениям. Обследуя 15 больных со стволовыми параличами, С. А. Охоцимская (1979) нашла, что изменения саккадических движений глаз могут быть обнаружены и в тех случаях, когда клинически парезы взора еще отсутствуют. Таким образом, эти изменения можно расценить как ранний симптом развивающихся парезов взора при внутристволовых поражениях. Характерным признаком одностороннего ядерного паралича, по мнению С. А. Охоцимской, можно считать асимметрию в распределении «скачков, выпадение всех видов скачков в сторону поражения для обоих глаз. Более четко этот симптом наблюдали у больных с односторонними опухолями моста. При двустороннем поражении ствола скачки отсутствовали даже в случаях неполной офтальмоплегии.
↑ Нарушения зрачковых реакций
В литературе описано много синдромов, связанных с растройством зрачковых реакций при заболеваниях центральной нервной системы. Практическое значение имеют те зрачковые расстройства, которые возникают при опухолях головного мозга. Наибольшее значение из них приобретает реакция зрачков на свет.
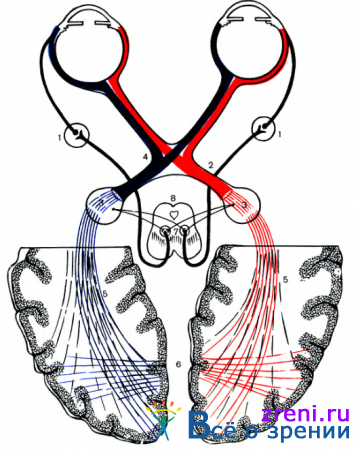
Прежде чем перейти к описанию изменения формы зрачков и их реакции у больных с опухолями головного мозга, целесообразно остановиться на анатомических особенностях пути зрачкового рефлекса (рис. 81).
Афферентные волокна зрачкового рефлекса по выходе из оптических канатиков образуют синапс в переднем четверохолмии (regio pretectalis), откуда они направляются к ядрам глазодвигательного нерва (ядра Якубовича—Вестфаля—Эдингера), причем часть волокон направляется к ядру гомолатеральной стороны, часть волокон образует перекрест в задней комиссуре, после чего достигает контралатерального ядра Якубовича—Вестфаля—Эдингера. Таким образом, каждое ядро Якубовича — Вестфаля — Эдингера, иннервирующее сфинктер радужной оболочки, имеет представительство волокон афферентной зрачковой дуги как одноименной, так и противоположной стороны. Этим и объясняется механизм прямой и содружественной реакции зрачков на свет.
При нормальном зрении имеет место синкинетическое сужение зрачка с конвергенцией глазных яблок или сокращением цилиарной мышцы при аккомодации. В литературе нет четкого представления о механизме возникновения миоза в связи с конвергенцией и аккомодацией. О. Н. Соколова (1963), ссылаясь на S. Duke Elder, описывает этот механизм следующим образом: проприоцептивные импульсы, возникающие при сокращении внутренних прямых мышц, через глазодвигательный нерв, а возможно, и через тройничный, достигают ядер V нерва и ядер Якубовича—Вестфаля—Эдингера. Возбуждение этих ядер и приводит к сокращению сфинкера зрачка. Аккомодацию стимулируют зрительные импульсы, возникающие в сетчатке и направляющиеся к коре затылочной доли, а оттуда — к ядрам Якубовича—Вестфаля—Эдингера. Эфферентный путь для конвергенции и аккомодации общий и проходит он в составе глазодвигательного нерва к цилиарной мышце и к сфинктеру зрачка.
Наиболее тонкие и деликатные нарушения зрачковых реакций оказалось возможным выявить только с помощью метода локальной пупиллографии или локального засвета исследуемого.
По данным Е. Ж. Трона (1966), нарушение зрачковых реакций—весьма редкий признак при опухолях головного мозга (он встречается не более чем в 1% случаев). Симптом зрачковых расстройств появляется, как правило, при опухолях четверохолмия эпифиза, III желудочка и сильвиева водопровода. Окклюзия последнего сопровождается появлением раннего симптома нарушения зрачковых реакций в ответ на локальный засвет макулярной области при сохранении реакции на аккомодацию и конвергенцию [Соколова О. Н., 1963]. Сочетание зрачковых расстройств с нарушением актов аккомодации и конвергенции является более поздним признаком, свидетельствующим о значительном распространении опухолевого процесса, включая и область четверохолмия. Опухоли четверохолмия и шишковидной железы, кроме того могут сопровождаться также парезами и параличами взора кверху.
Форме и величине зрачков также следует придавать значение, так как изменение величины зрачков иногда может быть одним из симптомов наступившей слепоты, о которой пациент не знает.
Ширина нормального зрачка варьирует в достаточно широких, пределах — от 3 до 8 мм. Следует учитывать, что в норме допустимы колебния в диаметре зрачков: анизокория может достигать. 0,9 мм [Самойлов А. Я. и др., 1963]. У детей зрачки всегда шире, чем у взрослых. На величину зрачков оказывает влияние и цвет радужки. Замечено, что у голубоглазых и сероглазых зрачки шире, чем у кареглазых. Офтальмологам известен факт расширении зрачков у близоруких людей, так что и характер рефракции при оценке зрачков следует принимать во внимание. Односторонняя миопия может быть причиной анизокерии. Последнюю наблюдают при заболеваниях желчного пузыря, поражении верхушек легких.
При опухолях головного мозга анизокория встречается приблизительно у 11% больных [Трон Е. Ж., 1966]. Паралитический мидриаз, особенно сочетающийся с парезом аккомодации — типичный признак поражения окуломоторного ядра в среднем мозге. A. Huber (1966) описывает односторонний мидриаз при опухолях височной доли. При этом анизокория сочеталась с легким гомолатеральным птозом, который появился раньше мидриаза и был обусловлен сдавлением периферической части глазодвигательного нерва у кливуса смещенным головным мозгом или растущей опухолью. По мере прогрессирования опухолевого процесса могут присоединяться параличи наружных прямых мышц глаза.
Опухоли орбиты, локализующиеся параневрально и сдавливающие цилиарный узел, иногда вызывают мидриаз на стороне поражения при слабо выраженном экзофтальме или даже до его появления [Бровкина А. Ф., 1974]. Следует также учитывать, что после орбитотомии и удаления опухоли может развиться односторонний мидриаз с правильной формой зрачка, отсутствием реакции его на свет и конвергенцию в результате нарушения эфферентной зрачковой душ. Мы наблюдали у таких больных парез аккомодации и незначительное нарушение чувствительности роговицы. Если учесть, что послеоперационный мидриаз сохраняется в течение 8—12 мес, этот симптом следует принимать во внимание при дифференциальной диагностике опухолей головного мозга.
Односторонний мидриаз в сочетании с парезом прямых мышц глаза возникает при расположении патологического процесса у вершины орбиты, в области верхней глазничной щели. Опухоли гипофиза при экстраселлярном их распространении в темпоральную сторону, вызывая парез глазодвигательного нерва, также могут приводить к появлению одностороннего мидриаза и птоза.
В 1909 г. С. Бэр описал односторонний мидриаз у больных с трактусовой гемианопсией. Широкий зрачок и заметное расширение глазной щели были обнаружены на стороне гемианопсии. Описанный С. Бэром синдром как будто облегчает топическую диагностику опухоли, сопровождающейся гемианопсией. Однако Е. Ж. Трон, анализируя случаи ранения в затылочную долю, обнаружил гемианопсию с анизокорией в 1/3 случаев. По мнению И. И. Меркулова (1971), это не умаляет достоинств синдрома Бэра в топической диагностике трактусовой гемианопсии.
↑ Изменения поля зрения
Опухоли головного мозга почти в половине случаев сочетаются с изменениями поля зрения. Нередко эти изменения позволяют поставить топический диагноз опухолевого поражения.
Оптимальным следует признать применение кинетической и статической периметрии, как надпороговой, так и квантитативной. При этом исследуют границы поля зрения от 1 до 3 изоптер. Следует, однако, отметить, что в большинстве случаев у неврологических больных крайне затруднительно исследовать изоптеры так же, как и провести профильную статическую периметрию. Это связано с быстрым утомлением больного, недостаточным вниманием и нередко с отсутствием достаточного контакта между пациентом и врачом. В подобных случаях может оказаться полезным исследование центрального поля зрения (до 25° от точки фиксации) множественными объектами на так называемых анализаторах поля зрения [Астраленко Г. Г., 1978; Friedman, 1976]. При исследовании на анализаторе поля зрения больному предъявляют от 2 до 4 надпороговых объектов одновременно, всего от 50 до 100 объектов. Исследование одного глаза занимает 2—3 мин.
У больных с низкой остротой зрения или с отсутствием должного впимания целесообразно использовать простой, так называемый контрольный метод (тест конфронтации), при котором поле зрения исследуемого сопоставляется с полем зрения исследующего. Техника контрольного метода исследования поля зрения описана во всех руководствах. Менее известен тест, предложенный A. Kestenbaum (1947). Он неоправданно мало используется при контрольном исследовании неврологических больных.
Суть теста Кестенбаума или «контурной» периметрии заключается в том, что поле зрения в плоскости лица приблизительно совпадает с очертаниями лица обследуемого. Поэтому контуры лица больного могут служить контрольным ориентиром. Тест проводится следующим образом. Больной смотрит прямо вперед. Исследователь, находясь сзади, передвигает объект (палец или карандаш) от периферии к центру по 12 меридианам в плоскости лица пациента, но не далее 2 см (!) от него. Больной должен сообщить, когда он начнет различать объект. В норме поле зрения должно совпадать с очертаниями лица: назальная граница проходит по линии носа, темпоральная — по костному краю наружной стенки орбиты. A. Kestenbaum считает, что ошибка метода в руках опытного исследователя не превышает 10°.
К упрощенным методам исследования поля зрения можно отнести и тест рефлекторного закрытия глазной щели. Перед глазом больного с четырех сторон проводят рукой, рефлекторно веки смыкаются. При гемианопсии в зоне отсутствия зрения смыкания век не произойдет. Тест этот может быть рекомендован при обследовании больных со ступором, афазией или при снижении остроты зрения до движения руки у лица.
Контрольное исследование на относительную гемианопсию проводят при открытых обоих глазах больного. Врач перемещает обе руки (или два пальца) симметрично от виска к центру по четырем меридианам. Основным условием следует считать хорошее освещение. Больной должен сказать, когда он увидит одну или две руки или когда он узнает их контуры (при плохой остроте зрения). При наличии разницы в восприятии с двух сторон можно говорить об относительной гемианопсии в противоположность абсолютной гемианопсии, которую удается выявить только при изолированном исследовании каждого глаза. Однако ранняя топическая диагностика при поражении зрительно-нервного пути требует квалифицированного исследования с использованием кинетической периметрии с достаточным количеством объектов и кампиметрии.
A. Huber (1976) полагает, что в настоящее время нет смысла производить периметрию на цвета. Для выявления скотомы на красный цвет, которая является одним из ранних признаков развивающейся атрофии зрительного нерва или тракта, вполне достаточно провести периметрию красным объектом в 5 мм с расстояния 33 см (5/330).
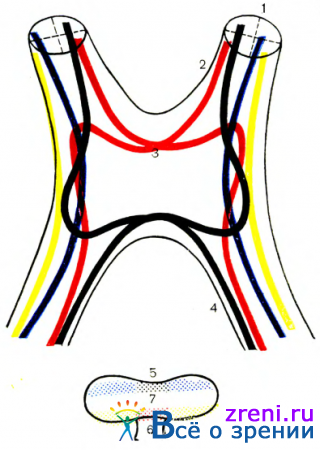
В основе топической диагностики поражения зрительно-нервного пути при опухолях головного мозга лежит четкое представление о ходе его волокон. Схематическое изображение зрительного пути представлено на рис. 82.
Считаем целесообразным остановиться на некоторых особенностях перекреста нервных волокон в хиазме. Неперекрещивающиеся нервные волокна, начинаясь от наружных половин сетчатой оболочки, проходят в наружной части зрительного нерва. В хиазме и зрительных трактах они также занимают латеральное положение. Волокна от носовых половин сетчатой оболочки в хиазме имеют перекрест. Уровень перекреста зависит от уровня расположения нервных волокон в сетчатой оболочке и зрительном нерве. Волокна, начинающиеся от нижненосовых отделов сетчатой оболочки, располагаются в нижних отделах зрительного нерва. В хиазме они переходят на противоположную сторону у переднего ее края ближе к нижней поверхности. После пересечения хиазмы эти волокна заходят на некотором протяжении в противоположный зрительный нерв, где образуют переднее колено хиазмы. Только после этого они, располагаясь медиально, проходят в зрительный тракт. От верхне-носовых отделов сетчатой оболочки нервные волокна, располагаясь в верхней половине зрительного нерва, переходят на другую сторону у заднего края хиазмы ближе к ее верхней поверхности. Перед перекрестом они заходят в зрительный тракт одноименной стороны, где образуют заднее колено хиазмы. Основная масса перекрещенных волокон располагается в медиальных отделах хиазмы. Следует помнить, что перекрест осуществляют и ©олокна папилло-макулярного пучка.
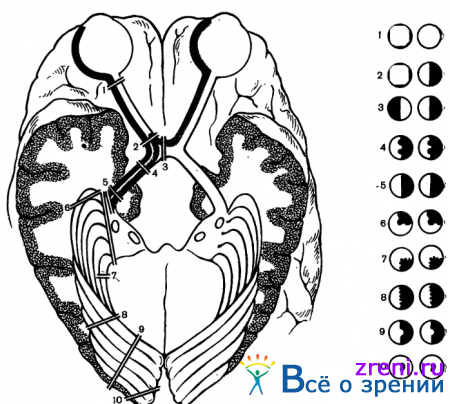
Основные виды изменений поля зрения, встречающиеся при опухолях головного мозга, следующие: 1) концентрическое сужение поля зрения (симметричное или эксцентричное); 2) односторонние сектороабразные дефекты поля зрения; 3) абсолютные или относительные скотомы (центральные, парацентральные, цекоцентральные); 4) гетеронимные битемпоральные и биназальные гемианопсии; 5) гомонимные гемианопсии. Перечисленные дефекты поля зрения в зависимости от уровня поражения зрительно-нервного пути представлены на рис. 83.
Основное значение для топической диагностики поражения зрительно-нервного пути имеют гемианопические дефекты поля зрения [Троя Е. Ж., 1968]. Они могут быть одно- или двусторонними, полными, частичными, квадрантными (квадрантопаии) и, наконец, могут быть представлены в виде гемианопических скотом (центральных или парацентральных).
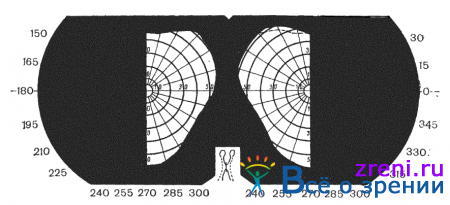
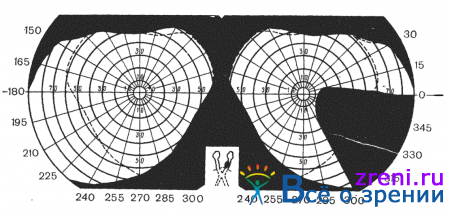
Односторонние гемианопические изменения развиваются при поражении интракраниальной порции зрительного нерва. Двусторонние гемианопические дефекты возникают при поражении нервных волокон в хиазме, оптических трактах или центральном зрительном невроне. Они могут быть гетеронимными, когда выпадают разноименные стороны полей зрения (биназальные или битемпоральные, рис. 84)
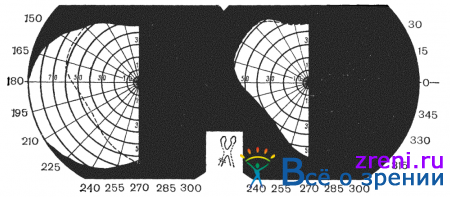
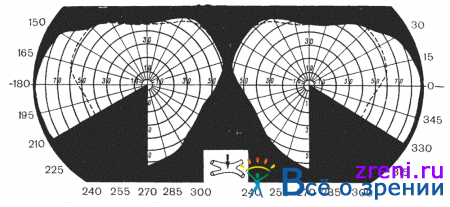
и гомонимными, когда выпадают одноименные стороны полей зрения (рис. 85).
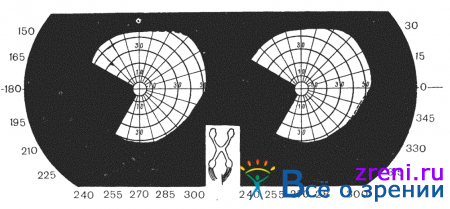
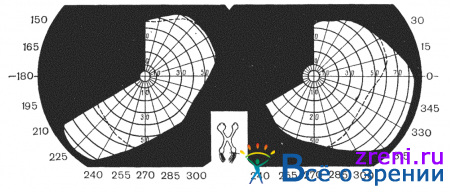
Гемианопсии делят также на конгруентные (поля зрения обоих глаз четко соответствуют друг другу) и неконгруентеые, когда поле зрения одного глаза при накладывании не соответствует полю зрения другого глаза (рис. 86, 87).
Нервный тип гемианопсий встречается при поражениях в области задней части radiatio optica или в коре головного мозга. Второй тип гемианопсий выявляется у больных с поражением зрительных трактов.
Концентрическое сужение поля зрения у больных с опухолью головного мозга обычно обусловлено развивающейся вторичной постзастойной атрофией зрительного нерва. Двустороннее трубчатое сужение поля зрения иногда оказывается результатом двусторонней гомонимной гемианопсии с сохранением макулярной области у больных с опухолью, локализующейся в области шпорной борозды. Одностороннее концентрическое сужение поля зрения наблюдается в случаях вовлечения в патологический процесс внутричерепной части зрительного нерва между оптическим отверстием и хиазмой. Это может наблюдаться при опухолях самого зрительного нерва, менингиомах бугорка турецкого седла, гребешка основной кости или ольфакторной ямки. Описываемые изменения поля зрения наблюдали и при краниофарингиомах, аденомах гипофиза с экстраселлярным распространением.
Не останавливаясь на других причинах, вызывающих одностороннее концентрическое сужение поля зрения (заболевания сетчатой оболочки, орбитального участка зрительного нерва), считаем необходимым подчеркнуть трудность дифференциальной диагностики его причин. В ряде случаев установить истинный генез атрофии зрительного нерва и периметрической симптоматики позволяет только анализ целого комплекса дополнительных методов исследования, а, может быть, и динамическое наблюдение на протяжении какого-то срока.
Односторонние дефекты поля зрения чаще возникают в сочетании со скотомами. A. Huber (1976) наблюдал квадрантные односторонние дефекты поля зрения, сливающиеся с областью слепого пятна, при компрессии зрительного нерва опухолью. Аналогичные изменения наблюдали мы [Бровкина А. Ф., 1974] в случае эксцентричного роста менингиомы орбитальной части зрительного нерва. При достаточно высокой остроте зрения (0,5 на стороне поражения) в поле зрения определялся нижневисочный дефект поля зрения, сливающийся с областью слепого пятна (рис. 88).
Большое значение в ранней диагностике опухолевого поражения зрительно-нервных путей приобретает выявление абсолютных или относительных скотом. В начале заболевания они могут определяться только при исследовании на цветные объекты или при исследовании маленькими объектами на белый цвет (не более 1 мм на периметре Ферстера или 0,25 мм на полусферических периметрах). По расположению эти скотомы классифицируются на центральные, парацентральные, цекоцентральные и периферические.
Односторонние центральные или парацентральные скотомы возникают при вовлечении в патологический процесс зрительного нерва в его орбитальной (Бровкина А. Ф., 1974] или интракраниальной части [Трон Е. Ж., 1968; Huber А., 1976].
Скотомы при опухолях хиазмы могут быть одно- или двусторонними, формируя при этом типичные темпоральные гемианопические дефекты.
Гомонимные гемианопичеекие центральные скотомы развиваются только в случаях поражения папилло-макулярного пучка выше хиазмы. Анатомическим обоснованием появления указанных симптомов служит изолированное положение папилло-макулярного пучка и его частичный перекрест в хиазме. Однако гомонимные гемианопичеекие скотомы редко бывают при опухолях, вовлекающих в процесс оптический тракт. Чаще они свяваны с поражением radiatio optica и имеют отрицательный характер, т. е. не ощущаются больным. Эти скотомы следует расценивать как признак медленного прогрессирующего поражения зрительнонервного пути в постхиазмальной области.
Гетеронимные битемпоральные дефекты поля зрения почти патогномоничны для поражения центральной части хиазмы.
Известно, что хиазма сверху граничит с дном III желудочка, снизу — с диафрагмой турецкого седла, сзади к хиазме примыкает infundibulum, спускающаяся от серого бугра к гипофизу. Спереди хиазма иногда вплотную прилегает к основной кости в области хиазмальной борозды. С боков хиазму окружают артерии виллизиева круга. Таким образом, опухоли, растущие в области хиазмы, способны вызывать поражение волокон в любой части хиазмы, но главным образом в ее центральном отделе. Так, нацример, опухоли области турецкого седла приводят к появлению типичных битемпоральных гемианопсий или гемиапопических битемпоральных дефектов в поле зрения. Симметричные битемпоральные квадрантопсии или гемианопсии наиболее часто встречаются при опухолях гипофиза, в то время как асимметричные битемпоральные гемианопсии или квадрантопсии более характерны для параселлярных или супраселлярных опухолей (рис. 89).
Нередко опухоли имеют асимметричный характер роста. В таких случаях непосредственно в опухолевый процесс может оказаться вовлеченным один из зрительных нервов (при росте опухоли кпереди) или же зрительный тракт (при росте опухоли кзади). В результате развивается типичная симптоматика, приведенная на рис. 82.
Гомонимные гемианопические дефекты поля зрения свидетельствуют о поражении оптического тракта или центрального неврона зрительного пути на противоположной стороне. Гомонимные гемианопические дефекты в виде квадрантопсии свидетельствуют о неполном перерыве оптического тракта или оптической радиации. При классических гомонимных гемианопсиях не возникает сомнения в поражении зрительно-нервного пути на каком-то участке на протяжении всего поперечника. Дифференцировать трактусовую гемианопсию от гемианопсии, вызванной поражением radiatio optica и выше, можно по признакам конгруентности. Инконгруентное начало с прогрессирующим изменением полей зрения, проходящим через точку фиксации (без сохранения макулярной области), побледнение височной половины диска зрительного нерва характерно для поражения оптического тракта (опухоли височной доли, средней ямки, таламуса, четверохолмия). Опухоли височной доли нередко сопровождаются появлением верхней квадрантной гемианопсии; напротив, нижняя квадрантная гемианопсия встречается у больных с опухолями теменной области. При опухолях затылочной доли развивается полная гомонимная гемианопсия. Конгруентные гомонимные гемианопсии без сохранения макулярной области, по мнению A. Huber, свидетельствуют чаще всего о полном поражении radiatio optica.
Продолжение в следующей статье: Изменения органа зрения при заболеваниях центральной нервной системы | Часть 3.
ЗАБОЛЕВАНИЯ НЕРВНОЙ СИСТЕМЫ И ОРГАНА ЗРЕНИЯ
| страница | 41/90 |
| Дата | 26.04.2016 |
| Размер | 12.99 Mb. |
| Тип | Литература |
- Навигация по данной странице:
- Рассеянный склероз.
- Болезни зрительного нерва и сетчатки.
- 12.6. ЗАБОЛЕВАНИЯ ОРГАНОВ ПИЩЕВАРЕНИЯ Острая кишечная непроходимость.
- Панкреатит.
- Хронический панкреатит.
- Острый аппендицит.
- http://zodorov.ru/literatura-dlya-studentov-medicinskih-vuzov-akusherstvo-pod-re.html?page=41