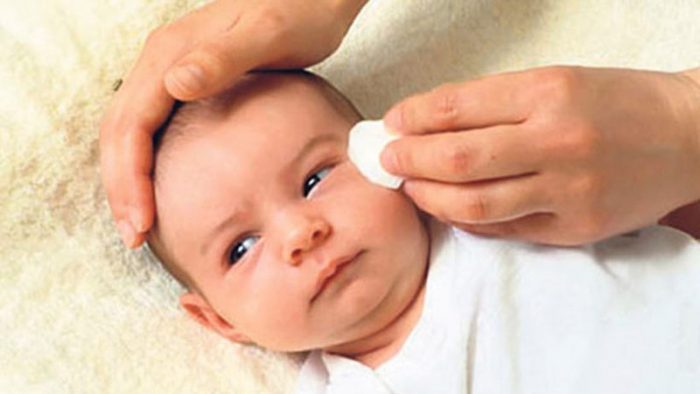
Часто у деток глаза на мокром месте. Переходной возраст то и дело дает о себе знать детскими истериками. А если слезятся глаза по другой причине? Что делать? Давайте попробуем разобраться в этом вопросе.
Существует несколько причин подобного неприятного состояния, о них и пойдет речь ниже.
Это воспаление слизистой оболочки глаза, которое происходит чаще всего по причине бактериальной или вирусной инфекции, или из-за наличия аллергена. Рассмотрим каждый вид отдельно.
Эта проблема распространена в детских садах и школах. Нередкий спутник инфекций верхних дыхательных путей и обычной простуды. У ребенка наблюдается отек век, покраснение белка глаза, больно смотреть на свет. Как правило, болезнь заразна. Поэтому важно часто и тщательно мыть руки, иметь индивидуальное полотенце для лица. Врач может назначить ребенку глазные капли, которые имеют в составе рекомбинантный интерферон. Вирусное воспаление лечится около трех недель.
Одним из первых признаков является желто — серые выделения (свидетельствуют о наличии гноя) из глаз. По утрам из-за этого глазик «закисает», веки слипаются. Обычно, по рекомендации врача, в таких случаях используют капли или мази с антибиотиком в составе. Хотя в этом не всегда есть необходимость.
Возникает при наличии аллергена, которым может быть что угодно: стиральный порошок, пыль, домашние любимцы, цветущие растения. У ребенка слезятся глаза, и постоянно хочется их чесать. Назначаются антигистаминные (противоаллергические) капли для глаз. Они помогают убрать отечность, рези, чувство жжения. Капли для местного применения хороши тем, что действуют непосредственно на воспаленный участок, и уменьшают сухость глаз. Проанализируйте, что стало причиной аллергии. Если это в ваших силах, не допускайте повторения подобных ситуаций. Бывают случаи, когда обнаруживается, что причина, например, в цветении амброзии. Тогда, как бы это печально не звучало, следует ограничить прогулки, и дважды в день делать влажную уборку дома.
Почему ячмень может появиться на глазу у ребенка? Как и в большинстве других случаев, инфекция попадает в глаза через грязные руки. Малыш игрался в песке, рассматривал камушки, потом потер глазки. Золотистый стафилококк является причиной данной болезни. Хотя такие факторы, как переохлаждение и сниженный иммунитет тоже играют свою роль. Эта болезнь может быть даже у детей до года.
Обычно глазик выглядит заплывшим, ячмень опухает, присутствует боль. На третий день, как правило, происходит созревание и выходит гной. Можно попробовать местно приложить компресс с ромашкой аптечной. Используют также капли и мази антибактериальные, учитывая степень заболевания и возраст ребенка. Перед процедурой закладывания мази, маме важно тщательно вымыть руки и коротко обстричь ногти.
- выдавливать ячмень самостоятельно;
- заниматься самолечением, если за 2-3 дня ребенку не стало легче;
- медлить идти к доктору, если малышу меньше года;
- прогревать область глаза яйцом, солью и другими подобными методами.
Помните, принцип мамы, как и врачей, — не навреди!
Если слезится глаз у новорожденного, обращаем на это особое внимание. Почему? — У грудничков есть риск заболевания, именуемого в медицинской практике дакриоцистит. В слезно — носовом канале еще не рожденного малыша есть специальная тоненькая пленка, которая при рождении и первом крике рвется. Так открывается канал, по которому текут слезы, тем самым омывая глазное яблоко, очищая его, и защищая от болезнетворных инфекций. Однако у 5-7-% деток этого не случается. Тогда происходит застой слез, и, как следствие, в такой среде прекрасно размножаются бактерии.
Симптомы дакриоцистита очень похожи на конъюнктивит: тоже у ребенка слезится глаз, краснеет, может выделяться гной. Отличие в том, что поражен только один глазик.
Советы в лечении очень похожи на предыдущие. Прежде всего, обратитесь к доктору. Он поможет поставить правильный диагноз. Чтобы снять воспаление, врач может назначить капли Офтальмодек или Альбуцид, промывание глаз теплым отваром ромашки, которое особенно значимо по утрам. И самое главное — врач покажет, как правильно делать массаж при данном заболевании. Эта процедура принципиально важна для выздоровления.
Техника массажа примерно такая: нежно и аккуратно, вибрирующими движениями следует надавливать на слезно — носовой канал. Направление должно быть сверху вниз во внутреннем углу. Движение напоминает, как будто вы что — то выталкиваете. Во время процедуры убирайте выделяющийся гной чистым влажным тампоном из ваты. Стоит ли повторять, что руки перед массажем должны быть тщательно помыты!
Если за две недели все вышеперечисленное не дало нужных результатов — врач назначает зондирование. Это операция под местным наркозом. Практически всегда она проходит хорошо, без каких — либо осложнений.
В век высоких технологий детей (равно как и взрослых) порой бывает сложно оттащить от монитора компьютера или телевизора. Это тоже может стать причиной, почему слезятся глаза у ребенка. А может наоборот, глазик слишком сухой. Конечно, можно закапать препарат Искусственные слезы. Но нужно ли?
Детские офтальмологи рекомендуют проводить детям перед экраном не больше 20-30 минут в день. В этом случае все целиком и полностью зависит от вас, дорогие родители. Побольше гуляйте с сыном или дочерью на свежем воздухе, вспоминайте подвижные игры из своего детства и играйте вместе с ними. Дети в этом нуждаются намного больше, чем в электронных играх.
Если в глазик попала ресничка, или ветер надул песок, у ребенка также будут слезиться глаза, что является нормальной реакцией. Организм пытается избавиться от инородного тела, омывая глазное яблоко. Можно помочь, если промыть глаза проточной водой.
Конечно, при попадании в глаз осколка стекла или металлической стружки, следует без промедления мчаться к врачу.
Причиной слез может быть и синусит – воспаление слизистой придаточных пазух носа. В результате слезно — носовой канал отекает. Жидкость накапливается, и, не имея выхода через нос, ищет себе другие пути, то есть через глаза. Ввиду этого, врач вполне обоснованно назначает сосудосуживающие капли для носа. Но их нельзя применять длительно. Поэтому, прежде чем начать ими пользоваться, внимательно прочитайте инструкцию.
Причины того, что глаза слезятся, могут быть самые разнообразные. Наша задача вовремя их установить. Поскольку мы говорим о ситуации, когда слезятся глаза у ребенка — лечение должно быть адекватным, согласно возрасту. Мы обязательно ведем ребенка к врачу в следующих ситуациях:
- возраст малыша до года;
- если в течение двух дней не становится лучше;
- наличие у ребенка светобоязни (он избегает яркого света);
- жалобы со стороны малыша на боль в глазах;
- ребенок стал хуже видеть;
- наличие пузырька на коже верхнего века (может свидетельствовать о герпетической инфекции).
Не пренебрегая этими советами, вы сможете вовремя отреагировать и пролечить своего малыша. Пусть ваши детки растут здоровыми!
Автор статьи: Гончарова Анна Егоровна
источник
Для лечения суставов наши читатели успешно используют Око-плюс. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Появление нагноения глаза характерно для деток грудного возраста и малышей-дошкольников. Однако нередко гноятся глаза у взрослого человека, причиной появления гноя в глазу всегда будут бактерии. Попадают на слизистую они из слезных каналов, где размножаются или же из слезных желез, век. Однако факторов попадания в глаз бактерий будет несколько. Среди них окажутся следующие проблемы.
Нередко причиной появления нагноения будет именно бактериальный конъюнктивит. Если глаз сначала покраснел, слезится, болит возникает резь, светобоязнь, — это первые признаки инфекции. Вполне возможно, что дальше поднимется температура тела, появятся кашель и насморк. А уже затем можно заметить, что веки покрылись желтыми выделениями. Днем гной скапливается на ресницах, а ночью застаивается и с утра глаза как бы слиплись. Их сложно открыть.
Бактериальный конъюнктивит может возникать как первичный, в этом случае гноятся глаза из-за непосредственного попадания в структуры глаза бактерий.
Но чаще всего – это вторичное заболевание. Он является следствием.
- Аллергии, при этом сначала появиться покраснение, опухлость век и сильное слезотечение, сильный зуд – эти признаки относятся к аллергическим проявлениям. Однако зуд провоцирует расчесы, в микроскопические ранки попадают бактерии, и развивается бактериальная форма конъюнктивита.
- ЛОР-заболевания, при ангинах, фарингитах, других инфекционных заболеваниях бактерии попадают по внутренним путям в глаз, возникает бактериальный конъюнктивит: появляется резь в глазах, они, краснеют, гноятся.
- Нередко конъюнктивит развивается уже как следствие кератита (воспаление роговицы) или блефарита (воспалительный процесс на кончиках ресничных краев). Здесь сначала появяться признаки воспаления: покраснение роговицы, опухлость и покраснение кожи вокруг ресниц, а уже затем возникнет нагноение глаза.
- Конъюнктивит может быть вторичным при трахоме.
- Среди причин возникновения конъюнктивита будут микроскопические ранки роговицы и конъюнктивы. Появление гноя связано с попаданием инфекции в раны.
- Еще одним фактором возникновения этого заболевания будет проведенная ранее офтальмологическая операция и попадание инфекции в рану.
Это заболевание может поражать как оба глаза одновременно, так и только один. Однако лечить нужно оба глаза. При этом очень важно соблюдать все меры предосторожности, чтобы инфекция не распространялась дальше.
Лечение займет от 5 дней до 3 недель, проводится дома.
Дакриоцистит чаще встречается у новорожденных крох. Здесь он носит врожденный характер и спровоцирован особенностью строения слезных каналов или наличием в них пробки. Однако это заболевание может стать причиной того, что гноятся глаза у взрослого. Дакриоцистит (воспаление слезного мешочка) у взрослых возникает вследствие передавливания слезных путей, застоя слезы и возникновения воспаления. Это происходит из-за опухлости при ЛОР-заболеваниях, при врожденных патологиях строения глаза, ослаблении мышц глаза, в результате общего ослабления организма.
При хроническом дакриоцистите также гноятся глаза, появляется усиленное слезотечение, образуется припухлость ближе к носу (в форме фасоли), в дальнейшем она может приобретать желтоватый оттенок (это уже фистула). Припухлость болезненна и хорошо пальпируется. Дакриоцистит возникает, как правило, на одном глазу.
Лечение предполагает хирургическое вмешательство (дакриоцисториностомию), дома его лечить не получится.
Трахома
Это грозное заболевание, к счастью, у нас встречается редко. Трахома очень заразна, передается через прямой контакт, через выделения из носа, слизь, слезы, а также через зараженные предметы (например, общие полотенца, одежду).
Причиной возникновения болезни будут некоторые бактерии хламидиоза.
Развивается болезнь медленно, первые признак заражения: несильный зуд и появление гноя появятся через 5–12 дней после заражения. Если болезнь не начать лечит в это время, то возникнет светобоязнь и помутнение зрения, появятся фурункулы на слизистой глаза, воспалятся лимфатические узлы спереди шеи. В дальнейшем могут появиться рубцы на слизистых структурах глаза, полная потеря зрения – это грозное последствие трахомы. Она считается одной из самых частых причин слепоты в мире.
Трахома возникает на обоих глазах одновременно. Лечение этого заболевания продолжительное от 1 до 3 месяцев. Обычно проводится дома (за исключением тех случаев, когда требуется пересадка ресничного края и удаление фурункулов).
Заметить днем, что гноятся глаза на первых порах сложно. Чаще всего нагноение заметно по утрам. После сна глаза сложно открыть, они слиплись, на ресницах появился желтый или зеленоватый налет. Глаза печет. Чтобы облегчить это состояние нужно хорошо промыть глаза слабым раствором фурацилина (0,5 таблетки на 1 стакан воды) или отваром трав (рецепты отваров дальше). Делать это следует осторожно. При этом необходимо соблюдать следующие правила.
- Для каждого глаза нужно брать отдельный спонж или ватный (марлевый) тампон.
- Промывать глаза нужно от наружи к носу.
- Процедуру проводить в чистых условиях.
- После промывания не наносить косметику и не пользоваться другими косметическими средствами для глаз и век (кремы, мицеллярная вода и т. д.).
- Тем, кто носит линзы, от них лучше пока отказаться.
Затем обязательно нужно проконсультироваться с офтальмологом. Делать себе самостоятельно назначения не следует, так как бактерии определенного вида чувствительны только к некоторым глазным препаратам. Только доктор сможет быстро установить, почему гноятся глаза, и назначит адекватное лечение.
Народные методы вряд ли помогут устранить такие симптомы, как гноятся глаза, размытость зрения, припухлость, отечность полностью. Но они способны значительно улучшить состояние глаз, снять боль и убрать скопившийся гной.
Самым эффективным народным методом в домашних условиях будет лечение с помощью промывания глаз антисептиками, настоями трав. Делать промывание следует перед каждым закапыванием лекарства и утром, после вставания.
- Чай. Если гноятся глаза у взрослого самый быстрый и подходящий способ, чтобы удалит с глаза гной – это крепко заваренный и остуженный до комнатной температуры чай. Он также поможет улучшить зрение и снять отечность. Из испитых пакетиков чая можно делать примочки. Для этого достаточно намочить пакетик в теплой воде, немного отжать и приложить к больному глазу.
- Раствор марганцовки. Разводим перманганат калия до бледно-розового цвета и промываем глаза с помощью ватных тампонов.
- Ромашка, календула. Берем 1 ст. л. аптечной ромашки (или календулы) и завариваем ее в 1 стакане кипятка. Если есть оба растения, то можно взять их пополам. Остужаем настой и промываем глаза. Настой ромашки можно пить. Он хорошо помогает при сильном зуде. Пить календулу не надо, однако, она отличается более сильными антисептическими свойствами, ее использование будет более эффективно. Из календулы можно делать примочки. Для этого нужно засушенный цветок распарить в кипятке, остудить и наложить на больной глаз.
Сильные выделения гноя, а тем более появившиеся кашель, температура, покраснение век, кожи лица, отечность должны стать поводом для посещения доктора. Здесь лечение народными средствами в домашних условиях не поможет.
Существует простое правило, чем позже будет начато медикаментозное лечение, тем больше оно займет времени.
Лечение будет зависеть от заболевания, его тяжести, общего состояния здоровья. Обычно это глазные капли и глазные мази.
Так, при конъюнктивитах, скорее всего, назначать комплексные глазные капли (гормональные и противовоспалительные). Но их состав будет зависеть от типа бактерий, которые «поселились» в глазу. Среди нестероидных препаратов часто назначают Индометицин или Дикло-Ф, среди кортикостероидов: Гидрокортизон, Дипроспан. Хороший результат дает комплексный препарат Тобрадекс.
При дакриоцистите показано хирургическое вмешательство, а при трахоме противобактериальная, противовирусная и противовоспалительная терапия, хирургическое механическое удаление гнойных образований, иногда пересадка ресничного края. Здесь также, кроме глазных капель, назначают прием антибиотиков внутрь.
Лечитесь и будьте здоровы!
Долгое время людям с плохим зрением приходилось носить очки. Все изменилось совсем недавно – в прошлом столетии, – когда были созданы мягкие контактные линзы. Незаметные с виду, «контакты» в прямом смысле творят чудеса, обеспечивая более полную и точную коррекцию зрения. Но иногда у людей болят глаза от линз. Если верить статистике, то уже через два года ношения половина пользователей отказывается от линз в пользу лазерной коррекции или очков. И причиной тому являются осложнения. Попытаемся выяснить, почему от линз возникает боль в глазах.
Упомянутые выше осложнения (а сюда можно отнести не только боль, но и покраснение глаз, дискомфорт и проч.) зачастую провоцируются нарушением правил ухода и ношения. При появлении этих симптомов линзы необходимо немедленно снять. Если после этого самочувствие не улучшится, то следует обратиться к врачу.
При неправильном использовании «волшебная пленочка» может представлять серьезную опасность. Ведь это, по сути, обычный протез, который тоже может испачкаться, испортиться или натереть «мозоли», в связи с чем и появляются болевые ощущения.
Обратите внимание! Больше всего неприятностей доставляют цветные линзы. При этом люди с плохим зрением относятся к ним бережно, т. к. не понаслышке знают о возможных последствиях. А вот те, у кого зрение стопроцентное, зачастую беспечны. К примеру, девушки, подбирающие линзы под цвет одежды, нередко страдают от осложнений. Даже бессонная ночь, проведенная в клубе, может стать причиной утренней боли в глазах. А уж если ночь была проведена в линзах…
«Контакты» кажутся простым и доступным способом коррекции зрения, но за всем этим таятся самые негативные последствия, вплоть до потери зрения. Поэтому болевые ощущения – это еще не самое худшее. Попытаемся разобраться с причинами.
Глазные ткани снабжаются кислородом посредством слезной жидкости, а длительное ношение приборов препятствует свободному ее прохождению. И если не соблюдать режимы ношения (к примеру, засыпать в линзах или носить их дольше положенного срока, что чаще встречается с моделями длительного ношения), но может возникнуть и острая гипоксия. Заболевание перерастает в хроническое, если режимы нарушаются постоянно. Это приводит к появлению патологических кровеносных сосудов и ухудшению зрения.
Чтобы снизить риск кислородного голодания, офтальмологи рекомендуют использовать только тонкие модели с высокой кислородопроницаемостью.
Синдром «сухого глаза» также нередко приводит к тому, что болят глаза после линз, и является следствием нарушений в выработке слезной пленки. Это может усугубляться постоянной работой за компьютером, при которой человек намного реже моргает. В целях профилактики специалисты рекомендуют в таких случаях пользоваться увлажняющими каплями, каждый час делать перерывы и выполнять специальные упражнения для глаз.
Об аллергической реакции на ношение я уже рассказывал в этой статье, поэтому скажу только, что аллергию могут вызывать только белковые отложения на поверхности приборов или компоненты многоцелевого раствора. Ситуация усугубляется при несвоевременной замене линз или их перенашиванию.
При некорректном использовании очищающих средств нередко возникают химические повреждения. В большей части растворов содержится перекись водорода, которая, как известно, нуждается в нейтрализации. Поэтому так важно следовать инструкциям производителя, указанным на упаковке, в противном случае возникнет риск ожога роговицы.
Это возникает при некорректном подборе «контактов». К примеру, посадка может не подходить или диаметр подобран неправильно. Все это приводит к микроповреждениям слизистой оболочки глаза, а если ношение длительное, то к перфорации роговицы и инфицированию язвочек.
Поэтому подбором должен заниматься действительно хороший офтальмолог. Поищите того, кто не просто продаст вам приборы, но еще и будет периодически проводить обследования (зачастую это позволяет выявить проблему еще до того, как начнут болеть глаза после линз).
Но иногда, даже при правильно подобранных линзах, проблема может остаться. При ношении контактных линз роговица ежедневно испытывает стресс, на ее поверхности появляются микротравмы, сопровождающиеся болевыми симптомами, ощущением инородного тела в глазу, слезотечением и покраснением конъюнктивы. Для восстановления тканей глазной поверхности, после травм, в качестве вспомогательной терапии, могут использоваться средства с декспантенолом — веществом, отличающимся регенерирующим воздействием на ткани, в частности, глазной гель Корнерегель. Он оказывает заживляющее действие за счет максимальной концентрации декспантенола 5%*, а входящий в его состав карбомер за счет вязкой текстуры пролонгирует контакт декспантенола с глазной поверхностью. Корнерегель длительно сохраняется на глазу за счет гелеобразной формы, удобен в нанесении, проникает в глубокие слои роговицы и стимулирует процесс регенерации эпителия поверхностных тканей глаза, способствует заживлению микротравм и устранению ощущения боли. Препарат наносят вечером, когда линзы уже сняты.
*5% -максимальная концентрация декспантенола среди глазных форм в РФ. По данным Государственного реестра лекарственных средств, Государственных медицинских изделий и организаций (индивидуальных предпринимателей), осуществляющих производство и изготовление медицинских изделий, а также по данным из открытых источников производителей (официальных сайтов, публикаций), апрель 2017
Имеются противопоказания. Необходимо ознакомиться с инструкцией или проконсультироваться со специалистом.
Иногда они не виноваты. Боль в глазах может возникать по банальной причине – из-за попадания ресницы или соринки. В связи с этим необходимо все время иметь под рукой контейнер с пинцетом, чтобы быстро снять прибор, очистить его и вставить обратно.
Еще одной причиной может быть бактериальный кератит. Во время купания, нарушения правил гигиены при снимании/надевании или использования обычной проточной воды при уходе за приборами в глаза могут проникнуть вредные микроорганизмы. Подобный недуг требует длительного лечения (в особо тяжелых случаях оно занимает несколько месяцев).
Обратите внимание! При малейших подозрениях на кератит необходимо сразу же обращаться в больницу! Чем раньше будет выявлена болезнь, тем менее тяжелыми будут последствия. Помимо того, нельзя носить линзы при инфекции глаз или во время приема мед. препаратов.
Итак, на вопрос относительно того, что делать, если болят глаза от линз, ответ очевиден: немедленно обращаться к офтальмологу (если после снятия приборов боль не проходит). Но все же основная цель любого «линзоносителя» – это профилактика.
- «Контакты» нужно носить по аналогии с обувью: пришел домой – будь добр снять. Помните, что глаза устают так же, как и ноги.
- После каждого снятия используйте специальные препараты, которые как бы подкармливают ткани питательными веществами, устраняют раздражение и заживляют микрораны (это могут быть, к примеру, глазной гель «Солкосерил»).
- В приборах лучше не спать и уж тем более не носить их по нескольку дней подряд.
- Регулярно пользуйтесь слезозаменителями. Боль, как мы выяснили, может возникать от нехватки вырабатываемых слез, в результате чего прибор «высушивает» глазные ткани, приводит к кислородному голоданию, проч.
- Нельзя, чтобы одной парой «контактов» пользовались несколько человек! Особенно это касается цветных моделей – нередко юные модницы вместе скидываются на одну пару и носят ее по очереди, а вскоре уже вбивают в поисковике: «Ношу контактные линзы болят глаза».
- Каждую пару меняйте не позже указанного производителем срока.
Обратите внимание! Считать нужно со дня первого надевания, а не по количеству «выношенных» дней. Даже надетые единожды приборы уже инфицированы бактериями, проживающими в слизистой оболочке. И бактерии эти обитают, размножаются и гибнут вне зависимости от того, используются линзы или нет.
источник
Взрослые чувствуют свою ответственность и испытывают практически постоянную тревогу за жизнь и здоровье маленького человечка. Любые изменения в поведении, настроении и привычном режиме малыша в большинстве случаев вызывают беспокойство новоиспеченных родителей.
Причиной паники может стать даже маленькая слезинка. А с тем, что слезится глаз у ребенка, сталкиваются практически все родители. Что это может быть, почему так происходит и что делать – волнующие вопросы для молодых родителей. Давайте в них разберемся.
Когда взрослый человек слышит фразу: «слезится глаз», то она не воспринимается, как что-то серьезное. Взрослые привыкли, к тому, что они могут достаточно четко проанализировать свое состояние и ощущения при слезоточивости глаз: больно и что-то мешает смотреть – в глаз попала соринка или мошка, чешутся и слезятся глаза, и насморк присутствует – скорее всего, аллергия на что-то и т.д.
Но когда капельки слез постоянно появляются у малыша, который не способен рассказать, что его беспокоит, родители не могут дать однозначный ответ, почему так происходит. А причин может быть много, и разнятся они даже в зависимости от возраста ребенка.
Если у ребенка в 3 месяца слезится один глазик, то особое внимание следует уделять не столько внешним факторам, сколько состоянию здоровья малыша.
Причинами слезоточивости в младенчестве чаще всего являются:
- закупорка носослезного канала эмбриональной пленкой;
- аномалии строения носослезного канала или носа;
- неправильное развитие или расположение слезного мешочка;
- отклонения в развитии, расположении или функционировании слезных точек, слезных каналов, век, слизистых носа или глаз;
- механические повреждения слезоотводящих путей.
Молодые мамочки и даже беременные, которые уже собирают вещи в родильный дом, знают, что в перечне необходимого есть детские глазные капли. Они помогают промыть слезные каналы и защищают глазки малыша от возможных первых инфекций.
Но детский врач всегда предупреждает, что слезятся и закисают газа у новорожденного достаточно часто, и дает рекомендации на первое время пребывания дома.
Если ситуация не меняется, у новорожденного не проходит слезливость длительное время, следует обратиться к своему педиатру или офтальмологу.
Откладывать визит нельзя, ведь постоянное слезотечение нарушает естественную микрофлору, что способствует развитию воспалительных процессов.
Чаще всего слезоточивость у детей после года возникает вследствие воздействия внешних факторов. Но также нельзя самостоятельно без медицинского специалиста исключать другие причины регулярного выделения слез. Особенно, если родители знаю, что у ребенка ранее были аналогичные или схожие проблемы со слезными каналами.
Проблема будет устранена быстрее и качественней, если будут установлены истинные причины слезотечения:
- Резкое снижение температуры окружающей среды (например, ребенок вышел зимой из дома на улицу). В этом случае выделение слезы – это результат защитной реакции.
- ЛОР-заболевания носа. Слезы выступают у ребенка при ветре или холоде на улице из-за отека слизистых, который приводит к сужению слезных каналов. Слезы не могу пройти по ним, и выступают наружу.
- Аллергическая реакция. Глаза у ребенка не только слезятся (и, как правило, не один), но и чешутся, может присутствовать покраснение, а также присутствуют и другие симптомы аллергии: чихание, насморк.
- Попадание в слезный канал или протоки инородного тела (ресницы, пылинки и т.д.). Речь идет именно о слезном канале, а не конъюнктиве век или сводов. Так нарушается отток жидкости и возникает слезотечение одного глаза.
- Инфекционный конъюнктивит. При этом заболевании, как правило, проблемы возникают именно с одним глазом: глаз красный и слезится, может закисать, выделяется гной.
- Другие воспалительные заболевания глаз и век (блефарит, кератит, склерит, дакриоцистит и другие). Но при большинстве этих заболеваний присутствуют и другие признаки явных проблем с глазами, которые требуют немедленного обращения к офтальмологу.
- Врожденные аномалии слезных каналов или их травмирование в процессе промывания или зондирования.
- Опухоли, кисты или злокачественные новообразования гипофиза.
- Ппатологии ЦНС.
Сложные патологические отклонения в развитии или функционировании слезных проток и каналов дают знать о себе достаточно быстро после рождения малыша, поэтому не стоит сразу думать о самом плохом. Но и бездействовать также не нужно.
Необходимо убедиться, что это действительно регулярное слезотечение, а не единоразовое. Это не значит, что «одинокую» слезку нужно оставлять на детских ресницах. Удалять слезинки с ресниц нужно аккуратно и чистой салфеточкой или платочком.
Необходимо отмечать, повторяется появление слез или нет, и как часто это происходит.
Родителям следует внимательно проанализировать условия, когда у ребенка начинают слезиться глаза: на улице, рядом с животными, в песочнице и т.д. Это позволит определить причины слезотечения и, возможно, избавиться от него самостоятельно.
Например, когда слезы появляются, как результат аллергии, достаточно убрать источник аллергии подальше от ребенка. Если ребенку в глаза попал песок, то промывание глаз также может устранить возникшие проблемы со слезами.
Если родители не могут определить явных причин того, почему у ребенка слезятся глаза, или первоначальные меры в домашних условиях не помогают одного-двух дней, следует обратиться за помощью к специалисту.
Врач-офтальмолог проведет внешний и детальный осмотр, при необходимости использует дополнительные методы (биомикроскопия, носовые и канальцевые пробы, эндоскопия носовой полости, рентген слезоотводящих путей, компьютерная томограмма).
После определения «неэмоциональных» причин появления слез у ребенка, врач (и только врач) сможет дать нужные рекомендации и назначить корректное лечение.
Ну, а родителям следует знать следующее:
- патологии строения и развития слезных проходов и каналов устраняются хирургическим путем;
- плохая проходимость носослезных каналов устраняется с помощью процедуры зондирования;
- удаление инородного тела из слезных каналов проводится лишь в медучреждении с дальнейшим назначением промываний глаз в течении нескольких дней;
- травмированные слезные каналы восстанавливаются после приема курса противовоспалительных и дезинфицирующих препаратов;
- вирусные и инфекционные заболевания глаз лечат по назначениям врача (капли, мази, антибиотики).
Каждый любящий родитель делает все возможно, только бы на глазах его ребенка не появлялись слезы. И не важно, это слезы от разбитой коленки, потерянной игрушки, безответной любви, или сильного ветра и морозного воздуха.
Если слезливость сопровождают еще и эти симптомы, срочно берите ребенка и бегите к врачу:
- глаз слезится больше 2-х суток подряд;
- зуд глаз;
- частое чихание;
- образуется гной;
- сильная головная боль;
- температура выше 38, 5 градусов.
Здоровье вашего малыша — важнее всего. Берегите его, и будьте самыми внимательными родителями на свете.
источник
Евгения Васильевна Голубева,
зам.главного врача ОПТИК СИТИ,
детский офтальмолог
Дети страдают конъюнктивитами намного чаще, чем взрослые, ведь они активно изучают окружающий мир, а глаз — едва ли не самый первый и нужный орган для освоения пространства. Глаз подвержен действию массы неблагоприятных факторов, таких как пыль, ветер, инфекционные агенты. На чувствительность к инфекции могут влиять переохлаждение или перегрев организма, авитаминозы, общая ослабленность организма, частые простудные заболевания, нарушения зрения, нарушения обмена веществ. Воспаление конъюнктивы у детей имеет наибольшую распространенность (до 30%) среди всех обращений к офтальмологам.
Конъюнктива – это наружная соединительная оболочка глазного яблока, которая выполняет защитную, барьерную, увлажняющую, питательную функции. Конъюнктива покрывает видимую белочную оболочку и выстилает внутреннюю поверхность век. Детская конъюнктива очень тонка и нежна. Чувствительность ее еще не высока, поэтому маленькие дети часто не жалуются на боль в глазах и есть опасность «пропустить» развитие инфекции, не заметить ее ранних признаков, а значит, не начать своевременное лечение.
Конъюнктивиты – это большая группа воспалительных заболеваний глазного яблока, имеющая инфекционное или аллергическое происхождение.
Начало заболевания бывает острым, появляется покраснение глаз, отек, боль в глазах. Дети старшего возраста жалуются на чувство инородного тела, «песка» в глазах. После сна слипаются веки, появляется отделяемое из глаза, на ресницах засыхают корочки. Утром ребенку трудно открыть глаза, что часто пугает и детей и их родителей. Ребенок младшего возраста становится раздражительным, плохо спит, трет глаза, отказывается от еды. В некоторых случаях может подняться температура.
По виду возбудителя, который вызывает конъюнктивит, можно выделить группы, объединенные общими характерными признаками:
Причиной являются вирусы, поэтому заразиться ребенок может воздушно-капельным путем. Распространяется такой конъюнктивит очень быстро, особенно в детских коллективах. Да и дома, вирусной инфекцией может переболеть вся семья. Начало острое, часто заболевает сначала один глаз, затем присоединяется второй. Появляется жидкое водянистое отделяемое (глаза «текут», говорят пациенты). Глаз становится красным, отекает, болит. У ребенка поднимается температура, что бывает на фоне катаральных (простудных) явлений.
Конъюнктивит на фоне детских инфекций:
- Коревой конъюнктивит. Поражение глаз бывает иногда первым признаком заболевания ребенка корью. Начало процесса характеризуется светобоязнью, невозможностью широко открыть глаза, покраснением конъюнктивы. Иногда на 2-3 день болезни на конъюнктиве век появляется сыпь, которой еще нет на теле.
- Оспенный конъюнктивит. При заболевании ветряной оспой у ребенка может поражаться и конъюнктива глазного яблока. На ней появляются оспенные пустулы, после вскрытия которых остаются рубчики. Для предотвращения расчесывания глаз и попадания в них инфекции необходимо строго следить за ребенком, так как вторичная инфекция ведет к тяжелым последствиям.
При попадании в глаз микроорганизмов возникают бактериальные конъюнктивиты. Ребенок может заразиться через грязные руки, игрушки, предметы обихода. Даже мелкие соринки, пыль, песок проникшие в конъюнктивальную полость, могут вызвать микроскопические травмы конъюнктивы. В них-то и попадают бактерии, вызывающие заболевание.
Начало бывает как острым, в случае травмы глаза, так и постепенным, Покрасневшим может быть один глаз или сразу оба, иногда второй глаз вовлекается в инфекционный процесс при несоблюдении правил гигиены. Появляется чувство «песка» в глазах, отек, вязкое желто-зеленое отделяемое, по утрам веки склеены и на ресничках засыхают желтоватые корочки.
Нередко воспалительные заболевания уха (отиты), носа (риниты) и придаточных пазух (гайморит, этмоидит) могут приводить к распространению инфекции на глаза. У детей младшего возраста, испытывающих трудности с освобождением носовых ходов от скапливающегося отделяемого, возникает заброс содержимого носа в глаз через носослезный канал. Поэтому педиатры рекомендуют освобождать носовые ходы ребенку без «сморкательных» действий и обязательно проводить ежедневный туалет глаз заболевшему ребенку для профилактики распространения инфекции.
Грибковые коньюнктивиты развиваются реже других форм, часто как осложнение при грибковой инфекции век и кожи вокруг глаз, при иммунодефицитных состояниях. Характеризуется тяжелым течением с вовлечением глубоких сред глаза и плохо поддается лечению.
Причиной является действие всевозможных аллергенов, все больше и больше окружающих нас и наших детей. К аллергенам можно отнести домашнюю пыль и шерсть животных, сигаретный дым, бытовую химию и лекарственные препараты, продукты питания, пыльцу растений в весеннее-летний период. Отдельный вид аллергической реакции развивается при инфекционных заболеваниях, когда организм отвечает аллергией на проникновение инфекционного агента.
Заболевание имеет двусторонний характер, развивается остро или постепенно, часто встречаются хронические формы, текущие длительное время и плохо поддающиеся лечению. Основным проявлением является отек, сильный зуд, жжение. Отек часто распространяется и на кожу век.
Острый лекарственный конъюнктивит развивается в среднем в течение 6 часов после введения лекарственного средства, проявляется резким нарастанием отека слизистой, сильным зудом, жжением. При длительном использовании лекарств также может развиваться аллергический процесс, но он имеет подострое течение, часто с развитием сухости слизистой, чувством «засоренности» глаз, непостоянным зудом.
При весеннем аллергическом конъюнктивите, так называемом весеннем катаре, выходя на яркое солнышко, дети жалуются на светобоязнь и слезотечение. Это связано с повышенной чувствительностью организма к УФ лучам.
Поллиноз — конъюнктивит связанный с повышенной чувствительностью к пыльце, протекает на фоне других проявлений сезонной аллергии, например, заложенности носа, чихания, кашля, которые вызывает все та же пыльца растений. Поллинозы имеют четкую «сезонность» и повторяемость.
Отдельно нужно обратить внимание на гонококковые и хламидийные коньюнктивиты, развивающиеся у новорожденных детей. Заражение происходит при прохождении через родовые пути матерей, страдающих гонореей или хламидиозом.
Гонобленнорея — заболевание двустороннее, проявления начинаются на 2-3 день жизни в виде тяжелого отека, кровянистых выделений, часто вовлекаются глубокие среды глаза, что приводит к тяжелым инвалидизирующим осложнениям.
Хламидийный конъюнктивит (паратрахома) развивается на 5-12 сутки жизни ребенка, проявляется острым началом, слизистым или гнойным отделяемым, возникает часто на фоне врожденных пневмоний.
В настоящее время все женщины должны проходить обязательное обследование в женской консультации и при выявлении инфицирования активно лечить заболевание. Всем новорожденным детям проводят профилактический туалет глаз с использованием раствора борной кислоты и закапывают 1% раствор нитрата серебра.
Такие коньюнктивиты новорожденных, как гоннобленнорея и паратрахома лечатся сначала в родильных домах, а в тяжелых случаях, ребенка могут перевести в специализированное отделение для проведения дальнейшего лечения.
Распознать конъюнктивит у ребенка может каждый родитель, воспитатель или учитель. Важно своевременно принять меры по уточнению диагноза для правильного выбора лекарственной терапии. Быстрое распространение конъюнктивита в коллективе диктует необходимость изоляции заболевшего ребенка и проведения мер по обработке предметов обихода, которыми пользовался ребенок.
Поставить диагноз конъюнктивита может только квалифицированный врач-офтальмолог на основании жалоб, клинической картины, инструментального обследования и лабораторных методов диагностики. Для выделения возбудителя и определения его чувствительности к лекарственным препаратам проводят посев отделяемого из глаза. Анализ крови позволит определить наличие аллергической предрасположенности у ребенка. Кожные пробы и иммунологическое исследование позволяет выявить аллергены, к которым у ребенка есть аллергия.
Но еще до обращения к врачу родители должны знать, как помочь ребенку, как облегчить его состояние. Важно уметь оказать первую помощь ребенку при попадании в глаз песка, грязи, пыли. Эти мероприятия могут предотвратить развитие бактериального конъюнктивита у ребенка. Важно знать меры профилактики и ухода за глазами ребенка во время вирусных инфекционных заболеваний.
Общие принципы лечения конъюнктивитов у детей:
- При возникновении подозрения на конъюнктивит у ребенка проконсультируйтесь с врачом, он поможет правильно истолковать характер жалоб и клинические проявления, а значит, сможет выбрать правильную тактику лечения ребенка.
- В случае, если ребенок лечится дома, самостоятельное лечение не должно проводиться более 2-3 дней без улучшения. Если симптомы не проходят, обязательно обратитесь в лечебное учреждение.
- Если конъюнктивит начинается на одном глазу, то закапывать капли нужно в оба глаза, но сначала в здоровый, потом в заболевший. Для закапывания желательно использовать разные флаконы с лекарством и разные пипетки.
- При попадании пыли, песка, грязи нельзя тереть глаз, а следует обильно промыть глаз водой и закапать 20% раствор сульфацил-натрия.
- Наложение повязок противопоказано, так как под повязкой создаются условия для интенсивного размножения микроорганизмов, что ухудшает состояние глаза.
- По-возможности, необходимо изолировать заболевшего ребенка, а лицам, ухаживающим за пациентом следует неукоснительно соблюдать правила личной гигиены и с профоилактической целью рекомендуется закапывать 20% раствор Сульфацил-натрия(Альбуцид) или Офтальмоферон (при вирусных конъюнктивитах)
- Меняйте наволочку и личное полотенце заболевшего ребенка ежедневно. Мойте игрушки, в которые играет ребенок, не давайте играть теми игрушками, которые нельзя обработать.
Туалет глаз необходимо проводить ватными тампонами с использованием настоя ромашки, крепкого чая, фурациллина или раствора борной кислоты. Каждый глаз обрабатывается отдельно в направлении от наружного угла глаз к внутреннему. Необходимо следить за тем, чтобы отделяемое из одного глаза не попало в другой. Целью обработки является удаление выделений из глаза и предотвращение распространения инфекции. Засохшие корочки нужно удалять очень аккуратно, сначала наложив примочку на несколько минут, чтобы корочки стали мягче и не травмировали края век. Проводить очистку следует несколько раз в день в зависимости от интенсивности выделений и тяжести состояния глаз. В среднем рекомендуемая частота процедур от 6-8 раз в день в начале заболевания до 3-4 раза в день при стихании процесса
При бактериальных конъюнктивитах начинают лечение с закапывания антибактериальных капель. До получения результатов посева с чувствительностью к различным препаратам обычно назначают антибиотики широкого спектра действия. Пока возбудитель неизвестен используют 0,01% раствор Мирамистина, 20% раствор Сульфацил-натрия, 0,25% раствор Левомицетина.
При подозрении на вирусный конъюнктивит рекомендуется использовать противовирусные препараты. Издавна применяют раствор Интерферона лейкоцитарного человеческого по 4000Ед/мл или Полудана каждые 2 часа. В виде мазей рекомендуется использовать, например, 0,25% Оксолиновую мазь. В этом случае антибиотики не только не дают эффекта, но и могут ухудшить состояние глаз, вызвав аллергическую реакцию. Их назначают только в случае присоединения вторичной бактериальной инфекции.
После уточнения причины и получения результатов посева врач может изменить лечение, назначив те лекарственные средства, к которым чувствителен данный возбудитель. Арсенал таких средств в настоящее время достаточно велик.
Выявление аллергии требует всестороннего обследования ребенка, включающего общие анализы крови, иммунологические исследования, выявление дисбактериоза, хронических очагов инфекции, паразитарных инвазий. В случае появления у ребенка аллергического конъюнктивита следует провести кожные аллергические пробы, которые позволят определить, какой аллерген вызывает у ребенка реакцию. Лучший способ лечения аллергий – исключение контакта пациента с аллергеном.
Детям с повышенной чувствительностью к УФ лучам следует использовать солнцезащитные очки, сократить время пребывания на ярком солнце, ограничить время воздействия прямыми солнечными лучами. В весеннее-летнее время применяют десенсибилизирующие препараты 2% раствор Лекролин, 0,1% раствор Аломид. На ночь можно закладывать мазь, например, Гидрокортизон 0,5%. Препараты, содержащие гормональные компоненты применяют с большой осторожностью, так как они снижают сопротивляемость к инфекции, вызывают привыкание и могут привести к ухудшению состояния в случае резкой отмены лечения. Для снижения риска присоединения вторичной инфекции желательно использовать комбинированные препараты, например, Максидекс. Учитывая высокий риск побочных эффектов, лечение глюкокортикоидными средствами проводится строго по назначению врача.
Наиболее эффективным способом лечения поллинозов является проведение специфической гипосенсибилизации. В период полного отсутствия проявлений заболевания пациенту предлагается провести введение пыльцевых аллергенов в низких дозах. Это позволяет «подготовить» организм к следующей «встрече» с аллергеном. В период обострения используют антигистаминные средства местного и общего действия. Начинать терапию необходимо не менее чем за 2 недели до начала цветения предполагаемого аллергена, продолжать весь период цветения и еще, как минимум 2 недели после окончания цветения.
В случае развития острой лекарственной аллергии следует немедленно отменить лекарственный препарат, вызвавший реакцию. Назначаются противоотечные и десенсибилизирующие средства (тавегил, кларитин) В тяжелых случаях в глаза закапываются кортикостероидные растворы.
«Конъюнктивитов бояться — в люди не выходить!» Не стоит страшиться этого заболевания. Научите Вашего малыша мыть регулярно руки, не тереть глазки, не трогать незнакомых животных. Давайте ребенку витамины в возрастных дозах, закаливайте его, не перегревайте и не переохлаждайте. Чаще проветривайте помещение, где находится маленький человечек, проводите регулярно влажную уборку. При соблюдении правил личной гигиены, знании причин возникновения конъюнктивитов и мер борьбы с ними, можно смело отпускать детей навстречу новым впечатлениям, знаниям и умениям!
Если все же с малышом случилась беда, и он заболел конъюнктивитом, обязательно проконсультируйтесь с врачом. Выполняйте назначения и обратитесь за повторной консультацией для того, чтобы быть уверенным, что заболевание прошло бесследно!
источник
Дети – это большие, но приятные хлопоты и большая ответственность. Прежде всего, родители отвечают за то, чтобы малыш рос здоровым. И, конечно, любые изменения состояния грудничка особенно волнуют мам и пап, так как сам малыш не может еще ничего сказать и остается только наблюдать за его поведением и тем, какие симптомы у него внезапно появились. Бывает и такое, что начинают обильно слезиться глаза, даже без видимых причин. Но на самом деле предпосылок к возникновению этого симптома может быть несколько. Что делать, если у грудничка слезится глазик? Как реагировать на это?
У грудничка слезится глазик
Слезотечение у малышей, да и у взрослых, не появляется просто так. Иногда оно, конечно, не должно вызывать паники, когда вдруг появившиеся слезы проходят сами собой – тут волноваться не о чем и, скорее всего, это было просто временное явление. Но иногда слезотечение, если оно не проходит в течение короткого времени, может сигнализировать о развитии какого-либо заболевания, порой – очень серьезного.
При заболевании ОРВИ или гриппом у ребёнка наряду с традиционными симптомами этих недугов присутствует слезотечение
Какие симптомы должны насторожить родителей при появлении слезотечения:
- повышение температуры тела;
- затрудненное дыхание;
- нагноения в области ресниц или уголков глаз;
- покраснения глазного яблока;
- светобоязнь;
- малыш трет глаза, что указывает на возникновение зуда;
- припухлость век.
Все эти симптомы могут появиться разом, а могут вместе со слезотечением по 1-2 признаку. Но в любом случае они сигнализируют о том, что пора отправляться на прием к врачу или вызвать доктора на дом.
Внимание! Если у грудничка отмечена значительная температура в совокупности с рядом этих симптомов, то не стоит везти его в больницу и лишний раз выносить на улицу. Лучше вызвать участкового педиатра. Если же температура поднялась сильно, то рекомендуется вызвать скорую помощь.
О каких заболеваниях могут сигнализировать данные симптомы? Какие-то из них опасны для здоровья и жизни ребенка, какие-то – легко лечатся. Но в любом случае не стоит надеяться на промывание глаз ромашковым отваром и ставить диагноз самостоятельно – лучше, чтобы назначение лечения и определение патологии сделал врач.
Всегда лучше обращаться к врачу
Таблица. Причины слезотечения у грудных детей.
| Заболевание/Причина | Информация |
|---|---|
| Конъюнктивит | Это заболевание может быть вызвано попаданием патогенных микроорганизмов или вирусов. При этом стоит учитывать, что конъюнктивит у маленького ребенка может развиться очень быстро, так как иммунная система у него еще достаточно слабая. Конъюнктивит может развиться как просто из-за занесения грязи в глаза, так и вследствие ряда вирусных заболеваний типа гриппа или из-за воспалительных процессов. |
| Диверкулиты или каналикулиты | Эти заболевания/патологии характеризуются проблемами со слезными каналами. Например, изменением формы, удлинением или воспалением, а также выпячиванием. |
| Инородное тело | Как правило, при попадании инородного тела в глаз слезотечение будет отмечаться именно из этого глаза. К тому же можно будет отметить покраснение, а ребенок начнет тереть глаза и плакать. |
| Киста или опухоль | К сожалению, опухоли могут появиться даже у самого маленького ребенка, как злокачественные, так и доброкачественные (полипы или папилломы). |
| Травма глаза | Обычно не просто травмирование глаза, а именно повреждение слезного канала по какой-то причине может способствовать возникновению слезотечения. Как правило, такое происходит из-за неаккуратного промывания либо при зондировании путей слезоотведения при каких-либо процедурах. |
| Аллергия | Аллергию может вызвать что угодно. Но обычно ее симптомами служит не только обильное выделение слез, но и заложенность носа, а также частое чиханье. Малыш может сильно чесать глаза. |
Слезится глаз у новорожденного
Также слезотечение может быть симптомом возникновения ряда проблем с нервной системой (обычно при этом слезится один глаз) или возникать из-за температурных перепадов окружающей среды. Например, если ребенка вынесли из теплого дома на улицу в прохладную погоду. В последнем случае это просто защитная реакция организма и волноваться не о чем.
Какие заболевания сопровождаются светобоязнью и слезотечением
На заметку! Если глаза начали слезиться у малышей 2-6 месяцев, то, вероятнее всего, симптом связан с проблемами процесса слезоотделения.
Важно помнить, что если слезотечение наблюдается на протяжении длительного времени, то это повод начать волноваться. Дело в том, что излишняя увлажненность глаз и области вокруг них способна изменить микрофлору, а из-за этого, в свою очередь, легко могут развиться ряд воспалительных процессов.
Конъюнктивит у грудного ребенка
Но нельзя не упомянуть еще об одном заболевании, способном вызвать обильное слезотечение у малыша. Обычно в этом случае отмечается покраснение, нагноение и чрезмерное увлажнение только одного глаза. Это заболевание называется дакриоциститом. Но пугаться не стоит – это довольно распространенная патология у малышей и лечится.
Дакриоцистит и конъюнктивит
Дакриоцистит – заболевание офтальмологической сферы, вызванное воспалительными процессами, протекающими в слезно-носовом канале. Обычно ему подвержены малыши не старше 1 месяца. Заболевание развивается из-за формирования в слезно-носовом канале желатинозной пробки – она создается в то время, пока ребенок еще находится в утробе матери, и предназначена для того, чтобы околоплодные воды не попали в легкие. Обычно как только ребенок рождается, пробка прорывается при первом его клике и слезный канал открывается, чтобы дать возможность слезам омыть глаза, очистив их от бактерий.
Но такой прорыв происходит не всегда, слезы начинают скапливаться и застаиваться. Возникает благоприятная среда для развития бактерий, из-за чего развивается дакриоцистит острый. Без должного лечения он перерастет в хроническую форму.
Если вы хотите более подробно узнать, что такое дакриоцистит у новорожденных, а также рассмотреть лечение и профилактику, вы можете прочитать об этом в нашей новой статье.
При появлении признаков дакриоцистита важно обратиться к детскому офтальмологу. Врач произведет визуальный осмотр век, оценит состояние слезных точек, может воспользоваться щелевой лампой, а также назначить особые анализы – взятие канальцевой или носовой пробы. При необходимости малыша могут направить на исследование полости носа эндоскопическим методом, когда производится промывание и зондирование путей слезоотведения. Может понадобиться и рентген.
Внимание! При наличии каких-либо осложнений ребенку может потребоваться компьютерная томография головы.
Врач обязательно назначит лечение. Как правило, оно заключается с массаже слезного мешочка. Как его делать — покажет сам врач. Выполняется массаж чисто вымытыми руками, а ногти должны быть коротко острижены. Также, помимо этого, специалист отметит важность соблюдения гигиены. Дома можно протирать глаза малышу стерильными ватными тампонами, увлажненными чистой кипяченой водой или чаем.
Слезится глаз у новорожденного — как лечить
Важно! При дакриоцистите нельзя самостоятельно без назначения офтальмолога использовать мази для глаз. Капли же при дакриоцистите бесполезны.
В случае если массаж и соблюдение гигиены не помогли, ребенку может быть назначено зондирование каналов. Процедура не опасна и проводится в амбулаторных условиях.
Загноение глазика у ребенка
Шаг 1. Требуется предварительно хорошо вымыть руки тому, кто будет выполнять массаж.
Шаг 2. Далее ребенку закапываются глаза, если врачом были назначены какие-либо капли.
Применение глазных капель
Шаг 3. Мизинцем или указательным пальцем нужно провести от внутреннего уголка глаза вдоль носа несколько раз, оказывая некоторое давление. Выполняется до 15-20 движений.
Шаг 4. После этого требуется сделать несколько таких же движений, но в обратную сторону – от крыла носа к уголку глаза. Также производится легкое надавливание. Выполняется до 15-20 движений.
Те же движения, но в обратную сторону
Шаг 5. Если во время массажа происходит выделение гноя или слезной жидкости, то рекомендуется удалять все это салфеткой.
Гной и слезы нужно убирать
Шаг 6. Повторять массаж требуется не менее 4-5 раз в сутки примерно каждые 2-3 часа.
Если большое количество слез возникло из-за конъюнктивита, то доктор может выписать глазные капли. Обычно – сразу двух видов, против бактериального и против вирусного конъюнктивита. Конечно, вирусная форма заболевания может пройти в течение 5-7 дней самостоятельно, но лишний раз лучше не рисковать и пролечиться. Бактериальный же конъюнктивит можно вылечить только антибиотическими препаратами.
Капли от конъюнктивита для детей
Что касается аллергии, то она лечится полным устранением аллергена и использованием антигистаминных препаратов. Ребенку их должен назначать только врач.
На заметку! Облегчить состояние ребенка можно, протерев глаза тампонами, смоченными ромашковым отваром. Но вылечить заболевание таким образом не получится.
Глаза грудничка протираются тампонами
Если у малыша слезится глаз, то не стоит паниковать – важно наблюдать за его состоянием и при отсутствии каких-либо улучшений обратиться к врачу. Именно специалист сможет определить истинную причину слезотечения и назначить то лечение, которое поможет справиться с симптомом.
источник
- http://1ozrenii.ru/zrenie/u-rebenka-posle-sna-slipayutsya-glaza/
- http://its-kids.ru/slezitsya-glaz-u-rebenka-prichiny.html
- http://www.optic-city.ru/blog/blogcat_detskaya_oftalmologiya/blog_konyuktivit_u_detey/
- http://linzopedia.ru/u-grudnichka-slezitsya-glazik.html