Глаз — очень чувствительный орган, его лечение требует осторожности и внимания. Если после травмы зрение нормальное — это хороший признак. Если появились какие-либо симптомы заболевания, зрение ухудшилось или ребенок испытывает сильную боль, немедленно обращайтесь за помощью. Вы можете помочь ему, дав лекарство, пока ожидаете дальнейшего лечения. Мы расскажем о том, какой бывает травма глаза у ребенка, как проводится доврачебная помощь при повреждении.
Травма глаза у ребенка может быть:
- проникающей в глазное яблоко, когда травмирующий агент вонзается в глаз;
- тупой, когда глазу наносится прямой удар тупым предметом.
При тяжелой травме может отслоиться сетчатка, он может быть выбит из глазницы, сместиться. Помните, что любая травма представляет опасность для зрения. Родители должны знать о том, куда обращаться при травме глаза у ребенка.
При травме, проникающей в глазное яблоко, потерпевший жалуется на боль в глазу, усиленное слезотечение, ухудшение зрения. Открыв веко, можно увидеть рану, инородное тело, кровотечение.
- При проникающей травме наложите на оба глаза марлевую (или из другой чистой ткани) повязку.
- Если в глазу определяется травмировавший предмет, поместите над глазницей чистый пластмассовый или бумажный стаканчик или что-то похожее, закрепите его повязкой; проверьте, чтобы предмет, проткнувший ткани глаза, не касался дна или стенок стаканчика.
- Чтобы оказать помощь, травмированного ребенка укладывают на спину; голова должна быть зафиксирована от смещения и тряски с помощью импровизированного круга под затылок, изготовленного из одежды или другой ткани.
Важно! Во время оказания первой помощи не пытайтесь удалить или шевелить воткнувшийся предмет. Не промывайте глаз водой и не давите на него!
Если травма глаза у ребенка тупая, определяется боль в глазу, кровоизлияние в глаз. Пострадавший отмечает перед глазами красноватый туман или плавающие пятна.
- Для уменьшения боли и отека на 10 — 15 минут приложите к травмированному глазу пакет со льдом или холодной водой.
- Для лечения пострадавший должен быть уложен на спину с закрытыми глазами.
- При смещении глаза прикройте поврежденный глаз влажной стерильной тканью и импровизированным защитным колпачком из стаканчика.
- Неповрежденный глаз закройте повязкой.
Вот перечень основных препаратов, использующихся, чтобы провести лечение травмы глаза в домашних условиях и для оказания помощи при травме и чрезмерного визуального напряжения:
- Страх, боль и беспокойство после получения травмы.
Аконит — первое средство, которое следует использовать в случае чрезмерного страха и беспокойства, сопровождающихся сильной болью.
Потенциал и количество доз:
Давайте Аконит-30 каждые 15 минут 3 раза. Когда первоначальный страх и боль пройдут, можно дать один из указанных ниже препаратов:
Арника монтана (Arnica montana)
- Синяк под глазом.
- Кровоизлияние в результате травмы.
Арника — наиболее эффективное средство лечения травмы глаза. В тех случаях, когда для успокоения был использован препарат Аконит, Арника является логическим продолжением терапии. Это лекарство эффективно для оказания помощи при травмах глаза и помогает умерить боль, снять отечность, восстановить поврежденные капилляры и остановить кровотечение при кровоизлиянии.
Потенциал и количество доз:
Для лечения травмы глаза Арника-30 дается каждые полчаса 4-6 раз. Если кровоизлияние обширное, отечность большая и требуется длительное лечение, препарат нужно принимать 3- 4 раза в сутки в течение недели.
- Используются для оказания помощи при болях, гематомах и отечности, сохранившихся после применения препарата Арника.
Потенциал и количество доз:
Ледум-30 дают ребенку трижды в сутки в течение недели.
Рута гравеоленс (Ruta graveolens)
- Боли в области глаза или глазных мышц из-за чрезмерного визуального напряжения (чтение при плохом освещении).
Потенциал и количество доз:
Каждые 3 часа 3-4 раза. Если боли сохраняются, нужно проверить глаза. Если проверка не выявит симптомы заболевания, значит, ребенок нуждается в помощи и в длительном гомеопатическом лечении.
- Травмы глазного яблока, нанесенные тупым предметом.
- Травмы костей черепа вокруг глаза.
Препарат Симфитум используют, когда с помощью препарата Арника боль устранить не удалось и она прогрессирует. Симфитум особенно эффективен для оказания помощи при травме глаза, когда гематома распространяется на участки кожи вокруг него.
Потенциал и количество доз:
Симфитум-6 дают 3 раза в день в течение недели.
Глазные лекарства делятся на два вида: мази и капли. Капли применять проще, но если глаз воспален, они могут вызвать жжение. Мази требуют большой осторожности в применении и большого искусства, т.к. вам нужно подобраться к нему очень близко.
Если никто не поможет вам ввести капли, то придется запеленать ребенка так, как рекомендовано выше. Если вы можете выполнить эту процедуру вдвоем, то помощник должен удерживать руки малыша и его самого.
Найдется работа для ассистента — он может держать неподвижно головку малыша. В этом случае, ничто не помешает доставить капли по назначению. Положите малыша на мягкую поверхность (диван, кровать, ковер) и сядьте рядом. Нагнувшись к нему, одной рукой держите лекарство, другой оттяните нижнее веко и закапайте капли или выдавите мазь прямо из упаковки.
Наружная обработка и прочие меры лечения при травме глаза у ребенка:
- При попадании грязи, промойте глаз раствором настойки препарата Еуфразия (Euphrasia), приготовленного из расчета 10 капель материнской настойки на полстакана дистиллированной или минеральной воды. Если Еуфразии нет, то воспользуйтесь раствором Календула, приготовленным аналогичным способом. Препарат Еуфразия прекрасно оказывает помощь и помогает во всех случаях, когда возникают жалобы на глаза.
- При ударах в глаз и область глаза пользуйтесь раствором Календула.
В промывании обычно участвуют два человека: один держит малыша, другой промывает. Для проведения промывания осторожно оттяните нижнее веко, уговаривая малыша открыть глаза шире, и промойте струйкой теплой воды из кувшина в течение 15 минут. Поверните голову сына или дочки так, чтобы вода стекала на полотенце. Если малыш зажмурился, мягко оттяните его нижнее веко или же с помощью указательного пальца на верхнем веке (под бровью), а большого пальца — на нижнем, раскройте ему глаз.
После промывания обратитесь за помощью к врачу. Некоторые едкие вещества могут раздражать роговицу и распространить инфекцию, а значит, вам понадобится мазь, содержащая антибиотики. Боль от царапины или раздражения может оставаться еще сутки. Дайте ребенку ацетаминофен и сделайте все, что посоветует врач.
Когда обращаться за профессиональной помощью?
- Когда в глазное яблоко попал инородный предмет. Пока ожидаете оказания помощи, давайте ему Ледум-30 каждые 15 минут.
- Потеря зрения, нарушение резкости или ослабление зрения. Лечение нужно проводить только в больнице.
- Если кровоизлияние в глазное яблоко продолжается или возникло открытое кровотечение.
- Если в глаз попали химические вещества, тщательно промойте его проточной водой.
Теперь вам известна вся информация о том, как оказывается первая помощь при травме глаза у детей.
источник
Осложнения после оперативного лечения катаракт у детей развиваются чаще, чем у взрослых. Некоторых осложнений удается избежать при условии тщательной оперативной техники и послеоперационного ведения; другие развиваются вследствие сопутствующих аномалий глаз или более выраженной воспалительной реакции незрелого глаза на хирургическое вмешательство.
а) Помутнения оптической зоны. Помутнения оптической зоны могут развиваться при выпадении фибрина и формировании фибриновой зрачковой мембраны, помутнения остаточной задней капсулы или репролиферации хрусталика, распространяющейся на оптическую зону, что особенно часто наблюдается после имплантации ИОЛ. Поскольку эти осложнения у детей встречаются часто, рекомендуется выполнять первичную заднюю капсулотомию и переднюю витрэктомию. У более старших детей заднюю капсулу можно оставлять интактной, при развитии ее помутнения, обычно примерно через два года после хирургического лечения катаракты, выполняется YAG-лазерная капсулотомия. Эту операцию не следует откладывать из-за риска развития амблиопии и осложняющего капсулотомию утолщения задней капсулы. Если задняя капсула слишком плотная для YAG-лазера, возможно выполнение мембранэктомии витреотомом.
Различной степени выраженности кольцо Soemmerring развивается у всех детей после оперативного лечения катаракты. Чаще всего репролиферирация ткани хрусталика ограничена проекцией радужки, но пролиферирующая ткань может прорастать и в просвет зрачка. ИОЛ препятствует слипанию зрачковых краев листков передней и задней капсул, что способствует прорастанию репролиферирующей ткани хрусталика в проекцию зрачка. В этом случае может потребоваться внутриглазное вмешательство для восстановления прозрачности оптических сред. При слишком маленьком переднем капсулорексисе может развиться фимоз капсулы хрусталика, который лечится внутриглазным вмешательством или YAG-лазерной капсулотомией.
б) Амблиопия. Амблиопия почти всегда развивается у детей с врожденными катарактами и часто — при развитии катаракты в течение первых семи лет жизни, особенно часто — у детей с односторонними врожденными катарактами. Она развивается вследствие дефокусировки изображения на сетчатке во время критических периодов развития зрительного анализатора. Некорригированная афакия или индуцированная анизометропия могут ухудшить течение амблиопии даже после экстракции катаракты.
Лечение заключается во временном заклеивании или создании оптического дефокуса ведущего глаза. Оптический дефокус у детей с двусторонней афакией, пользующихся контактными линзами, можно создавать ежедневно, не надевая на некоторое время контактную линзу на ведущий глаз.
в) Глаукома. Глаукома может развиться в раннем послеоперационном периоде или годы спустя. Глаукома является серьезной проблемой и трудно поддается лечению. Зрачковый блок и глаукома чаще развиваются у новорожденных после ленсэктомии вследствие выпадения стекловидного тела в переднюю камеру или формирования зрачковой мембраны. Воспрепятствовать этому можно, выполнив переднюю витрэктомию (идеально — треть стекловидного тела) и атропинизацией зрачка в послеоперационном периоде. У больных детей обычно развивается боль в глазу, отек роговицы и бомбаж радужки; у некоторых младенцев боли отсутствуют. Глаукома — одно из наиболее частых поздних осложнений хирургического лечения катаракты у детей, особенно в раннем младенческом возрасте и в глазах с персистирующими фетальными сосудами.
Риск развития глаукомы возрастает вдвое при выполнении операции в первый месяц жизни по сравнению с оперируемыми в возрасте двух месяцев. В отличие от инфантильной глаукомы, которая обычно сопровождается легко распознаваемой клинической картиной, ювенильная глаукома, как правило, начинается незаметно, поэтому следует измерять внутриглазное давление на каждом амбулаторном осмотре. Микроконтактная тонометрия (ребаунд-тонометрия) легче переносится маленькими детьми, чем аппланационная тонометрия. Необходимо обращать внимание на экскавацию зрительного нерва, увеличение передне-заднего размера глаза или диаметра роговицы и быстрое развитие близорукости.
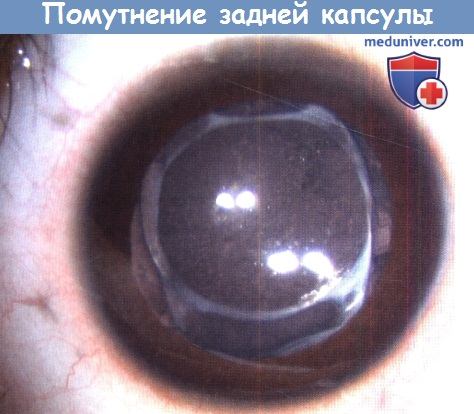
Во время операции экстракции катаракты с имплантацией ИОЛ задняя капсула была сохранена.
Задняя капсула оказалось слишком толстой, ее не удалось перфорировать при помощи YAG-лазера, поэтому была выполнена мембранэктомия.
д) Косоглазие. Косоглазие часто является первым симптомом у ребенка с односторонней катарактой и также часто возникает при двусторонних катарактах. Эзотропия чаще отмечается у детей с врожденными катарактами, тогда как экзотропия чаще встречается у детей с приобретенными катарактами. Еще больше случаев косоглазия выявляется после хирургического лечения катаракты и оптической коррекции. Косоглазие является серьезной проблемой у более старших детей с приобретенными катарактами при задержке хирургического лечения или оптической коррекции; у них может развиться диплопия даже после хирургического выравнивания глаз вследствие нарушения центральной фузии.
е) Деформация зрачка. Деформация зрачка иногда возникает в результате операции экстракции катаракты у младенцев. Сфинктер радужки может повреждаться витреотомом. В других случаях во время операции радужка пролабирует в склеральный разрез и атрофируется, часто вследствие неудачно выполненного разреза; лучше всего атрофия радужки заметна у детей со светлыми глазами. Деформацию зрачка могут вызывать тяжи стекловидного тела, фиксированные к операционному разрезу. Этого можно избежать, если перед выведением наконечника витреотома из глаза отключить инфузию, сохранять низкую скорость потока ирригационного раствора и как можно реже вводить-выводить витреотом из глазного яблока.
Даже если после экстракции катаракты зрачок остается круглым, зачастую он хуже реагирует на свет и мидриатики. У детей, перенесших ленсэктомию в младенческом возрасте, часто отмечается ригидность зрачка.
ж) Гетерохромия радужек после операции на катаракте у ребенка. У младенцев после выполнения операции экстракции катаракты часто отмечается гиперпигментация радужки оперированного глаза. Вероятно, это происходит вследствие выброса простагландинов после экстракции катаракты.
з) Эндофтальмит после операции на катаракте у ребенка. Бактериальный эндофтальмит — нечастое, но катастрофическое осложнение экстракции катаракты. Риск развития эндофтальмита возрастает при сопутствующих обструкции носослезного протока, инфекции верхних дыхательных путей или заболеваниях кожи периорбитальной области. У детей эндофтальмит чаще всего вызывается Staphylococcus aureus и Streptococcus pneumoniae.
Несмотря на то, что большинство случаев эндофтальмита диагностируется в первые дни после операции, прогноз для зрения неблагоприятный. В одной серии для 65% пораженных глаз исходом заболевания было отсутствие световосприятия, даже несмотря на агрессивное лечение с интравитреальным и системным применением антибиотиков. Снизить частоту этого осложнения можно лишь строго соблюдая режим стерильности и отложив операцию у детей с инфекциями глаз. Также частоту эндофтальмита снижает внутрикамерное или субконъюнктивальное введение антибиотиков в конце операции.
и) Ретинальные кровоизлияния и отслойки сетчатки. У некоторых младенцев после ленсэктомии и передней витрэктомии развивается геморрагическая ретинопатия. Чаще всего она проявляется кровоизлияниями в виде языков пламени, которые проходят без последствий в течение нескольких недель. Изредка кровоизлияния возникают в зоне центральной ямки, что вызывает тяжелое ухудшение зрения. В таких случаях даже после резорбции кровоизлияний может сохраняться снижение остроты зрения вследствие амблиопии.
Отслойки сетчатки встречаются нечасто, обычно они развиваются десятилетия спустя после экстракции врожденной катаракты. Отслойки сетчатки после операции экстракции катаракты особенно часто встречаются у детей с задержкой развития на фоне самоповреждений. Отслойки сетчатки часто бывают двусторонними, при суженном зрачке или наличии кольца Soemmerring визуализация ретинальных разрывов может быть затруднена.
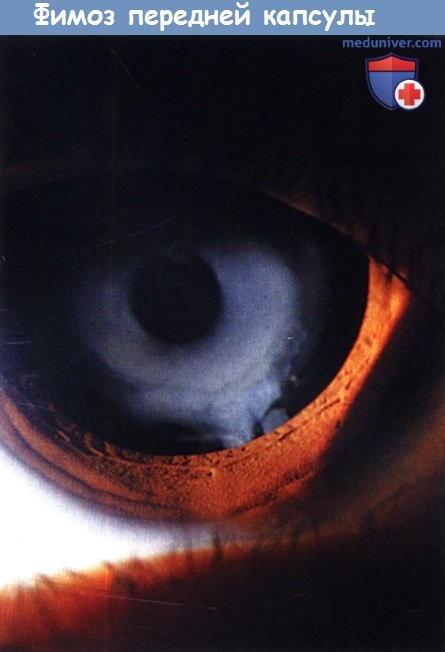
После выполнения капсулорексиса развился прогрессирующий фимоз передней капсулы, затрудняющий выполнение ретиноскопии.
к) Кистозный макулярный отек. Кистозный макулярный отек у детей встречается редко.
л) Отек роговицы после операции на катаракте у ребенка. Отек роговицы после экстракции катаракты обычно разрешается в течение нескольких дней. Чаще всего он развивается на фоне увеличения времени операции. Он может быть проявлением реакции на моющее средство или химические вещества, оставшиеся на хирургических инструментах или канюлях. Необходимо, по возможности, использовать одноразовые канюли; для обработки инструментов, применяемых при внутриглазных вмешательствах не должны применяться токсические вещества, такие как формальдегид.
м) Прогноз для зрения операции на катаракте у ребенка. Исходы для зрения после экстракции катаракты у детей за последние годы значительно улучшились. Улучшение исходов для зрения обусловлено успехами скрининга, совершенствованием хирургической техники и более широким применением интраокулярных линз (ИОЛ).
Исход для зрения зависит от нескольких факторов, в том числе:
1. Возраст развития катаракты
2. Возраст, когда выполнено оперативное вмешательство
3. Сопутствующие глазные и системные заболевания
4. Соблюдение врачебных рекомендаций в отношении оптической коррекции и окклюзионной терапии.
Если катаракта развивается уже после завершения развития зрительного анализатора, прогноз для зрения обычно прекрасный. У многих детей с рано развившейся двусторонней катарактой исход для зрительных функций хороший, при условии немедленно начатого лечения. Однако если лечение начато не сразу, во многих случаях развиваются тяжелые нарушения зрения вследствие амблиопии.
Рано развивающиеся односторонние катаракты характеризуются наихудшим прогнозом для зрения, хотя и в таких случаях исход для зрения может быть хорошим, если лечение начато рано, и в течение всего периода раннего детства проводится окклюзионная терапия и оптическая коррекция. Сопутствующая патология глаз, в том числе помутнения роговицы, глаукома, патология сетчатки и нистагм ухудшают прогноз для зрения. У детей после экстракции врожденной, особенно односторонней, катаракты грубый стереопсис развивается редко.
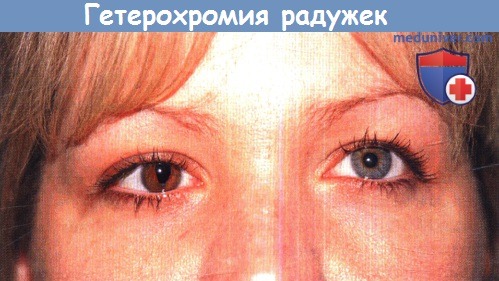
Эта 32-летняя женщина в возрасте одного года перенесла ленсэктомию на правом глазу.
На оперированном глазу радужка потемнела.
источник
Ввиду поверхностного и открытого расположения глаз, этот орган весьма уязвим к травмам и различного рода механическим, химическим, термическим повреждениям. Травмирование глаза опасно неожиданностью. Оно может случиться везде, от него не застрахованы ни взрослые, ни дети.
Под травмой глаза подразумевается повреждение естественной структуры и вследствие этого, нарушение нормального функционирования органа зрения, которое может привести к инвалидности пострадавшего. Травма происходит в результате попадания в глаз инородных тел, химических веществ, воздействия температур или вследствие физического давления на орган.
Необходимо серьезно отнестись к этому, при получении травмы глаза важно немедленно обратиться к врачу. После оказания помощи травматологом, нужна обязательная консультация офтальмолога. Несмотря на степень тяжести травмы, со временем могут возникнуть осложнения. Чтобы избежать их, важно осуществлять лечение под пристальным контролем специалиста.
Травма глаза у ребенка особо опасное повреждение. Возникнув в малом возрасте, в будущем может стать поводом для нарушения, снижения функций травмированного органа. Чаще всего, причиной травмы может стать:
- поражение посторонним предметом глаза;
- удары, ушибы;
- ожоги глаз – термические или химические.
Травмы глаза различают в зависимости от причин происхождения, степени тяжести и месту локализации.
По механизму повреждения бывает:
- тупая травма глаза (ушибы);
- ранение (непроникающее, проникающее и сквозное) ;
- неинфицированные, или пораженные инфекцией;
- с проникновением посторонних предметов или без него;
- с выпадением оболочки глаза или без него.
Классификация по месту повреждения:
- предохранительные части глаза (веко, орбита, мышцы и т.д.);
- травма глазного яблока;
- придатки глаза;
- внутренние элементы структуры.
Степени тяжести травмы глаза определяют исходя из вида повреждающего предмета, силы и скорости его взаимодействия с органом. Существует 3 степени тяжести:
- 1-я (легкая) диагностируется при проникновении посторонних частиц на конъюнктиву или плоскость роговицы, ожоге 1-2 степени, несквозном ранении, гематоме век, кратковременном воспалении глаза;
- 2-я (средняя) характеризуется остро проявляющимся конъюнктивитом и помутнением роговицы, разрывом или отрывом века, ожогами глаз 2-3 степени, непроникающим ранением глазного яблока;
- 3-я (тяжелая) сопровождается проникающим ранением век, глазного яблока, существенной деформацией кожных тканей, ушибом глазного яблока, его поражением более, чем на 50%, разрывом внутренних оболочек, повреждением хрусталика, отслоением сетчатки, кровоизлиянием в полость глазницы, переломом близко расположенных костей, ожогом 3-4 степени.
В зависимости от условий и обстоятельств получения травмы различают:
- производственный травматизм;
- бытовой;
- военный;
- детский.
Легкие, поверхностные травмы случаются при повреждении век, конъюнктивы или роговой оболочки острым предметом (ногтем, веткой дерева и т.д).
Более серьезные травмы происходят при прямом ударе рукой или тупым, объемным предметом в область лица или глаза. При травмировании глаза во время падения с высоты. Данные травмы часто сопровождаются кровоизлиянием, переломами, ушибами. Повреждение глаза может возникнуть вследствие черепно-мозговой травмы.
При проникающем ранении в область глаза происходит его травмирование острым предметом. При осколочном случается внутреннее внедрение посторонних крупных или мелких предметов или частиц.
Испытываемые пострадавшим ощущения не всегда соответствуют реально сложившейся клинической картине травмы. Не нужно заниматься самолечением, помните, что глаза – это важный орган, сбой в их функционировании приводит к инвалидности пациента и нарушает привычное течение его жизни. При данной травме обязательно нужна консультация офтальмолога. Это поможет на ранних стадиях избежать осложнений и серьезных проблем со зрением.

Ярко выраженными симптомами у пациента является отсутствие реакции зрачка на свет, увеличение его диаметра. Пациент ощущает понижение четкости зрения, боль в глазах при контакте с источником света, обильное слезоотделение.
Обычно встречающаяся травма – это повреждение роговицы глаза. Причиной механических травм является незащищенность данной части глаза и отсутствие предохранительных элементов, ее открытость для попадания посторонних предметов и частиц. Эти травмы, по статистике обращений к врачу, занимают лидирующее место среди существующих повреждений глаза. От того насколько глубоко приникает тело различают поверхностные и глубокие травмы.
В некоторых случаях развиваются эрозии роговицы, их появление связано с нарушением целостности оболочки под воздействием инородных тел, химических веществ или температур. Ожог роговицы в большинстве случаев приводит к утрате остроты зрения и инвалидности пациента. При травме роговицы больной ощущает снижение четкости «картинки», боль в глазах при контакте с источником света, обильное слезоотделение, дискомфорт, ощущение «песка» в глазах, острую боль, покраснение и отек век.
Травмы глаза имеют серьезные последствия. При сложных случаях повреждения может произойти утрата зрения без его последующего возобновления. Это происходит при проникающих ранах или химических, термических ожогах. Последствием травм глаза и осложнением во время их лечения является ухудшение оттока внутриглазной жидкости – вторичная глаукома. После травмы на роговице возникают жесткие рубцы, происходит смещение зрачка, помутнение стекловидного тела, заметна отечность роговицы, повышается внутриглазное давление.
В отдельных случаях повреждения глаза, возникает травматическая катаракта (рис. ниже). Ее признаками являются помутнение хрусталика и утрата остроты зрения. Может возникнуть необходимость в его удалении.
При оказании грамотной и экстренной помощи, можно избежать серьезных последствий травмы глаз.
При травме глаза в первую очередь необходимо осуществить следующие действия:
- при открытых, резаных, рваных ранах нужно наложить и зафиксировать в области глаза стерильную повязку. Необходимо избегать синхронного движения глазных яблок, для этого здоровый глаз также накрывается;
- при ударе тупым предметом нужно воспользоваться холодной повязкой или охлажденным предметом, положенным сверху повязки;
-
при ожоге химическими веществами глаз промыть проточной водой. Голова травмированного должна быть наклонена в сторону для беспрепятственного стекания вредных веществ в емкость. Веки в этот момент раздвигают пальцами. Затем накрывают травмированный глаз чистой салфеткой;
- при попадании инородного тела не нужно самостоятельно извлекать его. Особенно в случае глубокого проникновения в глазное яблоко или в зону радужной оболочки. Если попавшая в глаз частица находится на поверхности и свободно двигается, можно совершить попытку извлечь ее с помощью тканевого тампона. В этом случае оттягивают нижнее веко и только тогда, когда частица находится внизу, убирают ее. Если постороннее тело находится под верхним веком, необходимо попросить постороннюю помощь. В этом случае глазное яблоко опускают вниз, затем оттягивают и отгибают кверху верхнее веко. При обнаружении посторонней частицы аккуратно вытягивают ее;
- при глубоком проникающем ранении глаза основная и первостепенная задача – остановка кровотечения. При выявлении глубоко находящегося инородного предмета не нужно его самостоятельно извлекать. Это может спровоцировать усиление кровотечения. Необходимо, с небольшим нажатием, приложить стерильную салфетку в область повреждения. Это уменьшит интенсивность кровотока.
Независимо от их характера и вида, любые травмы глаза требуют грамотной и своевременной помощи и консультации врача. При повреждении глаза необходимо очень аккуратно к нему относиться. Вовремя начатое лечение – это гарантия минимальных осложнений и минимизации негативных последствий глазной травмы.
Лечение травм глаза нельзя начинать без точного диагностирования. Пациенту необходим обязательный визит к офтальмологу, а также назначение дополнительных обследований, таких как:
- детальное изучение структур глаза (биомикроскопия);
- рентгенография;
- проверка остроты зрения;
- изучение передней камеры глазного яблока (гониоскопия);
- осмотр глазного дна (офтальмоскопия) и т.д.
Лечение и связанные с ним процедуры начинаются незамедлительно. При легких травмах больной применяет процедуру глазного закапывания препаратами, содержащими противовоспалительные, обезболивающие и кровоостанавливающие элементы.
При ожоге или механическом повреждении необходимо устранение, удаление источника раздражения. Лечение в условиях стационара показано при средней и тяжелой степени травмирования.
Проникающее ранение предусматривает оперативное вмешательство. Эта внеплановая и срочная процедура осуществляется врачом – хирургом-офтальмологом.
Меры по недопущению травмы глаз включают в себя следующие мероприятия:
- соблюдение техники безопасности;
- аккуратное применение бытовой химии;
- осторожное обращение с опасными острыми предметами;
Для школьников важно грамотное поведение в кабинете химии, а также в мастерской, у станков. Перед наступлением урока в школьных лабораториях преподаватель должен помнить о статистике детского глазного травматизма, поэтому начать общение нужно с повторения норм и требований безопасности и осторожности, о которых должен знать каждый.
Перед началом станочных работ необходимо проверить исправность агрегата и использовать средства для защиты глаз.
Вся бытовая химия, применяемая в домашних условиях, должна находиться в недоступности от детей. При покупке детских игрушек важно продумать их соответствие возрасту ребенка (отсутствие острых углов и травмирующих деталей).
Соблюдение вышеперечисленных правил позволит избежать глазных травм любой степени тяжести, как у взрослых, так и у малышей.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Серьезные повреждения глаз у детей в развитых странах встречаются с частотой 12 случаев на 100 000 населения ежегодно.
Обычно травма имеет односторонний характер, но в редких обстоятельствах, с интервалом во времени, возможна травматизация или заболевание парного глаза. Травма глаза может стать причиной выраженного косметического дефекта и ограничить будущий профессиональный выбор. Травматическое повреждение органа зрения чаще происходит в молодом возрасте, особенно у мальчиков, а также в социально неблагополучных группах при снижении надзора со стороны родителей и недостатке образования.

Возможно сочетание с травмой лица, но не исключен и изолированный характер. При укусах собак и других животных часто возникает сопутствующее повреждение слезных канальцев.
Повреждения слезных канальцев требуют герметизации раны швами и дренирования раневого канала трубчатым дренажом. При неосложненном повреждении слезных канальцев проводят микрохирургическую диссекцию с последующей интубацией носослезной системы через верхний и нижний слезные канальцы.
Необходимо помнить, что субконъюнктивальные кровоизлияния могут маскировать подлежащие проникающие повреждения или травму склеральной капсулы глазного яблока. Сами по себе кровоизлияния не представляют опасности и быстро рассасываются, не требуя лечения.
Ссадины роговицы возникают при ее повреждении острыми предметами, такими как нож, прут и т.д. Для определения размеров повреждений используют флюоресцеиновые капли. При наличии инородных тел их удаляют. В конъюнктивальную полость закладывают мазь, содержащую антибиотик, и закапывают анальгетики. Циклоплегия помогает избежать реакции со стороны цилиарного тела.
Как правило, локализуются в корнеосклеральной области или в передних отделах склеральной капсулы глазного яблока. Подобные травмы в обязательном порядке сопровождаются внутриглазными повреждениями, за исключением случаев прободений глаза очень маленькими предметами, например иглой.
- Проводят осмотр парного глаза, включая офтальмоскопию с расширенным зрачком.
- Для оценки распространенности повреждения, так как детали могут быть прикрыты кровоизлияниями, обязателен осмотр на щелевой лампе.
- При возможности измеряют внутриглазное давление. При проникающем сквозном ранении глазного яблока давление будет снижено.
- Для оценки вовлеченности в процесс заднего отрезка и для исключения — наличия внутриглазного инородного тела целесообразно ультразвуковое исследование, особенно при кровоизлияниях в переднем отрезке глаза и катаракте. Компьютерная томография (КТ) помогает исключить присутствие внутриглазных инородных тел орбиты и переломов ее стенок, а также ретробульбарные кровоизлияния. Магнитно-резонанснаю томографию (МРТ) проводят при подозрении на наличие металлического инородного тела.
Практически всем маленьким детям требуется обезболивание, особенно если речь идет о проникающем ранении глазного яблока. При этом стараются избегать применения деполяризующих миорелаксантов. Рану герметизируют, используя соответствующий рассасывающийся или нерассасывающийся шовный материал. Нерассасывающиеся роговичные швы у детей удаляют как можно раньше, особенно когда швы провисают или развязываются. Гифему устраняют хирургическим путем одномоментно со следующими хирургическими вмешательствами:
- травме сопутствует повреждение хрусталика с начальным его помутнением. Производят ленсэктомию и, если задняя капсула хрусталика сохранна, дополняют хирургическое вмешательство первичной или вторичной имплантацией интраокулярной линзы;
- травме сопутствуют кровоизлияния в стекловидное тело и другие повреждения заднего отрезка глазного яблока. Хирургическое вмешательство дополняют витрэктомией или хирургией сетчатки.
Тактика ведения этих больных не отличается от таковой при других повреждениях глаза, за исключением случаев, осложненных наличием внутриглазного или локализующегося за глазным яблоком инородного тела. Подход зависит от природы инородного тела. Большинство инородных тел удаляют посредством микрохирургического внутриглазного пинцета. Металлические инородные тела извлекают большим магнитом, но с внедрением микрохирургической техники этот метод стали использовать реже. Инородные тела орбиты, не обладающие токсическим действием, не всегда нуждаются в удалении и, хотя по существующим правилам, лучше удалить любое инородное тело, маленькие кусочки стекла могут быть оставлены.
Тупая травма может быть причиной ряда внутриглазных расстройств.
- Гифема.
- Дислокация хрусталика и катаракта.

- Травма.
- Опухоли:
- ювенильная ксантогранулема;
- лейкемия;
- гистоцитоз Лангерганса (Langerhan);
- медуллоэпителиома;
- ретинобластома.
- Рубеоз:
- дисплазия сетчатки;
- персистирующая гиперплазия первичного стекловидного тела (ПГПС);
- ретинопатия недоношенных (РН);
- серповидно-клеточная анемия.
- Пороки развития сосудов радужки.
- Иридошизис.
- Ириты и рубеоз радужки.
- Расстройства свертывающей системы крови, цинга, пурпура.
- ПГПС.
- Меланома радужки.
- Непосредственно после появления симптома устанавливают сопутствующие внутриглазные нарушения.
- В дальнейшем проводят настолько глубокое обследование, насколько позволяет возраст ребенка.
- Контролируют внутриглазное давление.
- Избегают назначения аспирина или нестероидных противовоспалительных препаратов.
- Вымывают гифему из передней камеры при отсутствии тенденции к рассасыванию в течение 3 дней или при значительном подъеме внутриглазного давления.
Тактика ведения в отдаленные сроки
Выявляют возможную рецессию угла передней камеры, дислокацию хрусталика, повреждения заднего отрезка. При наличии рецессии угла необходимо длительное (иногда в течение всей жизни) наблюдение из-за возможности развития глаукомы.
- Повреждение радужки и рецессия угла передней камеры.
- Отслойка сетчатки.
- контузия сетчатки:
- серебристое поблескивание сетчатки, обусловленное ее отеком;
- при вовлечении в процесс макулярной области снижается зрение;
- в целом прогноз хороший;
- иногда возникает долговременная потеря зрения;
- может иметь место разрыв в слоях или на всю толщину сетчатки.
- Разрыв сосудистой оболочки (см. ниже)
- Болезнь Пурчера (Purtscher):
- травма сочетается с повышением давления в центральной вене сетчатки;
- проявления напоминают воздушную или жировую эмболию сетчатки;
- распространенная ишемия сетчатки и кровоизлияния;
- зрительный прогноз неоднозначен.
- Кровоизлияния в сетчатку:
- могут располагаться в любом слое, с преимущественной эпиретинальной локализацией;
- сочетаются с другими внутриглазными повреждениями;
- сочетаются с разрывами сетчатки.
- Отслойка сетчатки — возможна в сочетании с разрывами сетчатки.
Прободные ранения встречаются при расслоении склеры, обусловленном непроникающей травмой. Эти повреждения часто локализуются вокруг диска зрительного нерва. Травматизирующими агентами при разрывах склеры могут быть самые разнообразные предметы — игровые шарики, палки, а также кулак.
- При любой тупой травме существует риск разрыва.
- Внутриглазное давление при этом снижается.
- Ультразвуковое исследование выявляет кровоизлияния в стекловидное тело и иногда деформацию склеральной капсулы в заднем отрезке.
- Сопровождать разрыв склеры может взрывной перелом (или, как его еще называют, перелом типа blow-out).
При разрывах склеры в переднем сегменте, так же как и при других прободных ранениях капсулы глаза, показано хирургическое вмешательство. Технически оперативное лечение разрывов склеры в заднем отрезке чрезвычайно затруднено.
Профилактика глазного травматизма
- Повышение надзора со стороны родителей, школы и детских учреждений.
- Беседы родителей с детьми об опасности глазного травматизма и сопутствующих ему обстоятельствах.
- Использование защитных очков, особенно для лиц с единственным глазом в ситуациях, чреватых травмой глаза — при спортивных играх,
в которых используют маленькие мячики, а также при работе по обработке металла и камня.
Тупые травмы стенок орбиты являются причиной переломов со смещением или без смещения костных отломков. Переломы со смещением обычно требуют репозиции, а при переломах без смещения в лечении необходимости нет.
- Синдром Брауна (Brown).
- Выраженные дефекты костей в заднем отделе орбиты могут провоцировать энофтальм.
Редко встречается в детском возрасте;
Взрывной перелом характеризуется
- перелом нижней или медиальной стенки с ущемлением содержимого орбиты;
- энофтальм;
- отклонение от первичной позиции;
- расстройство вертикальных движений глазного яблока, особенно вверх;
- сопутствующие внутриглазные повреждения;
- при легких степенях взрывных переломов лечения не требуется, за исключением случаев выраженного энофтальма и значительного ограничения подвижности глазного яблока;
- при повреждении дна орбиты целесообразно применение синтетических имплантов.
Повреждения III, IV и VI пары черепно-мозговых нервов часто встречаются при травмах головы. Обычно улучшение наступает без применения специального лечения. Иногда, особенно при параличах и парезах VI пары черепно-мозговых нервов, в острой фазе заболевания с успехом используют ботулинистический токсин. При двоении рекомендуют окклюзии и призматические очки и оставляют их по меньшей мере в течение 6 месяцев после стабилизации косоглазия, до проведения любого хирургического вмешательства. Проводят окклюзию неповрежденного глаза, пытаясь сохранить движения глаза при наличии пареза и, таким образом, избежать последующей контрактуры прямых мышц.
Травматическая нейропатия зрительного нерва
Может быть обусловлена отрывом зрительного нерва от глазного яблока, поражением зрительного нерва при переломах орбиты, ишемическим повреждением, связанным с расстройством кровоснабжения или кровоизлиянием в оболочки зрительного нерва. Диагноз ставят на основании ультразвукового исследования или визуализации неврологических исследований, зрачковых симптомов и осмотра глазного дна. Могут быть эффективны стероидная терапия в высоких дозах и декомпрессия канала зрительного нерва.
- Встречается все чаще.
- Чаще наблюдается у очень маленьких детей.
- Возникает от самых разнообразных причин, часто от сотрясений.
- Плохой психологический фон — молодые родители — стрессовая социальная или рабочая ситуация — плохое обращение с ребенком, например со стороны супругов, насилие и т.д.

Кровоизлияния в сетчатку не являются патогномоничным симптомом бытовых травм с применением насилия, но по обширности и тяжести клинического течения часто превосходят кровоизлияния, возникающие при обычных травмах. Существуют два механизма образования кровоизлияний:
- повышение интравенозного и внутриглазного давления;
- интенсивное сотрясение с последующим торможением.
Встречаются кровоизлияния любого типа:
- кровоизлияния в стекловидное тело с преретинальной локализацией;
- эпиретинальные кровоизлияния;
- кровоизлияния различной давности;
- перимакулярные складки с кровоизлияниями в сетчатку, имеющие вид приподнятых складок сетчатки и сосудистой оболочки в форме дуги (симптом, характерный для травмы с применением насилия);
- кровоизлияния в любой слой сетчатки.
источник
Повреждения глазного яблока и его вспомогательного аппарата в структуре детской глазной патологии составляют почти 10%.
Большинство повреждений глаз у детей носит характер микротравм (до 60%) и тупых травм (до 30%), на долю проникающих ранений приходится не более 2 %, ожогов — около 8 %.
В детских глазных стационарах страны дети с повреждениями органа зрения составляют почти половину больных, в том числе с тупыми травмами — около 70%, с ожогами 20% и с ранениями — примерно 10% от всех больных с повреждениями.
До 70% ранений и ожогов и до 85% тупых травм наблюдаются у детей школьного возраста, а остальная доля приходится на дошкольников. У детей до 2 лет повреждения глаз носят исключительно спорадический характер [Ковалевский Е. И. и др., 1980].
Наибольшее число травм органа зрения бывает в марте—апреле и сентябре—октябре в связи с изменениями погодных условий (весна и начало осени).
Кроме того, после длительной «разлуки» (начало обучения) дети очень активны в играх, и в это время частота повреждений глаз, как и других частей тела, значительно увеличивается. Повреждающими предметами соответственно времени года являются снежки, хоккейные клюшки, шайбы, палки, камни и металлические или другие предметы, выпущенные из рогатки.
Ожоги вызываются в основном карбидом кальция, кристаллами марганца, кислотами, химическим карандашом, канцелярским клеем, а также порохом и серой. Мальчики составляют 85%, девочки — 15% среди больных с травмами.
При этом травмы у девочек почти всегда являются следствием опасных игр мальчиков и лишь изредка связаны с попаданием в глаз горячих (кипяток, масло) и химических (щелочи, кислоты) веществ дома. Таким образом, повреждения органа зрения у детей бытового характера и связаны в основном с недосмотром взрослых и плохой организацией игр.
Тупые травмы органа зрения у детей могут иметь разную степень тяжести и быть вызваны разнообразными предметами. Тупые травмы принято называть контузиями, однако это не вполне правильно, так как в принципе при любых повреждениях, в том числе ранениях и ожогах, могут наблюдаться явления контузии. По существу контузия это симптом травмы.
Для тупых травм глазного яблока и его вспомогательного аппарата могут быть характерны разнообразные признаки.
Эрозия окружающих глаз тканей и роговицы — наиболее часто наблюдающийся симптом тупой травмы глаза (примерно 60%). При этом повреждается преимущественно эпидермис или эпителий, в связи с чем всегда возможны инфицирование и развитие воспаления.
Эрозия роговицы в зависимости от ее размеров и локализации приводит к возникновению сильных болей в связи с повреждением чувствительных нервных окончаний и выраженному снижению остроты зрения. При образовании эрозии наблюдаются некоторая матовость, шероховатость, отсутствие зеркальности и сферичности роговицы.
При нанесении на роговицу красящего раствора (флюоресцеин, колларгол, метиленовый синий и др.) с последующим промыванием конъюнктивальной полости дистиллированной водой, изотоническим раствором хлорида натрия, раствором сульфацил-натрия или какими-либо антисептиками на роговице соответственно эрозии остается окрашенное пятно.
Биомикроскопически при этом хорошо определяется глубина эрозии. Поверхностные эрозии эпителизируются в течение первых суток после травмы и не оставляют помутнений. Зрение полностью восстанавливается. В тех случаях, когда эрозия оказывается инфицированной, спустя 2—3 дня после травмы в области поврежденной части роговицы могут появиться инфильтрация, отек и гнойное отделяемое — развивается иосттравматический кератит.
Лечение эрозий проводят форсированными (через каждые 5 мин) инсталляциями растворов анестетиков (5% раствор новокаина), димексида (15—30% раствор), новых антибиотиков, сульфаниламидных препаратов, комплекса витаминов, хинина, амидопирина, обладающего кортикостероидоподобным действием. Через день добавляют инстилляции растворов дионина, йодода калия, лидазы и других рассасывающих средств по 3—5 раз в день.
В нашей стране ежегодно проводится большое количество организационно-практических мероприятий по профилактике детского глазного травматизма, разрабатываются и внедряются в повседневную работу глазных учреждений новые эффективные методы и средства диагностики, медикаментозного и микрохирургического лечения. В связи с этим неуклонно уменьшается количество травм органа зрения у детей и улучшаются исходы этой тяжелой патологии, занимающей одно из ведущих мест среди причин слабовидения и слепоты.
Для того чтобы определить вид и тяжесть повреждения глаза, необходимо установить, каким предметом нанесена травма (размер, состав, температура, концентрация и др.), а также время и обстоятельства, при которых произошло повреждение. Степень или тяжесть процесса определяется глубиной и площадью повреждения, наличием или отсутствием инородных тел и рядом других признаков применительно к ранениям, травмам или ожогам, а иногда и отморожениям.
Только после проведения тщательного офтальмологического и рентгенологического, а в случае необходимости также оториноларингологического и неврологического (частые сотрясения мозга), исследований можно установить правильный диагноз и осуществить эффективное лечение.
Кровоизлияния в оболочки и прозрачные структуры глаза (передняя и задняя камеры, стекловидное тело, сетчатка) — одно из часто встречающихся (около 80% случаев) изменений, возникающих вследствие тупой травмы.
Чаще наблюдается гифема (60%). В первые часы после травмы кровь в передней камере находится во взвешенном (диффузном) состоянии, и если кровоизлияние незначительное, то его можно обнаружить только с помощью биомикроскопии.
При выраженном кровоизлиянии оно видно при обычном осмотре невооруженным глазом и при боковом осмотре. Через несколько часов после травмы кровь оседает на дно передней камеры и возникает гомогенное красное образование с ровным горизонтальным уровнем (подобно перевернутой буханке хлеба, рис. 121) — гифема.
Рис. 121. Гифема.
В горизонтальном положении больного гифема растекается по всей передней камере, а в вертикальном вновь приобретает характерную форму. При диффузном размещении крови в передней камере и в тех случаях, когда уровень гифемы закрывает область зрачка, острота зрения может резко снижаться. Характерной особенностью гифемы у детей является ее быстрое рассасывание.
Гифема высотой 2—3 мм исчезает в течение первых 3 дней после травмы, чего не происходит у взрослых, особенно пожилых людей. Причиной образования гифемы чаще всего служит разрыв тканей в углу передней камеры (склеральная шпора и др.).
Гемофтальм — это кровоизлияние в стекловидное тело. Оно наступает довольно часто — почти у 25 % больных с травмой глаза.
Гемофтальм возникает при разрывах в области ресничного тела и хориоидеи. При этом за хрусталиком видно гомогенное бурое (красное) диффузное или ограниченное полиморфное подвижное образование.
В проходящем свете видны темные пятна. Если гемофтальм полный, то рефлекса с глазного дна нет. При частичном гемофталыле в свободных от крови зонах определяется рефлекс и могут бьгкь видны детали глазного дна. Полный гемофтальм приводит к почщ полной потере зрения, а частичный — к значительному его снижению и возникновению темных подвижных пятой перед глазами.
За гемофтальм в первые дни после травмы может быть принята полная (тотальная) гифема. От истинного гемофтальма она отличается очень мало, и дифференцировать их можно только по светоощущению: при гифеме отмечается правильная проекция, при гемофтальме она неуверенная или отсутствует.
Более точные данные можно получить при эхографических исследованиях по наличию или отсутствию дополнительных эхопиков соответственно области стекловидного тела. Тотальная гифема уже в первые дни рассасывается и становится частичной, в результате чего открывается зрачковая зона, и тогда с еще большей точностью можно определить, имеется ли гемофтальм.
Характерной особенностью гемофтальма у детей, особенно дошкольного возраста, является то, что он под влиянием энергичного лечения подвергается частичному, а иногда и полному обратному развитию. Остаточный гемофтальм организуется и вследствие Рубцовых пролиферативных изменений может привести к отслойке сетчатки, субатрофии и атрофии глазного яблока.
Гемофтальм — очень тяжелое проявление повреждения глаза, и для его устранения требуются немедленные и активные лечебные мероприятия.
Ретинальные кровоизлияния возникают сравнительно часто (до 30% случаев) при тупых травмах. Может наблюдаться их центральная, макулярная, парамакулярная и дисковая, а также периферическая локализация. В зависимости от глубины залегания по отношению к сетчатке кровоизлияния могут быть преретинальными, ретинальными и субретинальными. Их выявляют с помощью офтальмоскопии или биомикроскопии глазного дна.
Лечение кровоизлияний в структуры глаза необходимо начинать немедленно по установлении диагноза, оно должно быть комплексным, систематическим и направлено в первую очередь на гемостаз. Полезны холод на область глаза (на 2—3 ч), инъекции витамина К, викасола, хлорида кальция, назначают также аскорутин и ангиопротекторы (дицинон и др.).
Позже (с 3—4-го дня) осуществляют меры, направленные на рассасывание кровоизлияний: кислород под конъюнктиву, алоэ, стекловидное тело, лидаза и протеазы — внутримышечно, электрофорез и инстилляции фиб-ринолизина, лапаина, дионина, иодида калия и др.
Исходы кровоизлияний у детей более благоприятны, чем у взрослых, так как за время их сравнительно непродолжительного существования не успевают развиться необратимые дистрофические и атрофические внутриглазные процессы.
Иридодиализ, или отрыв радужки в области ее теория, — довольно часто наблюдающееся проявление тупой трюмы глаза. В зависимости от вида, размеров и локализации он может в различной степени влиять на зрительные функции.
Иридодиализ выявляют уже при обычном визуальном осмотре или с боковым освещением. Он характеризуется наличием в областирадужки темного (подобно области зрачка) участка различной формы и величины, при этом соответственно иридодиализу может изменяться (уплощаться) форма зрачка (рис. 122).
Рис. 122. Иридодиализ. Виден край хрусталика.
При биомикро- и гониоскопии можно уточнить характер иридодиализа. При осмотре в проходящем свете через вновь образованное отверстие (дефект) в радужке хорошо виден рефлекс с глазного дна, а при прямой или обратной офтальмоскопии при отсутствии изменений в хрусталике и стекловидном теле можно различить детали глазного дна.
Нередко наряду с иридодиализом или вне зависимости от него при боковом освещении или лучше с помощью биомикроскопии можно обнаружить единичные либо множественные надрывы или разрывы зрачкового края радужки. В этих случаях область зрачка имеет как бы фестончатый вид, он несколько увеличен, но реакция зрачка на свет, как правило, сохраняется.
Лечение иридодиализа и разрывов зрачкового края только хирургическое: накладывают швы на дефекты, не вскрывая или вскрывая глазное яблоко. Результаты операций, как правило, хорошие.
Аветисов Э.С., Ковалевский Е.И., Хватова А.В.
источник
Дата публикации: 18.05.2015 2015-05-18
Статья просмотрена: 295 раз
Закирходжаева Д. А. Принципы хирургического лечения травматической катаракты у детей // Молодой ученый. 2015. №10. С. 412-414. URL https://moluch.ru/archive/90/18824/ (дата обращения: 18.06.2019).
При проникающих ранениях необходимо проведение первичной микрохирургической обработки с одновременным решением вопроса о возможности экстракции травматической катаракты и произведения имплантации интраокулярной линзы или необходимости отсроченной экстракции катаракты после проведения консервативного лечения. Оптимальный срок проведения операции — от 6 до 12 месяцев после травмы глаза. При более раннем хирургическом вмешательстве — увеличивается частота и тяжесть операционных и послеоперационных осложнений, а при более позднем — развивается тяжелая обскурационная амблиопия.
Ключевые слова: травматическая катаракта, лечение, дети.
Актуальность. Травматическая катаракта, являясь наиболее частым и тяжелым исходом травм глазного яблока, занимает ведущее место в структуре инвалидности по зрению у детей [4, с. 82]. Полиморфизм клиники, сочетание травматических изменений хрусталика и окружающих структур глаза при проникающих ранениях и контузиях различных структур определяют основные черты клиники травматической катаракты и ее последствий, как в виде анатомических изменений глазного яблока, так и его функций [2, с. 26]. Это указывает на необходимость изучения патогенетических механизмов раневого процесса в каждом конкретном случае и на основании этого разрабатывать лечебные и реабилитационные мероприятия.
Клинике, методам хирургического и консервативного лечения травматической катаракты посвящена обширная литература. Несмотря на это даже такой вопрос, как определение сроков хирургического вмешательства при травматической катаракте, до настоящего времени остается спорным. Ряд авторов, при определении сроков хирургического лечения травматической катаракты, даже набухающей считают, что следует осуществлять его через 4–12 месяцев после ранения, после ликвидации всех воспалительных явлений [1, с. 18]. Поэтому, лечебные и реабилитационные мероприятия планируется проводить различно при проникающих ранениях и контузиях глаза. При проникающих ранениях они складываются из первичной микрохирургической обработки с одновременным решением вопроса о возможности экстракции травматической катаракты и произведения имплантации интраокулярной линзы (ИОЛ) или необходимости отсроченной экстракции катаракты после проведения консервативного лечения [3, с. 82].
Целью настоящего исследования явился анализ результатов клинического наблюдения детей с травматическими катарактами в процессе хирургического лечения.
Всем больным проводились стандартные офтальмологические методы исследования: визометрия, тонометрия, биомикроскопия, офтальмоскопия, а также специальные: рентгенография орбиты, А/В сканирование глаз, ультразвуковая биомикроскопия.
Оценку эффективности лечения проводили по следующим критериям: повышение остроты зрения, купирование признаков воспаления, резорбция воспалительного экссудата и фибринозного налета, купирование геморрагических очагов, а также уменьшение сроков лечения.
Результаты и их обсуждение. Наши исследования показали, что травме подвергаются одинаково оба глаза (правый глаз — 65 (51,6 %), левый — 61 (48,4 %)). Также установлено, что контузионные катаракты встречаются меньше (28,6 %), по сравнению с травматическими катарактами после проникающих ранений глаза (71,4 %).
Распределение больных по давности полученной травмы ко времени обращения в клинику показало, что основная масса (73,8 %) пострадавших обращаются в течении 1 месяца, хотя 12,3 % пострадавших приходят в клинику в течение 3-х лет после травмы, что, естественно, отрицательно сказывается на результативности проведенных лечебных мероприятий.
Проведенное обследование на момент поступления больных в клинику показал, что наиболее чаще дети поступают с посттравматической набухающей катарактой (рис. 1).
Рис. 1. Распределение больных по диагнозу (%)
Учитывая давность получения травмы, наряду с основным заболеванием мы наблюдали и осложнения (табл. 1).
Осложнения со стороны глаз, сопровождавшие травматическую катаракту
источник
Глазной травматизм среди детей, даже первых месяцев и лет жизни, явление отнюдь не исключительное. Причем ему присущи как общие закономерности, хорошо известные из практики, относящейся к взрослым людям, так и многие специфические особенности, суть которых будет изложена ниже.
Статистические данные по С.-Петербургу за период с 1987 г. по 1996 г. показывают, что только в порядке диспансеризации, т. е. с различными последствиями перенесенных ранее травм глаза, через городской консультативно-диагностический Центр прошло 2957 детей (2978 травм глаз) — 743 в возрасте от 0 до 7 лет и 2214— от 7 до 14 лет (Иванова Р. М.). У 693 из них (23,4 %) имелись различные изменения, обусловленные прободными ранениями глаза, у 1477 (49,9%)—-его контузией (в 15% случаев тяжелой), а у 121 (4 %) — ожогами (в 39 % случаев химическими, 10%— термическими и 51% — термохимическими). Доля непроникающих ранений глаза составила 20,3 %, повреждений вспомогательных органов глаза— 1,2 %, глазницы— 0,9 %.
Что касается детей со свежими травмами органа зрения, то удельный вес их в специализированном стационаре СПбГПМА не опускается ниже 15 %. Мальчики заметно преобладают над девочками (соотношение 2,5:1).
Классифицируя повреждения органа зрения у детей, мы придерживались тех же принципиальных положений, которые в свое время были разработаны Б. Л. Поляком, а затем В. В. Волковым и В. Г. Шиляевым (см. гл. 3). Они успешно прошли апробацию временем и получили признание ведущих травматологов страны.
Наша статистика показывает, что сейчас заметно превалируют уличные травмы (61,6%), значительно реже их получают в школе (21%), детском саду (9,1 %) и дома (4,9 %). Обстоятельства при этом бывают самые разные.
Типичны следующие травмы:
- нанесенные другим ребенком умышленно или нечаянно;
- полученные пострадавшим по собственной неосторожности во время производства каких-либо работ, игр, в результате опасных шалостей, выполнения экспериментов с агрессивными жидкостями или взрывчатыми веществами;
- нанесенные животными (укусы собак или кошек, удары их лап) и птицами (удар клювом курицы);
- нанесенные родителями (удары рукой, ногой, обувью, каким-либо предметом);
- нанесенные случайно медицинскими работниками при выполнении некоторых манипуляций и процедур.
К сожалению, можно констатировать, что вариационный ряд обстоятельств, приводящих к получению травм органа зрения, все расширяется. Возрастает и их тяжесть, так как дети копируют поведение взрослых на улице и дома, повторяют «подвиги» «героев» детективных фильмов и боевиков, имеют возможность приобретать взрывные и стреляющие устройства. Надо признать, что при современном состоянии нашего общества и низком уровне его морали вряд ли можно ожидать снижения показателей общего и глазного травматизма у детей.
При работе с детьми следует также иметь в виду, что они часто утаивают или сильно искажают обстоятельства, при которых была получена травма, и к тому же нередко какое-то время скрывают ее от родителей. Отсюда утрата необходимой для диагностической работы информации и запоздалые обращения к врачу.
Что касается факторов патогенного воздействия на орган зрения, то в качестве преобладающих следует выделить два— механический и химический, особенно первый. Причем не столь уж редкими становятся и сочетанное-комбинированные поражения.
Механический фактор является, как известно, источником двух клинических видов повреждений органа зрения — ранений и контузий. У 3070 детей, которые находились на лечении в офтальмологической клинике СПбГПМА в период с 1985 г. по 1995 г., их удельный вес составил, соответственно, 43,5 и 45,0 %.
Причем механизм травм в большинстве случаев был однотипным, но сила удара, форма ранящего предмета, положение пострадавшего в момент нанесения удара и некоторые другие моменты вне всякого сомнения имели определенные отличия, которые и сказались на итоговом результате (табл. 8). Из приведенной таблицы нетрудно убедиться, что ранения органа зрения чаще всего были вызваны ударом палки (18,8 %) и взрывом стеклянной бутылки (17,4%), а контузия— также ударом палки (17,2%) и выстрелом из рогатки (16,6 %).
В количественном отношении контузии органа зрения несколько превалируют над ранениями (превышение на 1,5 %). При этом доминируют, что очень важно в практическом отношении, тяжелые контузии глазного яблока (26,5 %) и глазницы (около 1,0 %).
Однако и контузии средней тяжести, которые тоже чреваты возможностью развития определенных осложнений, встречались у описываемого контингента сравнительно часто— в 12,8% случаев. Таким образом, если свести в одну группу всех детей с заведомо тяжелыми ранениями и контузиями органа зрения, благоприятный исход которых всегда остается под вопросом, то она окажется весьма внушительной по количественному составу, а в долевом отношении составит 40,56 %. Для сравнения укажем, что удельный вес легких повреждений глаз того же генеза равен всего 12,4 %.
Химический и термический факторы были причиной возникновения контактных ожогов век и (или) глазного яблока у 11,5 % детей. Причем по частоте заметно преобладал первый из них (соотношение 4,5:1). Зафиксированы повреждения глаз слезоточивым газом, канцелярским клеем нашатырным спиртом и агрессивными жидкостями неизвестного состава, но, как правило, со щелочными свойствами.
Термические ожоги были вызваны случайным прикосновением к глазу зажженной сигаретой, концом раскаленной металлической палки. В целом преобладали ожоги 1-2 степени, что не создавало больших трудностей при организации им первой помощи и для проведения последующего лечения.
Важнейшей задачей офтальмолога, осуществляющего прием поступающего в клинику ребенка, является диагностика имеющегося у него повреждения органа зрения. Необходимо стремиться к тому, чтобы она по сути своей была бы исчерпывающей, т. е. позволяла получать полную клиническую характеристику имеющейся травмы.
Однако сделать это весьма непросто, так как даже здоровый, а тем более получивший травму ребенок, часто не способен войти в контакт с врачом, занять, например при осмотре на щелевой лампе, правильное положение, зафиксировать голову и взгляд. Поэтому в принципе детей с ранениями органа зрения даже на начальном этапе исследования лучше осматривать в положении лежа с помощью микроскопа, имеющего пристеночное крепление (удобна, например, модель ОРМ-150-F фирмы «Карл Цемсс»).
Необходимо при этом иметь под рукой набор капель, стерильные векоподъемники и стеклянные палочки, электроофтальмоскоп и двафаноскоп (предпочтительнее на волоконной оптике), полоски диагностикума «Биофан Г» (для выявления микрофильтрации через раневой канал камерной влаги). Вообще же в сложных случаях в диагностическом цикле целесообразно выделить два этапа — предоперационный, о котором речь шла выше, и интраоперационный (схема 1).
На первом этапе диагностики серьезные трудности возникают при организации рентгеновского исследования детей со свежими травмами органа зрения. Традиционные методики, используемые у взрослых, здесь зачастую неприменимы.
Поэтому возрастет роль таких альтернативных способов диагностики, как трансиллюминация и ультразвуковое сканирование глазного яблока. Более кардинально рассматриваемая проблема может быть решена с помощью технических средств нового поколения, например типа компьютеризованного электронного локатора инородных тел.
Второй этап диагностики производится в операционной после введения ребенка в наркоз. В этих условиях манипуляционные возможности врача существенно расширяются. В частности, он уже может широко использовать различные варианты световой и ультразвуковой окулоскопии. Важное значение при этом следует уделять точному определению направления хода раневого канала, его глубине и степени повреждения внутренних структур глаза. Именно эти три фактора во многом и определяют характер предстоящей операции.
Механические повреждения век у детей встречаются, по нашим данным, достаточно часто и составляют, в среднем, 11,4-13,1 % от всех учтенных травм, с которыми они находились в стационаре.
По своему характеру эти повреждения весьма разнообразны и наносятся обычно различными предметами с острыми или обломанными краями. В последние годы чаще стали встречаться колотые раны, в частности, вызванные иглами от одноразовых шприцев. Ими «заряжают» полую трубочку и, взяв последнюю в рот, сильным выдохом порции воздуха стреляют в намеченную цель.
Таким же образом наносятся травмы и при «зарядке» подобных трубочек комочками жевательной резинки или смоченной бумаги, мелкими камушками и т. д. Но в этих случаях, как правило, орган зрения получает тупую травму.
Используемая нами классификация ранений век представлена в табл. 9. В основе она отражает концепцию Б. Л. Поляка (1953), но несколько расширена за счет внесения уточняющих данных.
У детей, как и у взрослых, характер ран век отличается значительным разнообразием.
В прослеженных нами случаях зафиксированы резаные, рваные и колотые несквозные и сквозные раны век. У части пострадавших (17) они были отягощены повреждением свободного края и слезных канальцев. Хирургическая тактика в этих случаях была типичной, и поэтому мы на ней не останавливаемся. Технические же трудности становились тем большими, чем ближе к слезному мешку располагалось место разрыва канальца.
В конечном итоге они накладывали отпечаток на исходы операций, которые в ряде случаев оказывались не оптимальными (отсутствовала активная проходимость слезы). Мы это связываем с тем, что повышенная травматичность вмешательства у детей дополнительно стимулирует и без того высокую активность тканевых репаративных процессов, что сказывается уже отрицательно.
В качестве эксквизитных следует упомянуть и о повреждениях слезоотводящих путей детей при оперативных вмешательствах, выполняемых ЛОР-специалистами на придаточных пазухах носа. Мы имели возможность наблюдать трех пациентов, которым по соответствующим показаниям была произведена гайморотомия по Денкеру со вскрытием медиальной стенки пазухи. Уже через месяц у них появилось упорное слезотечение из соответствующего глаза.
При осмотре офтальмологом диагностирован гнойный дакриоцистит, потребовавший хирургического лечения. Причиной его возникновения послужила травма латеральной стенки носослезного протока, не распознанная хирургом в процессе гайморотомии. Поэтому при выполнении подобных операций целесообразно производить на завершающем этапе промывание гайморовой пазухи стерильной жидкостью. Если при этом она попадает в нос, то вероятность повреждения носослезного протока почти 100 в связи с чем необходима экстренная консультация офтальмолога для решения вопроса о последующей тактике.
При давних травмах, осложненных заращением верхнего отдела слезоотводящих путей, рутинные операции по восстановлению их функции становятся бесполезными. В результате уже не выбором, а необходимостью становится лакориностомия. Методика ее, как известно, была разработана в клинике глазных болезней ВМедА Б. Л. Поляком, И. А. Завьяловым, Н. А. Ушаковым в 1950-1985 гг. Однако в детской практике она до последнего времени не применялась. Наш первый опыт в этом отношении оказался вполне удачным и может послужить основой для использования в других детских специализированных стационарах.
В общей сложности прооперировано 15 детей в возрасте от 3 до 14 лет. Суть операции, предложенной Б. Л. Поляком в 1950 г., состоит в создании соустья между слезным озером и полостью носа, в которое на первом этапе операции вводится временный лакопротез, а через 3 недели — постоянный.
Поскольку эта операция ранее применялась лишь у взрослых пациентов, то для полной адаптации ее к детям нами предложено несколько необходимых усовершенствований.
Во-первых, на первом этапе вмешательства при высверливании костного отверстия в слезной кости использовалась сконструированная нами фреза с новыми параметрами. Диаметр ее уменьшен до 5,0 мм, а высота зубцов доведена до 0,8 мм. Это позволило без особых затруднений и быстро выполнять достаточно сложную часть операции.
Во-вторых, для облегчения проведения через риностомическое отверстие направляющих лакопротез нитей нами сконструировано специальное устройство. Оно представляет собой поливиниловую трубку (длина 150 мм, диаметр 2 мм), сквозь которую пропущена леска, образующая на свободном конце ее подвижную петлю. Последняя предназначена для захвата со стороны носа грузика, предварительно подвешенного к лакопротезным нитям.
В-третьих, в качестве временного лакопротеза мы использовали полый полихлорвиниловый проводник с наружным диаметром 3- 4 мм, концы которого (верхний и нижний) прошивали шелковыми нитями. Последние крепили к коже лейкопластырем в области переносья и щеки. При этом проводнику придавали положение, близкое к вертикальному.
В-четвертых, в качестве материала для постоянного лакопротеза использовали сэвилен, не обладающий аллергизирующими свойствами, мягкий и эластичный. Учитывая меньший по длине лакориностомический туннель у детей, длина постоянного лакопротеза была уменьшена до 10,0-15,0 мм, в зависимости от возраста больного, при наружном его диаметре 2,0 мм.
У 14 детей эффект от первой операции был полный. Одному ребенку потребовалось повторное вмешательство, так как лакопротез не занял правильного положения. Отдаленные наблюдения (до 5 лет) свидетельствуют о хорошем слезоотведении. У двух детей появились небольшие грануляционные разрастания у верхнего раструба лакопротеза, которые были удалены.
Таким образом, наш опыт свидетельствует о перспективности лакориностомии у детей.
Считаем необходимым обратить внимание на то обстоятельство, что у маленьких детей колотые раны век, которые всегда инфицированы, могут осложняться ярко выраженным воспалением окружающих их тканей с общей температурной реакцией. Поэтому для проведения эффективной терапии всегда необходимо сразу же брать из раны посевы для определения вида возможной микрофлоры и ее чувствительности к антибиотикам. Сами же раны такого рода требуют при явлениях воспаления тщательной ревизии с достаточным раскрытием, удалением гноя, некротизированных тканей и инородных тел. В завершение их необходимо промыть 3 % раствором перекиси водорода и дренировать.
У 8 лечившихся у нас детей из ран описанного выше клинического типа были высеяны золотистый и зеленящий стафилококки, чувствительные во всех случаях к ампициллину, в некоторых — к линкомицину, левомицетину и канамицину. Все эти больные поступили в клинику с уже развывшимся воспалительным процессом. У одного из них при ревизии раны обнаружено инородное тело— остаток грифеля цветного карандаша. Что касается остальных детей этой группы, то у них раневой канал в веке послужил проводником инфекции.
Как свидетельствуют приведенные выше цифры, частота ранений глаз у детей, прежде всего таких наиболее опасных, как прободные, достаточно высока (14,06 %). При этом следует иметь в виду, что данному виду детского травматизма присущи и некоторые существенные особенности.
Суть их, по нашим данным, сводится к следующему:
- всегда высок удельный вес (практически 100 %) заведомо инфицированных ран, так как они наносятся грязными предметами или холодными осколками;
- практически приближается к нулю вероятность сквозных ранений 13ного яблока (один случай на 432 прободения стенки глаза за 10 лет);
- массивность травм не достигает уровня, приводящего к разрушению глазного яблока;
- колотые прободные раны глаза чреваты быстрым развитием гнойных осложнений (к концу первых, началу вторых суток);
- вероятность обнаружения в полости глаза инородных тел реальна при взрывах самодельных или иных устройств и весьма относительна — три других механизмах его повреждения. Как правило, выявляемые инородные тела амагнитны (часто оказываются осколками стекла).
Подобно многим отечественным офтальмохирургам, мы (Е. Е. Сомов, .989) также поддержали идеологию, провозгласившую целесообразность казания пострадавшим специализированной помощи в виде одномоментной и исчерпывающей хирургической обработки раны.
Это понятие подразумевает обработку раны на всю ее глубину с восстановлением, по возможности, нарушенных анатомических взаимоотношений (устранение отологических фиксаций внутриглазных тканей, дефектов радужки, отмойки сетчатки или принятия мер по ее профилактике, удаление поврежденного хрусталика, витреогемэктомия и т. д.).
В зависимости от конкретных условий, эта обработка может производиться как через входную рану (при необходимости ее можно расширить), так и через дополнительные разрезы (обычно в области плоской части цилиарного тела). Конечно, выполнение таких масштабных и сложных вмешательств требует обязательного использования современных технических средств.
Помимо микроскопа: коаксиальным освещением, необходимы фундус-линзы, надежны аспирационно-ирригационные системы, эндолазер, подсвечивающие устройства. Одно из них сконструировано нами и предназначено для введения в полость глаза. Наружный диаметр металлического цилиндра, в котором находится световод, равен 1,0 мм.
Не сложным, но абсолютно необходимым приспособлением, облегчающим работу хирурга и предупреждающим ряд возможных осложнений в ходе операции, является кольцо Флиринга. Его подшивают к эписклере до начала активных манипуляций на глазном яблоке. К тому же Р. Л. Трояновский (1985) описал полезный прием, позволяющий устранять патологическую фиксацию радужки и стекловидного тела к роговице.
Для этого нужно в конце операции легко потянуть глазное яблоко за упомянутое кольцо кверху. В результате этой несложной манипуляции свежие синехии рвутся и полость глаза заполняется пузырьком воздуха. Здесь уместно также обратить внимание хирургов на одну практически важную особенность. Иногда к моменту завершения операции передняя камера глаза кажется восстановленной и свободной от стекловидного тела, но несколько неравномерной по глубине.
В этой ситуации целесообразно ввести в нее небольшой пузырек воздуха, который на участке, где камера мельче, «очертит» границы находящейся там порции стекловидного тела. Такого рода проверка необходима, поскольку эта оптическая структура глаза ребенка в силу высокой прозрачности и гомогенности часто плохо видна даже под микроскопом. Вообще же на завершающем этапе операции, после ушивания раны, мы отказались от методики «насильственного» восстановления передней камеры пузырьком воздуха или изотоническим раствором натрия хлорида из-за главного ее недостатка — создания у хирурга иллюзии достижения анатомического соответствия.
Когда оно существует в действительности, восстановлена передней камеры происходит естественным путем и достаточно быстро (через 1-1,5 минуты). В противном случае необходимо искать причины невосстановления передней камеры и находить возможности к их устранению.
Как уже отмечалось выше, важной особенностью прободных ран глазного яблока у детей является их инфицированность. Поэтому профилактика и лечение развивающихся гнойных осложнений, особенно колотых ран, в данной ситуации становится особенно актуальной. В рассматриваемой проблеме нам представлялось необходимым существенно повысить эффективность антибактериальной терапии за счет методических усовершенствований по ее проведению.
Реализация этой концепции потребовала проведения специального научного исследования, которое было успешно выполнено Т Н Воронцовой. Оно позволило получить четкое представление о распределении антибиотиков (по времени и концентрации) в структурах глаза при различных способах введения их в организм.
В качестве «контактного» метода подведения антибиотиков и других препаратов к тканям глаза нами используется специальное устройство (рац. предложение № 1303 от 15.11.89 г.). Рабочая часть его в виде кольца из мягкой пластиковой трубки с отверстиями: водится за веки. Через шунтирующее устройство это кольцо соединено с емкостью, наполненной смесью нужного состава. Обычно такую систему мы ставим на 1,5-2 ч 2-3 раза в сутки.
Такая тактика позволила существенно снизить остроту проявлений гнойных осложнений проникающих ранений глазного яблока, прежде всего роговичной локализации. Эффективность ее оказалась высокой даже при лечении детей (17 человек) с колотыми прободными ранами глазного яблока, которые, как известно, потенциально опасны развитием тяжелых гнойных осложнений. В основном уколы были нанесены пострадавшим такими предметами, как инъекционная игла (50%), шило (12,5%), тонкий металлический дротик (12,5%), булавка, циркуль, острый карандаш, вилка.
У 11 детей раневой канал проходил через роговицу, у 5 — через склеру и у 1 — через лимбальную область. Глубина его варьировалась, но в большинстве случаев (16 из 17) была значительной. Прокол стенки глаза через роговицу у 10 пострадавших (из 11) сопровождался повреждением хрусталика, причем у 5— сквозным (у одного из них раневой канал заканчивался у сетчатки). При склеральных ранениях (5) у 2 детей он достигал заднего полюса глаза, у 3 — оканчивался в стекловидном теле.
Как показали последующие наблюдения, локализация входного отверстия колотой раны, ход и глубина ее канала в полости глаза оказывали решающее влияние на клинику развивающегося патологического процесса и восприимчивость его к проводимой терапии. Так, прободные роговичные ранения осложнились развитием эндофтальмита только в одном случае, и проявления его удалось к тому же быстро купировать Причем в целом процесс заживления протекал явно спокойнее при фильтрующих ранах (4), и упомянутое выше гнойное воспаление к ним отношения не имело. Напротив, прободные ранения склеры уже в 3 случаях из 5 осложнились развитием ярко протекающего эндофтальмита (Сомов Е Е., Бржеский В. В., Головкина А. Ю., 1996).
Симпатическая офтальмия, впервые описанная в 1835 г. Mackenzie, и в наши дни остается одним из самых тяжелых воспалительных осложнений прободных ранений глаза негнойного характера. Успехи хирургии и терапии последних лет привели к заметному уменьшению их частоты (с 2 % до 0,2) и сглаживанию клинических проявлений. Причем, по данным некоторых авторов, у 81,5% больных они носят смешанный характер, т. е. сочетают в себе симптомы неярко выраженных иридоциклита и нейроретинита.
Своевременная диагностика именно этих форм симпатической офтальмии, особенно нейроретинита, сопряжена с большими трудностями. В качестве ранних способов фигурируют иммунологические методики (Л. Т. Архипова и др., 1982), Однако все они достаточно сложны, требуют больших материальных затрат и по этим причинам не получили широкого распространения. Описаны также и клинические способы выявления симпатического нейроретинита, основанные на использовании тонких возможностей периметрии, цветометрии и адаптометрии.
Однако пороговая чувствительность их не столь уж высока, и поэтому они оказываются эффективными лишь в тех случаях, когда патологический процесс проявляет себя уже достаточно определенно. К этому следует добавить, что обнаруживаемые указанным способом изменения не строго специфичны и встречаются при различных патологических состояниях как приобретенного, так и врожденного характера, никоим образом не связанных с полученной травмой.
В связи с указанными выше обстоятельствами наше внимание привлекла качественно новая методика оценки функционального состояния зрительного анализатора, заключающаяся в определении его частотно- контрастных характеристик. Диагностические возможности этой методики высоко оцениваются многими авторами.
Наш многолетний опыт позволяет согласиться с этим мнением. Подтверждением, в частности, могут служить материалы, касающиеся обследования здоровых детей, а также лечившихся в клинике по поводу прободных ранений глазного яблока и их последствий.
Фоновые исследования были проведены на 100 здоровых детях в возрасте 9-15 лет (с использованием тестовых изображений решеток). Замеры частотно-контрастной чувствительности (ЧКЧ) зрительного анализатора производились трижды в течение дня с интервалами в 40—60 минут. В результате получены статистически достоверные усредненные показатели, которые можно рассматривать в качестве нормативных. При этом повторяемость результатов исследования и отражающий ее коэффициент корреляции оказались высокими. Точность метода исследования в высоких и средних частотах равна 5 %, а в низких — 7 %. Верхняя и нижняя границы нормы (±2с от среднего значения ЧКЧ) представлены на рис. 47.
В то же время острота зрения, определенная по таблице Сивцева, оставалась равной 1.0. Затем у него же при периметрии были обнаружены концентрическое сужение периферических границ поля зрения на 30-40° и относительная парацентральная скотома. Цветовосприе и темновая адаптация оставались нормальными. При офтальмоскопии зафиксировано расширение венул сетчатки.
По совокупности выявленных изменений поставлен диагноз симпатического нейроретинита и назначена интенсивная противовоспалительная терапия. На фоне ее отмечена положительная динамика: заметно расширились границы поля зрения, исчезла парацентральная скотома, несколько повысилась ЧКЧ глаза (рис. 48, видеограмма 2). К концу лечения в стационаре границы поля зрения полностью нормализовались, однако ЧКЧ в низких пространственных частотах по-прежнему оставалась сниженной (рис. 48, видеограмма 3). Полностью ЧКЧ интактного глаза пришла в норму спустя год после полученного ранения (рис. 48, видеограмма 4).
У остальных 5 пациентов снижение ЧКЧ интактного глаза зафиксировано в средних и низких частотах (соответственно, на 10—15% и 30- 40 Динамика ЧКЧ одного из пациентов представлены на рис. 49, видеограмма 1. С помощью же традиционных методов исследования каких-либо нарушений у них выявить не удалось. В связи с этим данное функциональное состояние глаза расценено как проявление скрыто прорекающей «субклинической» формы симпатического нейроретинита. Начатая терапия была эффективной и привела к полному восстановлению контрастной чувствительности у всех больных (рис. 49, видеограмма 2).
Таким образом, определение ЧКЧ интактного при прободных ранениях глаза позволяет уже на самых ранних, доклинических стадиях обнаруживать происходящие в нем патологические изменения и адекватной терапией устранять их. Полагаем, что такого рода исследования должны стать штатными.
Тяжелым осложнением прободных ранений глаза у детей является отслойка сетчатки, которая развивается, как правило, в отдаленном периоде. Эффективность производимых вмешательств, как показали исследования В. А. Шерешевского (1995), остается пока не очень высокой. Более подробно эта тема рассматривается в разделе, посвященном контузионным отслойкам сетчатки, так как они встречаются заметно чаще, м раневые (соотношение 3:1).
Особого рассмотрения заслуживает проблема двухсторонней слепоты у детей, получивших ту или иную травму. В прежние годы основной ее причиной как раз и была симпатическая офтальмия, но затем ситуация изменилась. Так, например, по данным С. М. Чутко, в период с 1975 г. по .89 г. в Ленинградской школе для слепых детей находилось 18 учеников, потерявших зрение на оба глаза в результате одномоментного их ранения 3), ожога (1) и тяжелой травмы головного мозга (4). Во всех случаях виновниками (прямыми или косвенными) этих повреждений были взрослые.
Как показывали специальные исследования (Щиляев В. Г., 1979), дети, потерявшие зрение на один глаз, достаточно легко приспосабливаются к новым для себя условиям жизни. Напротив, взрослые, и особенно дети, утратившие зрение на оба глаза, с трудом адаптируются к новому положению. У них долго отсутствует интерес к какой-либо деятельности овладению шрифтом Брайля, но зато ярко выражены психоэмоциональные расстройства. Поэтому они нуждаются в особом внимании как со стогны родителей, так и тифлопедагогов. Для работы со слепыми детьми в Петербург; создан и успешно функционирует уже в течение ряда лет так называемый реабилитационный центр.
источник
- http://meduniver.com/Medical/ophtalmologia/oslognenia_operacii_na_katarakte_u_rebenka.html
- http://perelomanet.ru/travmy/klassifikatsiya-i-lechenie-travmy-glaza.html
- http://ilive.com.ua/health/travmy-glaz-u-detey-prichiny-simptomy-diagnostika-lechenie_110044i15936.html
- http://medbe.ru/materials/detskaya-oftalmologiya/povrezhdeniya-glaz-u-detey/
- http://moluch.ru/archive/90/18824/
- http://zreni.ru/articles/disease/4387-povrezhdeniya-glaz-u-detey-chast-1-sovremennaya-oftalmologiya.html


 при ожоге химическими веществами глаз промыть проточной водой. Голова травмированного должна быть наклонена в сторону для беспрепятственного стекания вредных веществ в емкость. Веки в этот момент раздвигают пальцами. Затем накрывают травмированный глаз чистой салфеткой;
при ожоге химическими веществами глаз промыть проточной водой. Голова травмированного должна быть наклонена в сторону для беспрепятственного стекания вредных веществ в емкость. Веки в этот момент раздвигают пальцами. Затем накрывают травмированный глаз чистой салфеткой;


