Сегодня операции по удалению катаракты считаются малотравматичными и проводятся в амбулаторных условиях. Однако, больному все равно положен больничный лист на все время реабилитации. Несмотря на то, что пациент уже на следующий день возвращается к обычной жизни, для полного восстановления необходимо соблюдать некоторые правила – не поднимать тяжести, беречь глаза от пыли и грязи, избегать переохлаждения и т. д. Не каждая работа дает возможность следовать этим ограничениям, и больничный выдается именно для того, чтобы избежать осложнений и дать возможность тканям организма полностью восстановиться.
В клинике «Глазная хирургия» выдается выписка после операции, на основании которой листок нетрудоспособности можно получить в поликлинике сроком минимум на 10 дней.
Больничный после операции по удалению катаракты и замене хрусталика выдается в том учреждении, где проводилось лечение, или в поликлинике. В случае, если на реабилитацию требуется больше времени, период нетрудоспособности может быть увеличен. Продлевается б/л или при повторном обращении к лечащему врачу, или в поликлинике по месту жительства в офтальмологическом кабинете.
На сколько дней дается больничный лист после удаления катаракты зависит от множества факторов. Главные из них:
- 1) Успешность операции. Хирург проводит осмотр прооперированного глаза, и определяет возможность развития осложнений.
- 2) Метод лечения. При экстакции хрусталика освобождение от работы дается на больший срок, чем при факоэмульсификации, так как последняя операция менее травматична.
- 3) Наличие у больного сопутствующих заболеваний – глаукомы, астигматизма, диабета. Это дополнительные факторы риска, которые могут влиять на сроки реабилитации.
- 4) Условия труда. Больничный лист после замены хрусталика пациентам, работающим в офисе, дается обычно на 10 дней. Если же работа связана с поднятием тяжестей, компьютером или вредными условиями труда, срок может быть увеличен до 30-45 дней.
- 5) Один из главных факторов – скорость протекания восстановительных процессов в глазу. Каждый организм индивидуален, и заживление у всех протекает с разной скоростью. Состояние искусственного хрусталика и всего глаза оценивает врач офтальмолог на повторном осмотре, и в зависимости от этого продлевает больничный.
Сколько дней пациент находится на больничном после операции катаракты определяет врач. Как правило, срок этот составляет 10-14 дней. При необходимости, он может быть увеличен.
Не стоит думать, что лист нетрудоспособности выдается после операции в любом случае. Иногда врач может совершенно правомерно вам отказать. Это происходит, если пациент не соблюдает рекомендации по режиму (например, употребляет алкоголь, не принимает назначенные лекарства (не закапывает капли), вовремя не посещает офтальмолога. Также перед хирургическим вмешательством нужно обязательно сдать анализы и пройти необходимые обследования. Имейте в виду, что больничный может быть не продлен в случае, если вы явились на повторный прием позже срока окончания первого б/л.
Да, дают. Врачи, проводящие операции по удалению и замене хрусталика являются сертифицированными специалистами и имеют право освобождать от работы на срок, необходимый для полной реабилитации пациента.
Удаление катаракты проводится хирургическим методом и после нее больной нуждается в определенном восстановительном периоде. Для реабилитации пациент может получить больничный лист, срок действия которого определяется в каждом случае индивидуально. Выдают его либо в клинике, либо в поликлинике у терапевта или офтальмолога. Период, на который выдается больничный, обычно не превышает 10 дней. Однако, этот срок может быть продлен у лечащего врача, если для восстановления всех функций глаза нужно больше времени.
источник
Сколько времени занимает процедура лазерной коррекции?
После обращения в клинику, обычно, назначается предоперационное обследование, которое занимает не более одного дня. Иногда надо сделать некоторые анализы, исследование которых занимает не более 1-2 суток. Если не обнаружено причин, препятствующих операции, коррекция может быть осуществлена на следующий день. Иногда
перед операцией необходимо сделать укрепление сетчатки ППЛК. В этом случае операцию можно будет сделать не ранее 10-15 дней, в зависимости от успеха процедуры. После проведения коррекции необходимо обязательное ежедневное наблюдение в течение 7 дней.
Можно ли ослепнуть после операции? Не станет ли зрение хуже?
Если до операции не было противопоказаний и сама операция прошла успешно, а затем все указания врача выполнялись неукоснительно, то улучшение зрения почти гарантировано. Осложнения и побочные эффекты операции крайне редки и вызваны в основном нарушением рекомендаций лечащего врача. После операции очень важно неукоснительно соблюдать все указания врача.
Насколько часто случаются осложнения?
Сказать, что осложнений не бывает — нельзя. По последним наблюдениям, после усовершенствований оборудования осложнения после хирургического вмешательства составляют около 0,01-0,02% случаев. Другими словами из 10000 человек осложнения встречаются у 1-2. Если выполняются все рекомендации и указания, они не носят серьезного характера. Для исключения этих нежелательных явлений пациент нормальной клиники находится под бдительным наблюдением специалистов, способных справиться почти с любыми проблемами послеоперационной реабилитации.
Будет ли мое зрение ухудшаться после хирургического вмешательства?
Все зависит от причин ухудшения вашего зрения. Если длительный период до операции зрение было постоянным и не было тенденции к ухудшению, то после коррекции оно не изменится. Если же до операции зрение постоянно ухудшалось и причины этого ухудшения не исчезли, то зрение может ухудшаться, как и у всех остальных людей. Не исключено дальнейшее ухудшение зрения возможно в случае травмы, появившегося заболевания или с возрастом.
Может ли так случиться, что зрение не восстановится до 100%?
После лазерной коррекции в подавляющем большинстве случаев зрение становится таким, каким оно было в очках или линзах, не хуже. Если, допустим, до хирургического вмешательства зрение было 90% с применением очков или контактных линз, то после операции оно будет либо таким же, либо лучше, так как суть операции состоит в изменении кривизны роговицы глаза и формировании абсолютно четкого изображения на сетчатке, что достигается обычно очками и линзами. Встречается много случаев улучшения зрения до результата выше 1,0. При астигматизме и сильной близорукости коррекцию делают двумя этапами, что заранее обсуждается с пациентом.
Что случится, если я моргну во время операции или поверну глаз в сторону?
Ничего не произойдет, отрицательные последствия исключены. Коррекция проходит под постоянным контролем хирурга высочайшей квалификации. В ходе операции применяется векорасширитель, который исключает моргание глаза. Кроме того на лазерной установке используется система отслеживания движения глаза, которая при намеке на движение глазного яблока моментально прерывает работу лазера. Работа возобновляется только после установки правильного положения глазного яблока. Поэтому в существующих условиях глаз неподвижен по отношению к лучу лазера.
Какие ограничения существуют после лазерной коррекции зрения?
Пациенты могут заниматься своими привычными делами на следующий день после операции. Существует ограничение по отношению к длительной работе за компьютером. По общей практике рекомендуется возвращаться к работе за компьютером не ранее двух недель после лазерной коррекции, и избегать в этот период длительных зрительных нагрузок. Также пациентам запрещается в течение полтора месяца посещать сауну, заниматься спортом, переносить тяжелые физические нагрузки. Также желательно в этот период исключить купание в озерах, морях, реках, бассейнах. Все ограничения снимаются через полтора месяца.
Выдается ли больничный лист при лазерном лечении глаз?
В клинике выдается справка о проведенной операции с направлением в поликлинику по месту жительства. Там уже оформляется больничный лист на необходимый срок реабилитации. Обычно это около 2 недель.
Когда лучше делать лазерную коррекцию до родов или после? Говорят лучше делать после.
В большинстве случаев это не имеет значения. Следует лишь обратить внимание на существующее ограничение, состоящее в том, что время родов не должно наступить ранее, чем через год после операции. Поэтому беременным в большинстве случаев операция противопоказана.
Какой главный минус хирургического вмешательства.
В принципе причин, чтобы не делать операцию не существует, за исключением противопоказаний. К субъективным минусам можно отнести лишь хирургическое вмешательство в роговицу глаза, что может вызвать опасения возможных осложнений. Но при существующих методиках и качестве оборудования, практика и наблюдения показывают, что число осложнений стремится к уменьшению.
По материалам опроса специалистов ведущих клиник лазерной коррекции зрения.
источник
Здравствуйте! В этой статье мы расскажем про сроки больничного листа после перенесения человеком хирургического вмешательства.
Сегодня вы узнаете:
- Какие врачи и организации устанавливают срок и на сколько дней;
- Виды операций. Какие сроки применимы для различных видов;
- Можно ли продлить больничный по истечении его сроков;
- Как происходит оплата периода болезни, какие факторы влияют на размер пособия;
- Что делать если больничный закрыт.
При наступлении болезни, работник имеет право на получение больничного листа. Он имеет свои сроки, по которым пациент находится на лечении в домашних условиях или в условиях стационара.
Документ, определяющий заболевание, выписывается только лечащим врачом, но ни в коем случае не врачом скорой помощи или мед. работником станции переливания крови.
Максимальное время, которое может предоставить врач для самостоятельного лечения, достигает 15 дней, а врач-стоматолог – 10 дней. Если человек перенёс хирургическое вмешательство, то больничный имеет свои сроки, которые определяет специальная врачебная комиссия.
Первоначально при поступлении больного на приём к врачу и обнаружении у него заболевания, которое требует оперативного лечения, врач выписывает документ о болезни на 15 дней. Если есть необходимость, то врач назначает больному операцию и послеоперационное пребывание в стационаре для его реабилитации.
После восстановления сил, для самостоятельного обслуживания, реабилитируемого выписывают по месту прописки, то есть далее он должен вновь обратиться в свою поликлинику для получения полного курса медикаментозного лечения.
На дату поступления в стационар на операцию врач-хирург открывает новый больничный лист, а закрывает лишь во время выписки из стационара. Это регулируется ФЗ №255. Этот закон разрешает продлить послеоперационное лечение ещё на 10 дней.
В случае когда человеку понадобится дополнительное лечение и 10-и дней не хватило, чтобы восстановить силы после операции, то продолжительность листа продляет врачебная комиссия (ВК).
При наблюдении положительной динамики выздоровления пациента, специалисты ВК могут продлить период по больничному до 10 мес., а в случае если больному пришлось лечиться после сложной операции, то до 1 года.
Особенностью послеоперационного лечения является посещение лечебницы один раз в две недели, где была сделана операция, чтобы врач-хирург подтвердил необходимость в продлении листка нетрудоспособности.
Если пациента направляют на реабилитацию в профилакторий или санаторий, то этот факт предполагает продление медицинского документа ещё на 24 дня, включая день проезда до места.
Если по мере нахождения на бюллетене у человека не происходит никаких сдвигов со здоровьем в положительную сторону, то он должен пройти МСЭ – медико-социальную экспертизу.
Это консилиум врачей, которые, изучив состояние пациента, выдвигают решение о дальнейшем продлении периода лечения или присвоении ему степени и группы инвалидности. На МСЭ пациента отправляют по истечении 4 мес. со дня наступления болезни.
В медицинской практике все виды хирургических вмешательств подразделяются на две группы:
Лёгкие операции – это те, после которых больной пациент самостоятельно встаёт на следующие сутки и может быть выписан со стационара на 3-и или 5-е сутки. В некоторых случаях больничный может быть выписан на 15 дней, а на 16-й день необходимо приступить к выполнению трудовых обязанностей.
Средней тяжести – это операции, после которых пребывание в стационаре может затянуться, а для восстановления необходимо до 30-и дней.
Тяжёлые операции – случаи, когда человеку после операции может потребоваться длительная помощь квалифицированного персонала для поднятия на ноги. При этом сроки болезни могут затянуться на несколько месяцев.
К таким операциям относятся:
- Открытые переломы, или переломы со смещением;
- Травмы черепной коробки человека с сотрясением мозга;
- Глубокие сильные раны или ссадины, полученные в результате работы на тяжёлом производстве;
- Аппендицит с перитонитом;
- Сердечные вмешательства;
- На позвоночнике.
Рассмотрим, сколько же требуется время для пребывания в стационаре после различных операций.
| Вид хирургического вмешательства | Длится около 30 дней, после чего продление больничного листа осуществляет МСЭ до полной реабилитации и выхода на рабочее места | |||
| Глазные |
| Легкие | Тяжелые |
| После некоторых хирургических вмешательств больные могут уже свободно или с небольшими ограничениями осуществлять трудовую деятельность уже через 3-5 дней после операции. В этом случае лист открывается в дату поступления в больницу, а закрывается в день выписки, и гражданин должен приступить к работе уже на следующий день. Если же врач считает, что больной нуждается в более длительном восстановлении, он может продлить лист нетрудоспособности до 15 суток | Здесь минимальный срок составит 10 дней для послеоперационного восстановления в стационаре, после чего больной выписывается на амбулаторное лечение. Если по состоянию здоровья он не может работать, врач из поликлиники открывает новый лист нетрудоспособности, а закрывает после полного выздоровления. Это может произойти и спустя 1 год. При наличии оснований терапевт или иной специалист выдает направление на прохождение медико-социальной экспертизы для присвоения группы инвалидности. После этого больной может выйти на работу, но работодатель обязан обеспечить условия труда в соответствии с программой реабилитации |
Стандартный срок пребывания в стационаре составляет 10 календарных дней, но по некоторым операциям он может быть продлен:
- Сложные операции на матке – от 20 до 45 суток. После операции запрещается сложная работа и поднятие предметов весом свыше 3 кг: это должен учитывать работодатель после выхода сотрудницы на работу;
- Операции на головном мозге. В такой ситуации больной после операции может находиться в реанимационном отделении под наблюдением врача до 8 суток, после чего его переводят в обычную палату. Максимальный срок лечения составляет 1,5 месяца, и он устанавливается врачом самостоятельно без прохождения пациентом медкомиссии. Если есть осложнения, период нетрудоспособности может быть продлен до полного излечения;
- Появление осложнений после операций по удалению аппендикса. Нетрудоспособность продлевается до 30 календарных дней, но для этого понадобится заключение от врача и заведующего отделением;
- Удаление паховой грыжи. Максимальный срок составит 45 дней;
- Стандартная операция при аппендиците – до 10 календарных дней;
- Удаление аппендицита с последующим назначением антибиотиков – до 30 суток;
- Хирургические вмешательства на сердце. Длительность больничного обычно составляет не более двух месяцев, но при наличии оснований врач может направить на МСЭ для присвоения группы инвалидности. После этого больной может выходить только на легкие условия труда;
- Операции на глазах. Листок нетрудоспособности открывается на срок дот 14 до 60 суток. Если гражданин нуждается в амбулаторном лечении, последующий лист оформляется на 10 дней;
- Операции при болезнях суставов. Максимальный срок листка составляет 30 дней, но при необходимости может быть продлен лечащим врачом;
- Удаление грыжи на позвоночнике – до 45 дней с возможностью продления до 10 суток для амбулаторного лечения и восстановления. Наиболее сложными считаются вмешательства в шейном отделе, т. к. эти позвонки находятся максимально близко к мозгу: здесь может быть дан максимальный срок;
- Вырезание желчного пузыря. Продолжительность лечения может составлять 30 календарных дней, но при необходимости комиссия продлевает срок.
Нередко бывает так, что больные нуждаются сразу в нескольких операциях. В таком случае по каждому случаю открываются и закрываются новые больничные, а весь период нетрудоспособности может быть непрерывным. Впоследствии листки предоставляются работодателю для оплаты.
Лист нетрудоспособности закрывается в день выписки больного из стационара или в дату посещения врача поликлиники при выздоровлении. Если отведенный для лечения срок истекает, но гражданин не вылечился полностью, назначается прохождение экспертизы, которая определяет потребность в продлении нетрудоспособности.
При установлении инвалидности больничный выдается до даты назначения соответствующей группы. Если она не дана, но есть проблемы со здоровьем, лист закрывается только после полного восстановления трудоспособности.
Процедура оформления и оплаты больничного выглядит следующим образом:
- Сотрудник заболевает, обращается в поликлинику и оповещает работодателя об открытии больничного. Его рекомендуется держать в курсе ситуации: например, если назначается операция, в 100% случаев период нетрудоспособности будет продлен, даже если он не прерывается и один лист закрывается в поликлинике, а второй впоследствии открывается уже в стационаре.
- После излечения работник предоставляет лист руководителю. Сделать это нужно не позднее полугода с момента закрытия, в противном случае пособие получить не удастся.
- Работодатель начисляет выплаты в течение 10 календарных дней с момента получения листка от сотрудника. Деньги должны быть перечислены в ближайшую зарплату.
По закону первые 3 дня болезни оплачиваются организацией, последующее время – ФСС. Изначально работнику выделяются средства из бюджета предприятия, а затем оно получает компенсацию от Фонда социального страхования за весь срок, превышающий трое суток с начала болезни.

Что касается взносов в ФСС и на ОМС, то они из пособия по болезни не удерживаются: их работодатель должен уплатить только из зарплаты. Размер удержаний составляет 2,9% и 5,1% соответственно.
- Определить размер компенсации нетрудоспособности. Он зависит от страхового стажа работника. Если тот проработал более 8 лет, компенсируется 100%, от 5 до 8 – 80% заработка, до 5 лет – 60% от средней заработной платы. При стаже до 6 месяцев расчет ведется из МРОТ, в остальных случаях – от среднемесячной заработной платы за последние 2 года.
- Рассчитать величину налогов и взносов. Они должны быть перечислены в ИФНС, ФСС и ФОМС не позднее дня, следующего за датой получения сотрудником выплат, но рассчитываются до их начисления бухгалтером.
- Передать документы в ФСС для возмещения.
Получить компенсацию по больничному листу после операции можно и уволившимся работникам, если болезнь наступила в течение 1 месяца после расторжения трудового договора. Выплаты производятся в полном объеме.
источник
Всем привет! На сколько я вижу, что действительно большое количество людей прошло через тоже самое, что и я. Лазерная коррекция зрения (в моем случает-СуперЛазик) дала мне шанс увидеть мир в ярких красках!
Сейчас расскажу как у меня все происходило.
Впервые о данной операции я узнала от троюродной сестры, которая сделала эту операцию, разузнав у нее многие моменты я тоже решилась на этот шаг.
Позвонила в клинику (г. Пенза) и записалась на диагностику, хочу сказать, что записали меня только через 2 месяца, так как у нас огромные очереди на все это. Настал тот самый день, мои глаза проверили и сказали, что у меня дистрофия сетчатки, есть повреждения так же и что нужно сначала сделать лазерное восстановление сетчатки. Я покорно сказала-«Согласна» и записалась уже на эту маленькую операцию, которая обошлась мне в 8000 руб. Скажу одно, эта операция оказалась для меня намного болезненнее, чем сама коррекция зрения, пришлось даже через знакомых брать больничный, потому что левый глаз болел невыносимо, через неделю боль ушла и еще через неделю я поехала на осмотр. Глаза проверили и сказали, что все прошло хорошо, что меня очень обрадовало.
И тут мне назначили день операции-это 15 мая 2014 г. Перед операцией сказали подготовить анализы, они мне обошлись в 4100 руб. в специализированной клинике. Анализы оказались хорошими.
За день до операции по коррекции зрения я приехала в клинику, меня еще раз проверили на аппаратах, посмотрели анализы и хирург сказал, что ждет меня завтра в хорошем расположении духа и очень просил внимательно его слушаться, так как результат операции напрямую зависит и от нас самих.
На следующий день я проснулась в ужасе, но очень хотела, что поскорее все это пройти!
Приехала в клинику уже около 12 часов, в коридоре уже сидели прооперированные люди)))
Страшно было само ожидание этого момента, но он настал.Сначала мне закапали в глаза капли, от которых я вообще ничего вокруг не видела, когда настало время- меня отвели в комнату, переодели в специальную одежду и отвели в операционную почти под конвоем)) Сказали стой у стены)) Вывели девушку после коррекции и положили меня на операционный стол, наклеили какую-то клеенку на лицо, чтобы был виден только один глаз, хирург одел расширитель, это было больно, так как мой глаз начал дергаться)) Потом начались закапывания в глаза, Лил что-то в него, протирал маленьким валиком, потом сказал смотреть на красную точку, начал гудеть лазер, а я только слышала слова ассистента. он вел отсчет. Со мной закончили достаточно быстро, потому что я безукоризненно слушала все, что мне велел хирург. Скажу одно-было не больно. Было неприятно больше после снятия расширителя. Я вышла, обулась подошла в маме и сидела смотрела вперед)) Все было мутно, как в тумане. Песка в глазах не ощущала никакого. Потом дождалась хирурга, мне закапали в глаза очень жгучие капли, сказали ограничения и рекомендации (спать только на спине, не умывать глаза, не тереть и капать капли), отправив домой. На следующий день, естественно, был осмотр. Врач сказал, что все отлично прошло и разрешил умываться))
Дома было самое интересное- Глаза просто не могли быть открытыми, они сами закрывались, я была не в силах их контролировать. Начала отходить анестезия и тут началась боль. Чтобы ее сгладить я выпила кеторол, мне разрешил врач, и легла спать. Проснулась уже когда стемнело немного и тут уже могла взглянуть на мир яркими красками, но только вдаль, вблизи полная размытость, на людей близко вообще смотреть не могла. Но вдаль уже был хороший результат, видела все на большом от себя расстоянии из окна)) Прописали капать кучу капель, но они помогли быстрее привести глаза в норму, первую неделю было не комфортно, боязнь света и полная размытость вблизи, но потом все прошло и единственное, что осталось из неприятного-это ощущение песка с утра, когда просыпаешься, но закапаешь Офтолик и все проходило.
Сейчас мое зрение улучшилось до 120% на оба глаза, мое первоначальное зрение было -2,75, с одной стороны это не так много, но транспорт могла различать только перед носом, ночью ничего не видела, а сейчас красота, все вижу и всем советую тоже пройти через это и чувствовать себя полноценно здоровым человеком, глаза на мир с улыбкой в глазах))
Операция не из дешевых, по моим подсчетам вышло так: 1500(диагностика)+ 4100(анализы для операции)+ 8 000(восстановление сетчатки)+ 44 000 сама операция по коррекции зрения=57 600руб.+ сегодня прописали 2 вида капель, витамины для глаз и укрепляющие сосуды таблетки, а это еще 2000. Итого=59 600 руб. Но несмотря на цены-это того стоило! Дали больничный на 2 недели.
Сегодня была в больнице, меня осмотрели, прописали витамины и лекарства, сняли все ограничения (красить ресницы я начала уже через 2 недели, хотя запрещали месяц, но я работаю в банке и ходить не накрашенной как-то там не очень)и я счастливая уехала домой! Глаза, конечно, еще побаливают, так как работаю целый день за компьютером в банке, но это все естественно, все таки операция, восстановление будет происходить постепенно в течение года.
1. Настроиться на этот шаг.
2. Слушать своего врача и хирурга.
3. Следовать всем ограничениям после операции.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Строго говоря, к хирургической коррекции зрения правильнее относить так называемую рефракционную хирургию. К ней относят те вмешательства, которые направлены на исправление ошибки рефракции, а не на устранение какого-либо заболевания.
В настоящее время большинство подобных процедур проводится с помощью лазерного излучения. Их объединяют в понятие «лазерная коррекция зрения».
Обычные же хирургические вмешательства выполняют в крупных офтальмологических клиниках. Они далеко не всегда связаны непосредственно с повышением остроты зрения, поэтому к коррекции зрения относятся лишь отчасти.
Данный метод коррекции зрения комбинирует хирургические методы лечения с оптической коррекцией зрения. Его смысл заключается во вживлении линзы, обеспечивающей коррекцию, внутрь глаза. Первым этапом является измерение имеющейся остроты зрения и определение ошибки рефракции у пациента. После этого специалист рассчитывает, какая именно линза необходима для полноценной коррекции. Заключительным этапом данной процедуры является сама операция, в ходе которой линзу помещают перед хрусталиком и фиксируют. В результате лучи света будут фокусироваться на сетчатке без использования очков или контактных линз, которые нужно постоянно надевать или снимать. К преимуществам можно отнести также сохранение собственного хрусталика. То есть пациент сохраняет и способность к аккомодации (высокой остроте зрения на различном расстоянии).
Показанием к имплантации интраокулярной факичной линзы являются:
- близорукость (миопия) высокой степени (возможна коррекция до -25 диоптрий);
- дальнозоркость (гиперметропия) высокой степени (возможна коррекция до +20 диоптрий);
- выраженный астигматизм;
- невозможность применения других методов коррекции по тем или иным причинам.
Во многих случаях линзу оснащают и другими необходимыми свойствами. Например, она может задерживать вредные ультрафиолетовые лучи или корректировать цветовое восприятие (если это обеспечивает лучшее зрение).
В настоящее время подобная операция проводится с использованием микрохирургической техники через разрезы немногим более 1 мм. Зачастую после вмешательства даже не накладывают швы. Сама операция чаще всего длится не более 15 – 20 минут, и госпитализация не требуется. Сложнее всего подобрать линзу с необходимыми характеристиками. Этим занимаются специально обученные специалисты, которые есть не во всех офтальмологических клиниках.
Хирургия в офтальмологии считается весьма безопасной по нескольким причинам. Во-первых, операции здесь проводятся на ограниченной анатомической зоне, и угрозы для жизни в любом случае нет. Во-вторых, техники, используемые в последнее время в микрохирургии глаза, практически не сопряжены с серьезным травматизмом тканей. Другими словами, надрезы, которые делают для хирургического доступа, настолько малы, что часто быстро заживают даже без наложения швов. Однако ряд осложнений и нежелательных последствий все же возможен. В основном они касаются функций глаза.
После хирургических вмешательств на глазном яблоке возможны следующие последствия и осложнения:
- Изменение формы роговицы. Форма роговицы играет огромную роль в нормальном преломлении световых лучей. В норме она имеет форму купола, закругленного равномерно во всех меридианах. Благодаря этому лучи фокусируются в виде точки в область наилучшего зрения на сетчатке (макула). После операций в процессе заживления (если затрагивали роговицу) на поверхности остаются неровности. В будущем они могут стать причиной астигматизма, который потребует дополнительную коррекцию.
- Синдром сухого глаза.Синдром сухого глаза может развиваться по разным причинам. Если во время операции были нарушены пути, по которым циркулирует жидкость, смачивающая глаз, это осложнение практически неизбежно. Иногда в процессе заживления даже очень маленьких надрезов после рубцевания эти пути могут перекрываться. При синдроме сухого глаза пациентам обычно назначают специальные капли, которые будут смачивать поверхность роговицы и обеспечивать ее нормальное питание. Синдром сухого глаза очень трудно прогнозировать. Он редко возникает непосредственно из-за ошибок, допущенных при проведении операции. Чаще всего речь идет об индивидуальных особенностях организма пациента, которые невозможно предусмотреть заранее.
- Инфекционные осложнения. В подавляющем большинстве случаев инфекционные осложнения являются следствием человеческого фактора. С одной стороны, они могут быть вызваны попаданием болезнетворных бактерий во время хирургического вмешательства. Тогда речь идет о грубой врачебной ошибке и несоблюдении правил проведения операции. В настоящее время это происходит довольно редко, так как в микрохирургии глаза используют в основном одноразовые наборы инструментов. С другой стороны, такие осложнения могут развиться, если пациент не соблюдает предписания врача после операции. Например, тереть глаза ни в коем случае нельзя, так как с кожи рук в послеоперационные ранки легко попадает инфекция. В тяжелых случаях подобные осложнения могут привести к очень серьезным последствиям. Все зависит от того, какие именно микроорганизмы попали в глаз и где они развиваются. Без надлежащего лечения возможна полная потеря зрения (слепота). Если после операции (обычно через несколько дней) глаз сильно покраснел, появилась болезненность, слезотечение, светобоязнь или другие необычные симптомы, нужно срочно обратиться к специалисту.
- Сохранение ошибки рефракции. Иногда в ходе операции не удается полностью решить имевшуюся проблему. Тогда зрение пациента не улучшится, и после хирургического вмешательства ему потребуется дополнительная коррекция с помощью очков или контактных линз. Следует отметить, что такой результат не всегда означает, что операция не удалась. Некоторые хирургические вмешательства делают не для повышения остроты зрения, а для предотвращения ухудшения зрения в будущем.
Возможны и другие осложнения, но появляются они значительно реже. В любом случае при наличии каких-либо вопросов лучше всего обращаться к тому специалисту, который проводил операцию. Только он знает наверняка, какая именно техника была использована, и с чем могут быть связаны те или иные осложнения.
Любое хирургическое вмешательство на глаза призвано тем или иным способом улучшить зрение человека. Если операция прошла успешно, может быть два возможных исхода. Во-первых, острота зрения может повыситься (чаще всего) за счет устранения причины болезни. Во-вторых, зрение может остаться прежним. Это считается успехом, если целью операции была остановка прогрессирующего ухудшения зрения. То есть, в случае, когда повреждения необратимы, важно сохранить имеющуюся остроту зрения.
В некоторых случаях после хирургической коррекции зрение действительно может ухудшиться. Однако это является следствием не самой операции, а осложнениями, которые иногда возникают у пациентов. Врач никогда не может гарантировать на сто процентов, что осложнений не будет. Другими словами, любая операция сопряжена с определенным риском. Этот риск можно уменьшить, только обратившись к квалифицированным офтальмологам (записаться) в крупную офтальмологическую клинику.
В большинстве случаев лазерная коррекция зрения является не столько операцией, сколько стандартной медицинской процедурой, которая не требует серьезной подготовки и не предполагает длительный период восстановления. Другими словами, человек не ложится в больницу на лазерную коррекцию зрения, а лишь проходит несколько консультаций у специалистов. В связи с этим больничный, как таковой, не требуется. Зрение после процедуры может ненадолго снизиться (пока глаз полностью восстановится), но это не мешает выполнять какую-либо работу.
Больничный могут открыть тем пациентам, которым рабочий график не позволяет попасть на процедуру, либо при наличии сопутствующих проблем со зрением. В некоторых случаях они требуют более тщательного наблюдения, и пациента все же кладут в клинику. Это позволяет предупредить ряд осложнений. В каждом случае необходимость и возможность открытия больничного определяется индивидуально с лечащим врачом.
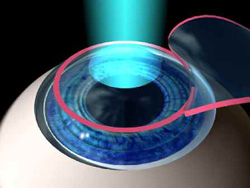
Лазерная коррекция зрения имеет следующие преимущества:
- позволяет эффективно исправлять ошибку рефракции при миопии, гиперметропии или астигматизме;
- избавляет пациента от необходимости пользоваться очками или контактными линзами;
- процедура является безболезненной и длится около получаса (включая предоперационную подготовку);
- риск каких-либо осложнений после процедуры минимален.
В принципе, для очень многих пациентов лазерная коррекция зрения действительно является наилучшим выходом. Процедуру проводят во многих государственных и частных клиниках. Занимаются лазерной коррекцией зрения специально обученные хирурги. Существует несколько техник воздействия на роговицу глаза, каждая из которых имеет свои преимущества и недостатки.
В данной технике выполнения лазерной коррекции зрения используется фемтосекундный лазер, обладающий рядом преимуществ перед эксимерным лазером. Высокая точность разрезов на роговице позволяет сократить количество этапов во время операции. Техника предусматривает формирование линзы в глубоких слоях без снятия лоскута (которое присутствует при коррекции LASIK) и с сохранением эпителия (поверхностного слоя). Таким образом, коррекция SMILE является наиболее удачной методикой. После нее риск каких-либо осложнений минимален, и сокращено время проведения самой процедуры.
Коррекция SMILE позволяет исправлять ошибки рефракции в следующих пределах:
- при дальнозоркости от -0,5 до -10 диоптрий;
- при миопическом астигматизме от -0,5 до -5 диоптрий;
- в определенных случаях (обсуждается с врачом) до -12,5 диоптрий.
Само воздействие лазера на глаз, необходимое для придания роговице новой формы, длится всего 20 – 60 секунд. Однако для подготовки пациента к процедуре обычно необходимо около 15 минут. В этот период в глаз закапывают специальные обезболивающие капли, а врач инструктирует больного. Послеоперационное наблюдение, необходимое после лазерной коррекции, длится 2 – 3 часа. За это время врач периодически осматривает пациента, чтобы убедиться, что заживление идет нормально. После этого пациент получает необходимые инструкции и рекомендации и может идти домой. Таким образом, в клинике в день операции больной находится всего 2 – 3 часа. В некоторых случаях это время может быть увеличено. Обычно это необходимо при наличии каких-либо относительных противопоказаний или хронических заболеваний. Врач перед проведением процедуры должен будет уделить больше внимания осмотру и подготовке пациента.
В следующие несколько дней после лазерной коррекции зрения больной должен будет посещать офтальмолога. Специалист будет наблюдать за постепенным восстановлением зрения и заживлением микроскопических надрезов, сделанных во время операции. Кроме того, тщательный контроль помогает вовремя заметить развитие различных осложнений.
В принципе, показанием к лазерной коррекции зрения является желание самого пациента достичь высокой остроты зрения. Это особенно важно для пациентов, которым по тем или иным причинам неудобно пользоваться очками или контактными линзами. При больших ошибках рефракции (более 10 диоптрий) лазерная коррекция может не полностью устранить проблему, но существенно улучшить ситуацию. Например, очки с такими сильными линзами носить будет некомфортно, так как они дают много побочных искажений. К ним тяжело адаптироваться. Уменьшив ошибку рефракции до 1 – 3 диоптрий (насколько позволяет толщина роговицы и техника выполнения процедуры), пациент может сделать свою жизнь значительно комфортнее. После процедуры очки и контактные линзы меньшей силы будут обеспечивать ему комфортное высокое зрение.
Лазерная коррекция зрения имеет также следующие противопоказания:
- Границы ошибки рефракции. Не все ошибки рефракции можно полностью устранить с помощью лазерной коррекции. Дело в том, что кривизну роговицы можно изменить лишь в определенных пределах. Однако подавляющему большинству пациентов эта процедура ощутимо поможет. Границы применения лазерной коррекции условны и могут незначительно колебаться. Общепринятыми стандартами являются миопия до -15 диоптрий, гиперметропия до +6 диоптрий, астигматизм до 6 диоптрий.
- Возрастные ограничения. Детям до 18 лет лазерную коррекцию зрения не рекомендуют, так как глаз у них находится в процессе роста и развития. Таким образом, ошибка рефракции может несколько меняться до этого возраста. Проводить коррекцию нет смысла, так как она будет временной. После 45 лет практически у всех людей начинает развиваться пресбиопия. В этом случае лазерная коррекция также не рекомендуется, так как зрение будет постепенно ухудшаться (особенно вблизи) каждые несколько лет.
- Некоторые заболевания глаз. Такие патологии как катаракта, глаукома и некоторые заболевания сетчатки расцениваются как противопоказания к лазерной коррекции. Они либо ставят под вопрос эффективность процедуры (нельзя гарантировать результат), либо могут начать прогрессировать после коррекции.
- Некоторые общие заболевания. Ряд системных заболеваний или инфекций также может стать препятствием к лазерной коррекции зрения. Это, например, сахарный диабет, туберкулез, некоторые злокачественные опухоли.
- Беременность и кормление. В период беременности и кормления грудью в организме женщины происходят серьезные гормональные перестройки. На их фоне предсказать последствия операции довольно сложно. Повышается риск некоторых осложнений. Специалисты рекомендуют таким пациенткам закончить период лактации (кормления грудью) и лишь после этого делать лазерную коррекцию зрения.
- Некоторые аутоиммунные заболевания. Многие аутоиммунные заболевания затрагивают соединительную ткань, которая присутствует в различных структурах глаза. Это может отразиться на процессе заживления даже очень мелких хирургических надрезов. Кроме того, роговица после операции со временем может деформироваться, и ошибка рефракции появится вновь. Пациентам с аутоиммунными заболеваниями следует обсудить целесообразность лазерной коррекции не только с офтальмологом, но и с лечащим врачом-ревматологом.
- Тонкая роговица. Во время лазерной коррекции происходит изменение кривизны роговицы за счет снятия определенного пласта ткани из ее центрального слоя. Если роговица слишком тонкая, снять такой пласт бывает просто невозможно. Предельной толщиной считается 440 – 450 мкм (0,44 – 0,45 мм).
- Перенесенные операции на глазном яблоке. Некоторые операции считаются противопоказанием к лазерной коррекции. Ее нельзя делать, например, пациентам, перенесшим операцию по поводу отслойки сетчатки.
В ряде случаев могут обнаружиться и другие противопоказания к проведению лазерной коррекции зрения. В любом случае перед процедурой пациент проходит тщательную консультацию со специалистом, во время которой ему дают подробные разъяснения относительно противопоказаний, ожидаемого эффекта и возможных рисков после данной процедуры.
Лазерная коррекция зрения является весьма безопасной и легкой для пациента процедурой, поэтому особенной подготовки к ней не требуется. Наиболее сложным этапом в подготовке является тщательное исследование зрения. Врач должен настроить компьютер должным образом, чтобы роговица приобрела необходимую форму.
Подготовка же непосредственно перед процедурой длится обычно всего 10 – 15 минут. Обязательным этапом является обезболивание глаза. Также пациенту могут назначить успокоительные препараты (если он сильно волнуется или боится). Более серьезная подготовка понадобится, только если у пациента имеются какие-либо сопутствующие заболевания.
Толщина роговицы глаза является очень важным параметром, который обязательно учитывают при лазерной коррекции зрения. В норме она равна в центре 0,52 – 0,6 мм, а в периферической части – 1 – 1,2 мм. Сама процедура заключается в изменении формы роговицы с помощью лазера. Добавить какое-либо вещество в роговицу, чтобы сделать ее толще, невозможно. Лазер срезает тончайшие пласты, «шлифует» или точечно выпаривает ткани. Вследствие этого после лазерной коррекции роговица всегда становится немного тоньше в центре или по периферии (в зависимости от того, как нужно изменить кривизну).
Истончать роговицу до бесконечности просто невозможно. Нижней границей нормы считают 0,44 – 0,45 мм. Если при такой тонкой роговице сделать лазерную коррекцию, это может вызвать серьезные осложнения. В частности, критически понизится прочность и упругость ткани. Из-за этого в истонченном месте роговица начнет выбухать (под действием внутриглазного давления), и пациент просто потеряет зрение. На такой риск идти, разумеется, нельзя, так как помимо лазерной коррекции существуют и другие, более безопасные способы улучшить зрение. Если толщина роговицы пациента составляет 440 – 450 мкм, пациенту вполне могут отказать в данной процедуре. Для измерения этого параметра на предварительном обследовании проводят специальное исследование — пахиметрию.
Сама лазерная коррекция зрения является относительно легкой для пациента процедурой, но особое внимание следует уделить периоду реабилитации. Он может быть различным (в зависимости от применяемой методики) и включает ряд важных рекомендаций, которые необходимо соблюдать.
Послеоперационный период можно разделить на несколько этапов:
- Первые 2 – 3 часа в клинике. Первые несколько часов после процедуры пациент проводит в клинике. Врач периодически осматривает его, чтобы выявить признаки каких-либо осложнений. В большинстве случаев за эти несколько часов острота зрения пациента становится почти максимальной (то есть уже можно ощутить эффект от процедуры).
- Несколько дней после операции. При некоторых видах коррекции (например, ЛАСИК) непосредственно после операции на глаз будет надета защитная мягкая линза. Ее снимает врач при осмотре пациента на 3 – 4 день после процедуры. Также в этот период пациент должен капать специальные капли с антибиотиком и обезболивающим эффектом. Это ускорит процесс заживления тканей и снизит риск осложнений.
- Месяц после операции. Считается, что примерно через месяц после операции зрение достигает максимальной остроты, предусмотренной во время процедуры. Оно уже не будет ухудшаться без объективных на то причин (болезни, инфекции, травмы глаз и др.). Пациенту рекомендуют показываться офтальмологу каждые несколько месяцев в течение первого года.
Также на протяжении всего послеоперационного периода нужно беречь прооперированный глаз. Следует уменьшить вероятность попадания инфекций (для этого ограничивают общение с больными гриппом или другими респираторными инфекциями). Также глаз нужно предохранять от травм, переохлаждения или длительного пребывания на солнце.
Лазерная коррекция зрения сама по себе не является ограничением к занятиям каким-либо видом спорта. Она направлена на изменение анатомической структуры роговицы и коррекцию преломления света глазом. Однако заболевания глаз, которые привели к ухудшению зрения, в ряде случаев могут являться поводом для ограничения физической нагрузки.
Наиболее часто такая ситуация возникает при осевой миопии, когда глаз пациента по тем или иным причинам растянут в переднезаднем направлении. В этом случае зрение ухудшается из-за того, что фокус располагается перед сетчаткой (сетчатка, прикрепленная к задней поверхности глаза, сдвинута назад). Лазерная коррекция помогает переместить фокус, и зрение улучшается. Однако сам глаз все равно остается растянутым. При сильной физической нагрузке может произойти отслоение сетчатки, что чревато необратимым ухудшением зрения и даже полной слепотой. Поэтому некоторым пациентам как до, так и после лазерной коррекции зрения противопоказаны физические нагрузки.

Коррекция зрения у детей требует индивидуального подхода по следующим причинам:
- Специфика заболеваний. Для детского возраста характерны определенные патологии, связанные с различными внутриутробными нарушениями развития и генетической предрасположенностью. Нередко можно встретить случаи выраженной врожденной ошибки рефракции, катаракты и других заболеваний. В детском возрасте тактика их лечения отличается.
- Риск амблиопии. При наличии у ребенка выраженной ошибки рефракции на одном глазу, существует высокий риск развития амблиопии. При этой патологии мозг как бы «выключает» глаз, который хуже видит, для получения более четкого изображения. Вылечить амблиопию очень тяжело, а после 7 – 10 лет – практически невозможно.
- Косоглазие. Многие патологии глаз в детстве могут привести к развитию косоглазия. Именно поэтому значительное количество пациентов у врача-строболога составляют дети.
- Рост и развитие глаза. В детском возрасте глаз еще не сформировался. Он находится в процессе роста и развития. Само глазное яблоко несколько увеличивается в размерах, а головной мозг учится воспринимать единую картинку от двух глаз (формируется бинокулярное зрение).
- Особенности работы с ребенком. Многие тесты и исследования по тем или иным причинам невозможно применять в коррекции зрения у детей. Кроме того, сам врач должен хорошо уметь находить общий язык с ребенком, чтобы получить максимально достоверную информацию по ходу консультации.
Все это объясняет необходимость выделения детской офтальмологии в обособленную ветвь.
Сама оптическая коррекция зрения у детей также имеет ряд особенностей. При многих заболеваниях рекомендовано давать не полную коррекцию, специально нагружая тот или иной глаз. Все это нужно учитывать при выписывании рецепта на очки или контактные линзы.
В целом, для эффективной коррекции зрения у детей профилактическое обследование у офтальмолога должно проводиться регулярно. Первая консультация обычно проводится непосредственно после рождения. После этого специалисту желательно показываться каждые полгода или год. В большинстве детских садов и школ организованы централизованные обследования с целью раннего выявления некоторых патологий глаза.
Межотраслевой научно-технический комплекс (МНТК) «Микрохирургия глаза» имени академика С. Н. Федорова является крупнейшей в России сетью клиник и институтов, которая специализируется на хирургической коррекции зрения. Данная клиника и ее филиалы в различных городах оказывает помощь при глазных заболеваниях и нарушениях зрения любой сложности. Офтальмологические кабинеты и оптики в рамках «Микрохирургии глаза» также занимаются оптометрией.
источник
- http://zrenie100.com/stati-o-zdorove/10-osnovnyx-voprosov-po-lazernoj-korrekcii-zreniya.html
- http://kakzarabativat.ru/pravovaya-podderzhka/bolnichnyj-list-posle-operacii/
- http://ozrenieglaz.ru/bolezni/katarakta/reabilitaciya-posle-operacii
- http://lawinfo24.ru/trudovoe-pravo/bolnichnyj/bolnichnyj-list-posle-operacii
- http://irecommend.ru/content/segodnya-proshel-mesyats-posle-operatsii
- http://www.tiensmed.ru/news/korrekt-zrenie3.html