Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При прогрессировании сахарного диабета могут появиться осложнения. Диабетическая катаракта является серьезной проблемой, ведь она провоцирует серьезное ухудшение зрения. При постоянной гипергликемии проблема может возникнуть в относительно раннем возрасте.
Офтальмологи могут диагностировать метаболическую или сенильную катаракту. Под метаболическим типом заболевания подразумевают диабетическое поражение глаз, при котором мутнеет хрусталик. Болезнь провоцируется нарушением обменных процессов внутри структуры глаза.
Сенильной катарактой называют старческие изменения: с возрастом сосуды склерозируются и появляются расстройства микроциркуляции в глазах. Этот вид патологии встречается как у диабетиков, так и у пациентов без нарушений углеводного обмена.
Внутри глазного яблока находится хрусталик. Это стекловидное тело, через которое проходит свет. Благодаря нему лучи попадают на сетчатку глаза и формируют изображение.
При высоком уровне сахара с кровью в глаза поступает лишняя глюкоза, она перерабатывается во фруктозу и усваивается клеточными структурами. Этот процесс сопровождается выработкой промежуточного продукта метаболизма углеводов – сорбита. Данное вещество провоцирует рост внутриклеточного давления и приводит к нарушениям обменных процессов и микроциркуляции. Из-за этого развивается помутнение хрусталика.
Основные причины катаракты:
- увеличение хрупкости сосудов, развитие проблем с кровообращением в глазах;
- нехватка инсулина;
- чрезмерное содержание в крови глюкозы, излишки которой накапливаются в хрусталике.
При инсулинозависимом диабете катаракта развивается значительно быстрее.
Развитие катаракты проходит постепенно.
- На первой стадии зрение не меняется, никаких симптомов начавшихся изменений в глазах нет. Выявить патологию можно лишь при проведении комплексного офтальмологического обследования.
- Второй стадией является незрелая катаракта. Она характеризуется появлением проблем со зрением. Патологический процесс затрагивает центральный участок хрусталика, который отвечает за процесс прохождения лучей света.
- Третья стадия характеризуется полным помутнением прозрачного тела. Хрусталик становится серо-молочного цвета, зрение практически полностью блокируется. Остается базовое цветоощущение, а острота зрения падает до 0,1-0,2.
- На четвертой стадии данное осложнение диабета приводит к слепоте: волокна натуральной линзы распадаются.
Определить степень поражения можно, основываясь на жалобах пациента и данных осмотра.
Диабетики с 1 и 2 типом заболевания должны знать симптомы катаракты при сахарном диабете. На начальных стадиях пациент может заметить:
- появление пелены на глазах (чаще с данным признаком сталкиваются инсулинозависимые диабетики);
- изменение цветовосприятия: цвета становятся более тусклыми;
- появление искр в глазах;
- двоение изображений;
- появление проблем при работе с маленькими деталями.
Так начинает проявляться катаракта. На более поздних стадиях появляются иные симптомы:
- падение остроты зрения;
- внешние изменения хрусталика (цвет меняется на молочно-серый);
- отсутствие возможности различать изображения и предметы.
Любая зрительная нагрузка при катаракте становится непосильной: пациенту трудно читать, воспринимать информацию с экранов. Люди приходят к офтальмологам с жалобами на помутнение изображения, его затемнение, появление хлопьеобразных пятен.
Наиболее точным методом выявления диабетической катаракты является осмотр офтальмолога и проведение биомикроскопии. Но существует также метод домашней диагностики болезни.
Для выявления помутнений хрусталика нужно взять чистый лист непрозрачной бумаги и сделать в нем 2 прокола иглой. Расстояние между ними – около 2 мм. Через данные отверстия следует посмотреть на равномерно освещенную поверхность каждым глазом. Если проблем нет, то проколы сольются и изображение будет чистым. При наличии пятен есть повод заподозрить, что хрусталик начал мутнеть.
Этот метод не дает точной гарантии, но его можно использовать для самодиагностики между плановыми осмотрами у офтальмолога.
Диабетики должны знать, что делать для предотвращения катаракты. Ведь последствия данного заболевания ужасны: человек может ослепнуть.
Главной профилактической мерой является регулярное посещение офтальмолога. К врачу необходимо ходить дважды в год. Врач проверит остроту зрения, оценит состояние глазного дна и хрусталика.
На начальных стадиях лечение диабетической катаракты дает неплохие результаты. Пациента направляют в специализированный диабетический медицинский центр или офтальмологическую клинику, специализирующуюся на микрохирургических операциях глаз.
Диабетикам, которые не соглашаются на проведение хирургического вмешательства, могут рекомендовать иной вид терапии. Пациентам назначат капли, которые могут защитить глаза от влияния глюкозы. Назначают «Каталин», «Квинакс», «Катахром». В профилактических целях рекомендуют капать их трижды в день на протяжении месяца.
После завершения курса требуется повторный осмотр у офтальмолога. Как правило, через месяц перерыва врачи рекомендуют еще закапывать глаза на протяжении месяца. Но для некоторых даже пожизненное использование лекарств лучше, чем операция.
Но следует понимать, что капли не избавят от катаракты. Они просто замедляют развитие заболевания. Со временем большинство сталкивается с тем, что хирургическая операция все же необходима.
При диагностировании диабетической катаракты наблюдать пациента должен офтальмолог и эндокринолог. Важно компенсировать диабет и стабилизировать состояние пациента. Для этих целей необходимо:
- нормализовать процесс обмена веществ;
- подобрать правильную диету;
- минимизировать содержание глюкозы в крови с помощью назначения адекватной инсулинотерапии или подбора сахаропонижающих препаратов;
- добавить посильную физическую нагрузку.
Это позволит добиться более эффективной компенсации диабета. При улучшении состояния можно приступать непосредственно к лечению осложнений. Операцию рекомендуют делать на ранних стадиях патологии, до начала прогрессирования воспалительных заболеваний глаз.
Услышав о катаракте, пациенты с нарушениями углеводного обмена начинают переживать, можно ли делать операцию на глаза при сахарном диабете. Оперативное лечение является единственным эффективным методом избавления от катаракты. Но операцию врач назначит лишь при соблюдении ряда условий:
- содержание глюкозы находится в норме, удалось достигнуть компенсации диабета;
- потеря зрения не превышает 50%;
- у пациента нет хронических заболеваний, которые помешают послеопреационной реабилитации больных.
Многие советуют не затягивать с операцией, ведь при прогрессировании заболевания состояние может резко ухудшиться. У диабетиков начинается ретинопатия, приводящая к полной слепоте. А при наличии противопоказаний врач откажется делать операцию.
Не будут менять хрусталик при:
- некомпенсированном диабете;
- последних стадиях заболевания, когда зрение полностью утеряно;
- нарушениях кровообращения в глазу и образовании рубцов на сетчатке;
- появлении сосудов на радужке глаза;
- воспалительных глазных заболеваниях.
Если состояние позволяет, то выбирают вид факоэмульсификации:
Проводится операция следующим образом.
- В хрусталике делают 2 прокола и через них дробят катаракту лазером или ультразвуком.
- С помощью специального оборудования отсасывают оставшиеся части хрусталика.
- Через проколы в глаз вводят искусственный хрусталик.
При использовании данных методов удаления и замены биологической линзы глаза ни сосуды, ни ткани не травмируются, наложение швов не требуется. Операция проводится амбулаторно, стационарное наблюдение не требуется. Благодаря этому восстановление проходит быстро. Зрение возвращается за 1-2 дня.
При диагностировании диабетической катаракты лучше сразу соглашаться на операцию. На начальных стадиях врач может рекомендовать использовать капли, но они не лечат заболевание, а временно приостанавливают его прогрессирование.
источник

Насколько безопасно совмещать лазерную коррекцию и сахарный диабет? Ведь данное заболевание относится к нарушениям эндокринной системы, характеризующееся расстройством всех обменных процессов в организме с поражением кровеносных сосудов и повышением уровня глюкозы в крови. Такие процессы снижают защитные функции организма, что может повлиять на скорость регенерационных процессов после использования лазерного излучения.
С другой стороны, при сахарном диабете повышается вероятность развития слепоты у людей средней и пожилой возрастной категории. При лазерном лечении у пациентов с сахарным диабетом следует учитывать наличие показаний и противопоказаний, а также тяжесть основного заболевания.
Основными показаниями к применению лазерного лечения являются заболевания, влияющие на качество зрительной функции:
- миопия (близорукость) – в данном случае происходит изменение шарообразной формы глаза, он несколько вытягивается и удлиняется; в результате человек видит окружающие предметы в размытом виде; для коррекции данного заболевания используются различные методы – лазерная коррекция, ношение линз и очков;
- гиперметропия (дальнозоркость) – причиной такой патологии является уменьшение размера глазного яблока, у людей пожилого возраста дальнозоркость развивается в результате снижения способности хрусталика изменять кривизну; симптомы проявляются в виде нечеткости зрения, иногда не только на близком расстоянии, но и при взгляде в даль, а также головными болями; для устранения клинических признаков наиболее эффективным методом считается лазерная коррекция;
- астигматизм – возникает при изменениях формы хрусталика, роговицы или глазного яблока; характеризуется утратой способности к четкому зрению, человек все видит в размыто; в большинстве случаев проявляются симптомы в виде головных болей, болезненностью в глазах, быстрой усталостью глаз при чтении книги либо при работе за компьютером;
- помимо данных трех заболеваний один из методов лазерной коррекции применяется для лечения диабетической ретинопатии – одно из наиболее тяжелых последствий сахарного диабета, характеризующееся поражением сосудов сетчатой оболочки органа зрения, которое без своевременного лечения приводит к полной слепоте. Лазерная коагуляция подавляет процессы роста новых сосудистых новообразований, которые представляют основную угрозу возникновения различных изменений в органе.
Не проводится лазерная коррекция у детей в возрасте до 18 лет, так как в этот период у детей происходит формирование глазного яблока и любое хирургическое вмешательство является бесполезным.
Среди заболеваний и патологических состояний противопоказаниями являются:
- повышение внутриглазного давления с последующим возникновением различных дефектов;
- катаракта (помутнение хрусталика);
- отслоение сетчатки глаза;
- период беременности и грудного вскармливания;
- кератоконус (истончение роговицы и изменение ее формы);
- сухой кератоконъюнктивит (сухость глаз);
- воспалительные процессы;
- опухолевые новообразования;
- психические расстройства;
- сахарный диабет (является относительным противопоказанием).
Перед проведением лечения пациенту назначается комплексное обследование, включающее сдачу лабораторных анализов и инструментальные методы диагностики органа зрения. За 7-10 дней до проведения процедуры необходимо исключить ношение контактных линз, за три дня до операции не рекомендуется употребление спиртных напитков.
Непосредственно перед процедурой пациенту закапывают глазные капли с обезболивающим эффектом и обрабатывают кожу вокруг глаз антисептиком. В глаза вводят специальный инструмент – расширитель, который препятствует морганию и проводится процедура.
Существует несколько методов лазерного лечения, наиболее популярными являются:
- Фоторефракционная кератэктомия (ФРК) – суть методики заключается в воздействии лазерного излучения на поверхность роговицы и удалении защитного слоя эпителия. Со временем происходит восстановление нового слоя. Длительность процедуры занимает от 2 до 5 минут. После окончания процедуры в глаза закапывают антибактериальное и противовоспалительное средство, поверх накладывают повязку.
- Лазерный кератомилёз (LASIK) – вовремя процедуры специализированный аппарат воздействуя на глаз выкраивает поверхностный слой роговицы, благодаря чему появляется возможность испарить более глубокие слоя роговицы и изменить кривизну ее тканей. После проведения процедуры поверхностный слой роговицы укладывается на прежнее место, при этом наложение швов не требуется, так как коллагеновая структура роговицы способствует быстрой регенерации. По окончанию операции одевают контактную линзу, которая будет защищать глаз от повреждений в восстановительном периоде. Спустя 2-3 дня линзу снимают.
Лазерная коррекция зрения улучшает качество и остроту зрительной функции. Однако в пожилом возрасте даже после операции процессы старения могут привести к новым проблемам со зрением. В данном случае может понадобиться повторное лазерное лечение.
Сахарный диабет входит к относительным противопоказаниям к применению лазерной операции. Связано это со снижением иммунной системой и нарушением обмена веществ, что в результате снижает скорость восстановительных процессов в организме. Прежде, чем решиться на данное лечение необходимо проконсультироваться с лечащим врачом, который в зависимости от состояния пациента, типа и тяжести сахарного диабета сможет рекомендовать, какое лечение наиболее безопасно и эффективно в конкретном случае.
После проведения лазерной коррекции зрения при сахарном диабете пациент должен наблюдаться у лечащего врача до полного восстановления зрительной функции.
источник
Наличие у пациента сахарного диабета усложняет течение послеоперационного периода, но не является противопоказанием к проведению хирургического лечения. Основной критерий отбора пациентов – степень компенсации болезни. О том, какие можно и нельзя выполнять операции при сахарном диабете, читайте в нашей статье.
В целом, хирургическое вмешательство при диабете может быть проведено. Но перед назначением операции необходимо полное обследование, максимально возможная нормализация показателей обмена и кровообращения.
Особенности течения сахарного диабета приводят к частому появлению у пациентов гнойных процессов – фурункулов, карбункулов, абсцессов мягких тканей. Это связано с низким уровнем работы иммунной системы, недостаточным питанием тканей, поражением сосудов.
Особенностью лечения таких заболеваний является необходимость операции в условиях хирургического отделения. Даже минимальные вмешательства при диабете (вскрытие гнойника, панариция, удивление вросшего ногтя) могут привести к распространению инфекции, формированию язвы с длительным заживлением.
Диабетикам показана антибиотикотерапия препаратами широкого спектра действия с обязательным подтверждением излечимости при помощи посевов из раны и анализов крови.
А здесь подробнее о катаракте при диабете.
Снижение остроты зрения, вызванное помутнением хрусталика, нередко встречается у больных диабетом. Им показана операция для его ультразвукового разрушения (факоэмульсификация) с заменой на линзу. Хирургическое лечение назначают как можно в более ранние сроки, так как катаракта у диабетиков быстро прогрессирует.
Из-за изменения сосудов глазного дна может произойти очаговое кровоизлияние в сетчатую оболочку, интенсивное развитие новых слабых артерий. Они снижают прозрачность оптических сред. В тяжелых случаях при осложненной ретинопатии происходит отслоение сетчатки. В таких случаях нужна операция витрэктомии (удаление стекловидного тела). Она предусматривает прижигание кровоточащих сосудов, фиксацию сетчатой оболочки, извлечение крови.
Наиболее тяжелым осложнением диабета, при котором требуется операция, является поражение нижних конечностей. В запущенных случаях нарушение кровообращения приводит к гангрене, необходимости ампутации. Если процесс не удается остановить, то проводится высокое отсечение на уровне бедра. Для того чтобы максимально сохранить ногу и создать условия для успешного протезирования, назначаются реконструктивные оперативные вмешательства:
- удаление атеросклеротической бляшки (эндартерэктомия);
- ангиопластика (введение расширяющегося баллончика и установка стента);
- создание обходного пути кровотока при помощи пересадки вены (шунтирование);
- комбинированные способы.
Потребность в ангиопластике и шунтировании бывает и при острых нарушениях кровообращения в миокарде, головном мозге. Хотя необходимость в реваскуляризации (восстановлении притока крови) достаточно высокая, эти операции на практике назначаются редко. Их отдаленные результаты у диабетиков значительно хуже из-за повышенной склонности к тромбообразованию, распространенного поражения артерий и более мелких сосудов, длительного периода восстановления.
Если выбран метод хирургического лечения сосудов, то важно добиться устойчивой компенсации диабета. После операции назначается антитромботические медикаменты (Аспирин, Варфарин, Плавикс). Обязательно нужна диета с резким ограничением животных жиров и сахара, препараты для снижения холестерина (Крестор, Аторис, Эзетрол). Больным важно нормализовать вес тела, отказаться от курения и алкоголя, ежедневно заниматься лечебной физкультурой.
Замена тазобедренного сустава показана при тяжелом течении артроза, последствиях перелома шейки бедренной кости. Ее назначают при невозможности снять боль и улучшить подвижность медикаментозными методами и физиотерапией. Для этой операции необходим глубокий и достаточно обширный разрез.
У диабетиков даже поверхностные раны заживают долго, функции составов восстанавливаются не в полном объеме. При ортопедической коррекции нередко возникает нагноение, реакция отторжения, непрочная фиксация протеза, вывихи. Требуется назначение массивной антибактериальной терапии и жесткий контроль уровня сахара в крови.
Замена тазобедренного сустава
Помимо вероятности общих осложнений – кровотечения, несостоятельности швов и расхождения краев ран, воспаления тканей в зоне операции, для больных сахарным диабетом характерны:
- острая коронарная или сердечная недостаточность (инфаркт, отек легких, кардиогенный шок);
- тяжелая форма нарушения ритма;
- почечная недостаточность;
- резкое падение уровня сахара крови – гипогликемическая кома.
Они вызваны реакцией на наркоз, потерю крови. Могут возникать как в ходе самой операции, так и в первые дни после ее окончания.
В раннем послеоперационном периоде бывают:
- пневмония;
- нагноение раны с распространением микробов по кровеносному руслу;
- заражение крови (сепсис);
- мочевые инфекции.
Причиной частого развития осложнений является изменение сосудистой сети у диабетиков (макро- и микроангиопатия), снижение функционального резерва (запаса прочности) у сердца, легких, печени и почек.
При длительном постельном режиме на фоне низкой скорости кровотока в ногах и повышенного образования сгустков крови появляется тромбоз глубоких вен. При продвижении тромба по сосудистому руслу возникает закупорка ветвей легочной артерии. Тромбоэмболия сосудов легких является заболеванием, угрожающим жизни.
Нарушение кровотока при микроангиопатии
Диабетическая автономная нейропатия (поражение нервных волокон органов) приводит к ослаблению мышц мочевого пузыря и кишечника. Это может угрожать остановкой выделения мочи, кишечной непроходимостью.
Для того, чтобы снизить вероятность осложнений в послеоперационном периоде и резкого ухудшения состояния пациента, необходим подготовительный этап. Он включает нормализацию уровня сахара, улучшение работы сердца, почек, нервной системы.
Рекомендуется питание со строгим ограничением простых углеводов (сахар, мучные изделия, сладкие фрукты), жирной, калорийной пищи и продуктов с холестерином (мясо, субпродукты, полуфабрикаты). Запрещен алкоголь. Требуется достичь показателей сахара крови, близких к норме. При тяжелом течении болезни достаточно, чтобы выделение его с мочой не превышало 5% от суммарной дозы углеводов, принятых за день.
При диабете 2 типа в дополнение к таблеткам может быть добавлен инсулин. Если планируется обширное вмешательство, то за 3 дня всех пациентов переводят на частое дробное введение инсулина до 4-5 раз в сутки. Целевые показатели – 4,4-6 ммоль/л глюкозы в крови.
Требуется лечение сопутствующей ишемической болезни (стенокардии), аритмии, приведение артериального давления к 130/80 мм рт. ст. Для нормализации кровообращения в миокарде назначают Курантил, Предуктал, Рибоксин, Милдронат. При высоком давлении показан Эгилок, Престариум.
Для защиты почечной ткани при диабете используют ингибиторы ангиотензинпревращающего фермента (Капотен, Хартил). С их помощью добиваются устойчивого поддержания нормального давления крови внутри клубочков почек, уменьшения потерь белка. Они показаны при нефропатии даже при отсутствии гипертонии. Для снижения проницаемости почечных капилляров применяется Вессел-Дуэ Ф. В диете ограничивается соль до 5 г в сутки.
Для улучшения работы нервной системы применяется тиоктовая кислота (Тиогамма, Эспа-липон). Эти препараты предотвращают:
- нарушение тонуса сосудов, обморочные состояния при смене положения тела;
- резкие колебания артериального давления;
- снижение сократимости миокарда;
- атонию (мышечную слабость) мочевого пузыря, кишечника, скелетной мускулатуры.
Если больному назначается общий наркоз, то за 10-15 минут до него вводится половинная доза утреннего инсулина, а через 30 минут – 20 мл 20% глюкозы внутривенно. Во время и после операции больной находится под капельницей с 5% глюкозы. Каждые 2 часа определяется глюкоза крови, инъекции гормона проводят в соответствии с ее показателями.
После того, как становится возможным самостоятельное питание, переходят на подкожное введение гормона. Для определения доз подсчитывают количество углеводов в пище. Обычно инъекции препарата короткого действия назначают 2-3 раза в первые два дня.
На 3-5 день при условии удовлетворительного состояния и стандартного рациона возможно вернуться к привычной схеме. Для инсулинотерапии используют сочетание длинного и короткого препарата. При диабете 2 типа принимать таблетки для снижения уровня сахара можно ориентировочно через месяц. Критерием отмены уколов является полное заживление раны, отсутствие нагноения, нормализация уровня сахара.
При проведении общего обезболивания опасаются снижения содержания глюкозы и резкого падения давления. Поэтому непосредственно перед операцией возможно умеренное повышение показателей. Не рекомендуется использование эфира и Фторотана, а минимальным отрицательным действием на углеводный обмен обладает Дроперидол, Оксибутират натрия, Морфин.
Чаще всего применяется внутривенный наркоз в сочетании с местными обезболивающими. Последняя группа препаратов может быть дополнена нейролептиками при небольших операциях.
Хирургическое лечение органов малого таза (например, в гинекологии) проводят при введении анестетика в спинномозговую жидкость (спинальная, эпидуральная анестезия).
При сахарном диабете заживление ран представляет собой одну из самых серьезных проблем. Иногда процесс растягивается на 1-2 месяца. Длительное восстановление целостности тканей чаще бывает при наличии дополнительных факторов риска:
- пожилые пациенты;
- недостаточное соблюдение диеты и рекомендаций по лечению диабета до операции;
- снижение кровотока в сосудах (ангиопатия);
- ожирение;
- низкий иммунитет;
- экстренная операция (без подготовки);
- раннее уменьшение дозы инсулина или его отмена.
Раны не только долго затягиваются, но и могут нагнаиваться с образованием абсцесса (гнойника) или флегмоны (обширное уплотнение), возможны кровотечения, расхождения швов и разрушение окружающих тканей (некроз), трофические язвы.
Для стимуляции заживления назначают:
- интенсифицированную инсулинотерапию;
- введение белковых смесей в капельнице, Актовегина;
- стимуляторы микроциркуляции – Трентал, Дицинон;
- очищение раны ферментами – Трипсин, Химотрипсин;
- более позднее снятие швов – на 12-14 день;
- антибиотики широкого спектра действия.
Первые дни после полостной операции питание проводится путем введения особых диабетических питательных смесей – Диазон, Нутрикомп Диабет. Затем рекомендуется полужидкая и протертая пища:
- овощной суп;
- каши;
- овощное, мясное, рыбное пюре или суфле;
- нежирный кефир, творог нежной консистенции;
- мусс из печеных яблок;
- паровой омлет;
- настой шиповника;
- сок без сахара;
- кисель со стевией.
К ним может быть добавлено не более 50-100 г сухариков, чайная ложка сливочного масла. Перед введением инсулина нужно точно определить количество углеводов по хлебным единицам и сахар в крови. Это поможет рассчитать необходимую дозу гормона.
А здесь подробнее о лечении диабетической стопы.
Медикаментозная терапия (помимо инсулина) включает обезболивающие (Кетанов, Трамадол, Налбуфин), антибиотики, растворы для коррекции уровня микроэлементов, сосудистые средства. Для улучшения очищения организма назначают плазмаферез, гемосорбцию, ультрафиолетовое или лазерное облучение крови.
Операции при сахарном диабете проводятся при условии компенсации его показателей. В плановом порядке пациентов часто оперируют при специфических осложнениях диабета – катаракте, ретинопатии, сосудистых заболеваниях.
Направлению на хирургическое лечение предшествует подготовка. Из-за нарушений обмена и кровообращения у диабетиков нередко бывают осложнения послеоперационного периода. Одно из них – плохое заживление ран. Для предупреждения и лечения назначается интенсифицированная инсулинотерапия, диета, антибиотики и другие медикаменты при показаниях.
Смотрите на видео о косметологических процедурах при сахарном диабете:
Если развилась диабетическая стопа, лечение следует начинать как можно раньше. На начальной стадии используют мази, народную медицину и лазер для улучшения кровообращения, состояния сосудов. Для язв подходит хирургическое лечение и некоторые современные препараты.
Если одновременно у больного холецистит и диабет, то ему придется пересмотреть питание, если первое заболевание только развилось. Причины его появления кроются в повышенном инсулине, алкоголизме и прочих. Если развился острый калькулезный холецистит на фоне сахарного диабета, может потребоваться операция.
Возникнуть подозрение на диабет может при наличии сопутствующих симптомов — жажды, обильного выделения мочи. Подозрение на сахарный диабет у ребенка может возникнуть только при коме. Общие обследования и анализы крови помогут решить, что делать. Но в любом случае потребуется диета.
Из-за влияния глюкозы на хрусталик глаза, а также поражения мелких кровеносных сосудов нередко развивается катаракта при диабете. В этом случае возможно проведение операции или применение препаратов для торможения процесса. Наиболее оптимальным решением при 1 и 2 типе диабета является факоэмульсификация.
Если установлен диабет первого типа, лечение будет заключаться в введении инсулина разного срока действия. Однако сегодня есть новое направление в лечении сахарного диабета — усовершенствованные помпы, пластыри, спреи и прочие.
источник
Лазерная коррекция — метод, который помогает восстановить зрение при аномалиях рефракции. Он существенно улучшает качество жизни человека, ведь помогает вернуть возможность видеть ясно и отказаться от ношения оптики. Но существуют ограничения на проведение этой операции. Например, людям с сахарным диабетом запрещено проходить процедуру.
Дальнозоркость и близорукость — это нарушения зрения, которые беспокоят многих людей. Они возникают из-за сбоя в работе оптической системы глаза. При близорукости фокус находится перед сетчатой оболочкой. Люди с такой аномалией плохо различают предметы, расположенные вдали. У пациентов, страдающих дальнозоркостью, наблюдаются сложности с распознаванием вещей, находящихся на близком расстоянии. Причина этого в том, что фокус в данном случае находится за сетчатой оболочкой. Исправить это помогает лазерная коррекция.
В ходе процедуры врачи частично изменяют форму роговицы для того, чтобы изображения фокусировались исключительно в центре сетчатки. В результате человек начинает видеть четко и ясно. Лазерная коррекция зрения — далеко не новая разработка в офтальмологии. Метод впервые появился в 80-х годах. Он был усовершенствован, поэтому сложно сравнивать первые операции с теми, что выполняют сегодня. Процедура проводится с помощью микрокератома. Это прибор, который отгибает слой роговицы. Его толщина составляет в 130-150 микрон. Далее лазером специалист изменяет форму роговицы, испаряя ее часть. После отогнутый слой возвращается на место. Эпителий по его краю закрепляется уже через несколько часов после операции. Через несколько дней полностью восстанавливается острота зрения. Благодаря высокой эффективности метод получил широкое распространение во всем мире.
Процедура показала свою эффективность при:
- Астигматизме (до -5 диоптрий);
- Близорукости (от -1 до -15 диоптрий);
- Дальнозоркости (до +3 диоптрий).
Иногда операцию проводят и в более сложных случаях. Однако решение по этому вопросу выносит врач после диагностического обследования пациента. Операция помогает быстро улучшить остроту зрения, избавить человека от необходимости постоянно носить очки и контактные линзы. Каждый год проводят более 3 миллионов операций по лазерной коррекции зрения во всех уголках нашей планеты. К несомненным достоинствам методики относят:
Высокую эффективность. После процедуры пациент сразу замечает, что четкость зрения повысилась;
Стабильный результат. При условии отсутствия других глазных заболеваний зрение многие годы остается неизменным;
Отсутствие реабилитации. После операции человеку не требуется брать больничный или отпуск. Процедура никак не повлияет на привычный ритм жизни.
Людей, которым рекомендована лазерная коррекция зрения, нередко одолевают сомнения. И все они связаны с распространенными заблуждениями об операции. Существует множество мифов о лазерной коррекции. Самыми распространенными считаются следующие:
- Физические нагрузки после коррекции могут вызвать слепоту;
- Процедура болезненная и длительная;
- После процедуры нужно ограничить зрительные нагрузки.
Никакой связи с реальностью эти ложные утверждения не имеют. Во время операции человек не ощущает серьезного дискомфорта, так как глаза предварительно обезболивают с помощью специальных капель. Незначительные неприятные ощущения исчезают уже через несколько дней после процедуры, а длится лазерная коррекция не более 20 минут. При этом период воздействия лазера не превышает 4 минут. Сразу после нее пациент может возвращаться к привычному ритму жизни.
Но, как и любое другое хирургическое вмешательство, процедуру можно назначать далеко не всем пациентам с нарушением зрения. Как правило, не проводят лазерную коррекцию людям:
- Младше 18 лет;
- Старше 55 лет;
- В период беременности и кормления грудью;
- Со СПИДом или ВИЧ;
- С онкологическими заболеваниями;
- С серьезными психическими отклонениями.
В медицинской практике были случаи проведения операции и при наличии у пациента вышеуказанных противопоказаний. Но решение о назначении лечения выносит врач после диагностики и оценки общего состояния пациента.
Существуют и относительные противопоказания. Это состояния, когда человеку не рекомендовано хирургическое вмешательство. К ним относят:
- Глазные воспалительные заболевания;
- Хронические болезни в период обострения;
- Общие инфекционные заболевания.
В таких случаях назначить коррекцию могут только после улучшения общего состояния пациента. Есть у процедуры и абсолютные противопоказания. Не назначают такое лечение людям, которые страдают от:
- Катаракты;
- Прогрессирующей потери зрения;
- Глаукомы;
- Патологий роговицы.
Основанием для отказа могут являться и некоторые эндокринные заболевания. К ним относят и сахарный диабет. Пациентам с таким диагнозом практически всегда отказывают в лазерной коррекции. Поэтому людям приходится искать другие методы улучшения остроты зрения.
По данным ВОЗ, в мире сегодня от сахарного диабета страдают около 422 миллиона человек. И с каждым годом цифры не становятся утешительнее. Такое название заболевание получило не зря. Сахарным называют диабет из-за того, что главным симптомом болезни становится повышение уровня глюкозы в крови. Это хроническое заболевание, которое при отсутствии постоянного лечения приводит к поражению многих систем организма. В том числе страдают и глаза. Снижение остроты зрения — распространенная проблема у людей, которые долгие годы борются с сахарным диабетом. Заболевание часто сопровождается повреждением мелких сосудов сетчатки. Процесс снижения зрения может развиваться как очень медленно, так и стремительно. Это зависит от:
- Возраста больного;
- Сопутствующих патологий;
- Типа диабета;
- Качества получаемого лечения.
Самым тяжелым осложнением на глаза при диабете считается ретинопатия. При этой проблеме поражаются кровеносные сосуды сетчатки, на глазном дне появляются точечные кровоизлияния. У человека с такими симптомами развивается прогрессирующее ухудшение остроты зрения. Отказ от прохождения лечения может привести к слепоте.
Нарушения, которые легко устраняются у здорового человека с помощью лазерной коррекции, становится серьезной проблемой для диабетика. Причина этого в том, что диагноз накладывает некоторые ограничения на лечение. Так как болезнь относится к сложным эндокринным нарушениям, то она часто становится противопоказанием для хирургических вмешательств, в том числе и для лазерной коррекции зрения. Причина этого в том, что наблюдаются серьезные расстройства в обменных процессах. Из-за этого в организме нарушаются процессы регенерации. Поэтому высокая вероятность того, что во время восстановительного периода у пациента возникнут серьезные осложнения, не позволяет врачам назначать такое лечение.
Стоит отметить, что контроль уровня сахара в крови, соблюдение диеты и рекомендаций лечащего врача помогают приостановить процесс потери зрения. При сахарном диабете рекомендуют регулярно посещать офтальмолога, проходить диагностические обследования. В таком случае врач может своевременно распознать первые признаки нарушений, когда процесс еще можно взять под контроль.
Если пациенту нельзя проводить лазерную коррекцию, то всегда есть возможность повысить четкость зрения другими методами. Например, можно выбрать удобные контактные линзы. Метод контактной коррекции зрения не запрещен людям, страдающим от сахарного диабета. К его достоинствам относят:
- Высокое качество центрального и периферического зрения;
- Максимальный комфорт эксплуатации (не сдавливают переносицу);
- Отличную видимость без запотевания;
- Свободу движений и возможность занятия спортом;
- Защиту глаз от ультрафиолета;
- Возможность экспериментировать с образами.
Важно перед покупкой контактных линз проконсультироваться с офтальмологом. Доктор должен подобрать оптимальный вид оптических изделий, составить для пациента индивидуальный график их ношения. Так как у людей с обменными нарушениями есть высокий риск инфекционного заражения глаз, то важно очень трепетно относиться к очистке линз раствором, ведь на них в процессе эксплуатации накапливаются вредоносные бактерии и микроорганизмы.
Следует отметить, что чувствительность у больных диабетом значительно снижена. Поэтому даже после инфицирования они могут не сразу заметить появившееся воспаление или раздражение. Но простое соблюдение всех правил ношения линз и ухода за ними позволит избежать подобных проблем.
Минимизировать риск инфицирования помогают однодневные линзы. Они продаются в блистерах, в которых изделия герметично упакованы в отдельные ячейки. Каждый вечер линзы нужно снимать и утилизировать, а утром надевать новые. Рекомендуем обратить внимание на такие модели, как Acuvue Oasys 1-Day with HydraLuxe, Biotrue ONE day и Proclear 1 Day.
Вы сможете выгодно заказать их на сайте интернет-магазина Очков.Нет. Мы гарантируем быструю доставку продукции во все регионы России.
источник
При диабете 2 типа нарушается функционирование всего организма и первой страдает кровеносная система. Зачастую поражается мозг, сердце, сосуды и сетчатка глаза. Нередко симптомы заболевания мало выражены, поэтому оно обнаруживается на поздней стадии, из-за чего развиваются осложнения, которые могут закончиться смертью.
Сбои в обменных процессах, сниженный иммунитет и плохое кровоснабжение приводят к тому, что у человека страдают глаза. У пациентов развиваются блефариты и конъюнктивиты, которые протекают долго, тяжело и плохо поддаются терапии.
Не редко конъюнктивит перетекает в катаракту либо глаукому. Причем часто признаки этих болезней становятся единственными видимыми симптомами сахарного диабета.
Основной симптом, указывающий на появление проблем со зрением – это возникновение мутных хлопьевидных пятен. Чтобы стремительное развитие этого состояния не привело к слепоте, важно знать, что собой представляет диабетическая катаракта и какие методы используют для ее лечения.

Нарушения в оптических характеристиках глазной линзы могут быть спровоцированы разными факторами. Причем при диабете первого типа болезнь гораздо быстрее развивается, нежели катаракта при диабете 2 типа.
Хотя причины появления болезни в обоих случаях аналогичны. Итак, катаракта у диабетиков может развиться при воздействии следующих факторов:
- Плохое кровоснабжение глаза, из-за чего происходит помутнение хрусталика, а сосуды становятся хрупкими.
- Дефицит инсулина в крови приводит к преждевременным изменениям в зрительном органе, в частности, такие последствия отмечаются у молодых диабетиков, не зависящих от инсулинотерапии.
Также при хроническом повышении концентрации глюкозы в крови, ее избыток откладывается в виде хлопьев в теле хрусталика. Но сегодня многие врачи спорят о том, есть ли в действительности взаимосвязь между высоким уровнем сахара и развитием катаракты при диабете.
Диабетическое помутнение хрусталика можно отличить от возрастного по некоторым особенностям. Так, при сбоях в эндокринной системе симптомы глазного заболевания развиваются в молодом возрасте. А зрелая катаракта формируется уже до 40 лет, при этом ее признаки стремительно усугубляются.
Первые симптомы – это пелена перед глазами, он могут появиться у пациентов до 25 лет. Также болезни сопутствует ряд других проявлений:
- расплывчатость предметов при ярком свете;
- двойственность изображения;
- потускнение картинки;
- изменение зрачка, который становится мутным и светлым, что обнаруживается во время осмотра у офтальмолога.
Катаракта при сахарном диабете может проявляться расстройством НС. Поэтому больной становится беспокойным, раздражительным, что обусловлено отсутствием возможности самостоятельно ориентироваться в пространстве.
Диагностирование катаракты при сахарном диабете проводит офтальмолог. Врач определяет
- уровень остроты зрения;
- степень внутриглазного давления;
- выявление границ зрения.
Затем с помощью современного медицинского оборудования, доктор исследует глазное дно, сетчатку и хрусталик. Лечить заболевание начинают только после постановки точного диагноза.
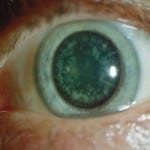
Лечение катаракты без операции результативно только на начальном этапе болезни, при этом важно учитывать причины ее возникновения. Во время терапии назначаются глазные капли, которые замедляют развитие патологии, но не останавливают его. Так, при диабетической катаракте в глаза закапывают Таурин (Тауфон, Дибикор) и Адапентацен (Квинакс).
Если есть катаракта и диабет, то линзы и очки не помогут, поэтому применяется операционный способ лечения. Цель хирургического вмешательства – удаление катаракты.
Процедура делается под местной анестезией с использованием специального микроскопа, увеличивающего и освещающего операционное поле. Если поражены оба глаза, то вначале проводится удаление пленки на одном органе, а через 3-4 месяца лечится второй хрусталик.
Когда есть катаракта лечение должно быть максимально щадящим. Поэтому часто применяется факоэмульсификация, сочетающаяся с имплантацией искусственного хрусталика. Такая процедура дает возможность устранить катаракту любой сложности.
Как проводится операция катаракты? Используя ультразвуковой зонд, хирург дробит мутный хрусталик, затем делается аспирация мелких частиц. Через ранее сделанный разрез специальным шприцом-инжектором в глаз вводится имплантат в виде трубочки.
Анестезия достигается посредством анестетиков. Длительность процедуры – до 25 минут.
К преимуществам факоэмульсификации относится:
- безопасность и безболезненность;
- минимальная вероятность развития осложнений;
- размер микроразреза до 2.5 мм;
- короткая продолжительность процедуры;
- быстрая реабилитация (максимум 30 дней).
Чтобы восстановить зрение после операции, применяются искусственные хрусталики. ИОЛ имплантируют в глаз, заменяя им пораженный орган. Такой метод лечения считается самым действенным способом коррекции, что позволяет вернуть высокую остроту зрения. Ведь оптические характеристики интраокулярной линзы максимально приближены к свойствам природного хрусталика.
Искусственный хрусталик изготавливается из особого прозрачного материала, который отлично переносится тканями зрительного органа, не провоцируя воспалительного процесса. Но ИОЛ для каждого пациента подбирается индивидуально, исходя из оптических и автономических особенностей его глаза.
После проведения операции, на протяжении четырех недель глаза следует закапывать нестероидными и стероидными средствами. Зачастую назначается Индоколлир и Дексаметазон (2 капли 4 р. в день). В течение 10 дней проводятся инсталляции антибактериальных лекарств в аналогичном количестве.
Пока разрез не заживет полностью, в течении 14 дней важно тщательно следить за гигиеной, чтобы предупредить развитие инфекционного процесса. Поэтому нельзя дотрагиваться до глаза и мыть его под проточной водой. Также во время восстановления нежелательно наносить макияж, заниматься спортом и посещать сауну.
Однако можно ли делать операцию при запущенной ретинопатии, если на сетчатке есть рубцы? В таком случае хирургическое лечение противопоказано. Также факоэмульсификация не проводится при воспалении глаз и образовании сосудов на радужной облучке.
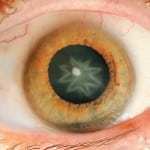
Для защиты зрительных органов от переизбытка глюкозы, следует применять глазные капли. Например, Каталин или Катахром.
Длительность профилактического курса – 1 месяц, после этого рекомендовано сделать перерыв на 30 дней и повторить сеанс. Однако во многих случаях необходимо пожизненное применение препаратов.
Хорошие рекомендации имеет комплексное средство против осложнений диабета Аветоциан Форте. Оно состоит из натуральных экстрактов (виноградные косточки, смородина, черника), возобновляющих зрительную функцию, укрепляющих глазной аппарат и сосудистую систему.
Сахарный диабет и катаракта не станут совместимыми понятиями, если регулярно следить за содержанием глюкозы, не допуская ее сильных скачков. Для этого нужно принимать специальные препараты, нормализующие сахар в крови и активизирующие метаболизм. К таким средствам относятся поливитаминные комплексы, в составе которые есть аминокислоты, антиоксиданты и прочие компоненты, укрепляющие и очищающие сосудистую систему.
Действенным средством против диабетической катаракты является витамин С. Поэтому больному следует обогатить свой рацион цитрусовыми и болгарским перцем. Также этот элемент присутствует в ягодах (черная смородина, черника), которые не только улучшают зрительную функцию, но и сохраняют хрусталик.
Не менее полезным веществом для здоровья глаз является рибофлавин. Его можно найти в в цельных злаках, дрожжах и молоке. Также для улучшения зрения следует пить зеленый чай в обильных количествах. Видео в этой статье расскажет о катаракте при диабете.
источник
Люди, страдающие диабетом, в той или иной степени подвергаются хирургической операции. Количество заболеваний, при которых может быть показано хирургическое лечение, очень большое. Однако же особенности подготовки больного диабетом к операции, сам ее ход и течение послеоперационного периода существенно отличаются от здоровых людей. Рассмотрим особенности оперативного вмешательства при сахарном диабете.
Запомните, что сама болезнь не является противопоказанием к проведению операции. Более того, в некоторых случаях она проводится по жизненной необходимости.
Главнейшее условие для успешного проведения операции – это компенсация болезни. И еще одно: даже самые небольшие вмешательства, которые здоровым пациентам делают в амбулаторных условиях (например, удаление вросшего ногтя или вскрытие абсцесса) надо делать только в условиях хирургического отделения.
При плохой компенсации сахарного диабета плановую операцию делать нельзя. Сначала надо провести меры, направленные на компенсацию сахарного диабета. Конечно, это не касается случаев, когда операцию проводят по жизненно необходимым показаниям.
Абсолютным противопоказанием к проведению вмешательства является диабетическая кома. В таких случаях немедленно проводятся меры по выведению пациента из опаснейшего состояния. Только после них можно делать операцию.
Главное – пациенты, подвергающиеся вмешательству, а тем более срочному, нуждаются в исследовании на сахар! Больные перед полостными вмешательствами нуждаются во введении инсулина. Схема лечения препаратом – стандартная. На протяжении дня пациенту надо ввести этот препарат три–четыре раза. В тяжелых случаях и при лабильном течении сахарного диабета допускается пятикратное введение инсулина. Тщательный контроль глюкозы в крови на протяжении всего дня обязателен.
Нецелесообразно применять препараты инсулина пролонгированного действия. Допускается одна инъекция инсулина среднего действия на ночь. Такое предостережение объясняется тем, что перед операцией необходима коррекция дозы лекарства. И, конечно, необходимо постоянное измерение уровня глюкозы.
Диета назначается с учетом болезни, по поводу которой делают операцию. Чтобы предупредить развитие ацидоза, больному ограничивают жиры. Если нет противопоказаний, то назначается питье в большом количестве (лучше всего подходит вода щелочного типа).
Если назначается операция, после которой больному будет запрещен обычный прием пищи, непосредственно перед операцией вводят половинную дозу инсулина. Через полчаса необходимо ввести раствор глюкозы (20–40 миллилитров в концентрации 40%).
Далее капельно вводится пятипроцентный раствор глюкозы. Наркоз обычно способствует увеличению потребности в инсулине, поэтому к подготовке пациента перед операцией надо быть очень внимательным.
Диета перед операцией основывается на таких рекомендациях:
- сокращение калорийности рациона;
- частое питание (до шести раз в сутки);
- исключение любых сахаридов;
- ограничение насыщенных жиров;
- ограничение холестериносодержащих продуктов;
- включение в рацион продуктов, содержащих пищевые волокна;
- исключение алкоголя.
Необходима также коррекция гемодинамических патологий. Ведь у больных с этим заболеванием существенно возрастает риск инфаркта. У пациентов с диабетом в несколько раз чаще встречается безболевой тип ишемической болезни сердца.
Критерии готовности больного к операции такие:
- нормальный или близкий к нормальному уровень глюкозы (у больных, длительно болеющих, такие показатели не должны быть выше 10 ммоль);
- устранение глюкозурии (сахара в мочи);
- устранение кетоацидоза;
- отсутствие ацетона мочи;
- устранение гипертензии.
Бывают случаи, когда пациента необходимо оперировать в условиях недостаточной компенсации болезни. В таком случае операция назначается на фоне мер, направленных на устранение кетоацидоза. Этого можно добиться только при адекватном введении строго определенных доз инсулина. Введение же щелочей нежелательно, так как оно приводит к неблагоприятным последствиям:
- нарастанию гипокалиемии;
- внутриклеточному ацидозу;
- дефициту в крови кальция;
- гипотонии;
- опасности отека мозга.
Бикарбонат натрия можно вводить только при кислотном показателе крови ниже 7,0. Важно обеспечить достаточное поступление в организм кислорода. Назначается антибиотикотерапия, особенно если температура тела повышена.
Важно введение инсулина (также дробное), с обязательным контролем уровня сахара. Вводится также длительный инсулин, однако контроль гликемии во всяком случае должен сохраняться.
Нефропатия является главнейшей причиной инвалидности и смерти больных СД. Она возникает, главным образом, из-за расстройства гуморальной регуляции тонуса клубочковых сосудов. Перед операцией необходимо максимально устранить дисфункцию почек. Терапевтические меры включают несколько пунктов.
- Коррекцию обмена углеводов (ее надо тщательно коррелировать с инсулинотерапией, так как по мере прогрессирования почечной недостаточности угнетается почечная инсулиназа, и потребность в этом гормоне падает).
- Тщательную коррекцию и контроль артериального давления.
- Устранение клубочковой гипертензии (назначаются ингибиторы АПФ).
- Диету с ограничением животных протеинов (при протеинурии).
- Коррекцию нарушений жирового обмена (целесообразно проводить с помощью соответствующих медикаментов).
Такие меры позволяют добиться успешного проведения операции и течения послеоперационного периода у больных с осложнениями диабета.
При проведении обезболивания чрезвычайно важно контролировать уровень гликемии, соответствующие параметры подбираются для каждого пациента индивидуально. Стремиться полной ее нормализации нет необходимости, так как гипогликемия намного опаснее гипергликемии.
На фоне современной анестезии сглаживаются или вовсе извращаются признаки понижения сахара. В частности, не проявляются такие явления, как возбуждение, кома, судороги. Кроме того, во время анестезии гипогликемию тяжело отличить от неадекватной анестезии. Все это говорит о том, что от анестезиолога требуется огромный опыт и осторожность в ведении анестезии.
В общих же чертах можно выделить такие особенности обезболивания.
- При операции нужно вводить глюкозу с инсулином в зависимости от тяжести диабета. Контроль сахара должен быть постоянным: его повышение корригируется дробными инъекциями инсулина.
- Нужно помнить, что ингаляционные препараты для анестезии повышают гликемию.
- Больному можно делать инъекции препаратов для местной анестезии: они незначительно влияют на гликемию. Применяется и внутривенная анестезия.
- Обязательно необходимо следить за адекватностью анестезии.
- Местную анестезию можно применять при краткосрочном вмешательстве.
- Обязательно нужно следить за гемодинамикой: больные плохо переносят падение давления.
- При длительных вмешательствах можно применять многокомпонентную анестезию: она меньше всего влияет на сахар.
При диабете в послеоперационный период отмена инсулина у пациентов, ранее получавших этот гормон, недопустима! Такая ошибка грозит развитием у больного ацидоза. В редчайших случаях возможно сохранение нормальных показателей глюкозы крови у такой категории больных. Но даже и тогда им вводят инсулин дробно (не более 8 ЕД), два–три раза в день, обязательно с 5-процентной глюкозой. Необходимо тщательно контролировать суточную мочу из-за опасности появления в ней ацетона.
При условии, что состояние больного стабилизировалось, а диабет – компенсируется, приблизительно через шесть дней (иногда–позже) больной переводится на обычный (тот, что был до операции) режим введения инсулина. Пациентам, которым в начальный период после операции запрещался прием еды per os, назначается щадящее питание и инъекции инсулина.
Перевести их на сахароснижающие препараты можно только при условии, что рана зажила, а воспалительных явлений нет. И конечно же, необходимо добиться компенсации диабета. В противоположном случае уколы инсулина необходимы.
В случае если вмешательство было срочным, трудно рассчитать конкретную дозу инсулина. Тогда ее определяют по уровню сахара. Его надо контролировать ежечасно (!). Важно определять чувствительность больного к этому гормону, особенно при впервые обнаруженном диабете.
Итак, операция при сахарном диабете вполне возможна. Ее также можно делать при тяжелых формах диабета – главное, добиться более-менее адекватной его компенсации. Ведение операции требует огромного опыта врача и тщательного контроля состояния пациента.
источник
Диабетическая катаракта – осложнение на зрительные органы, сопутствующее сахарному диабету. Гликемия способствует образованию деформации хрусталика.
У диабетиков 1 типа она встречается в 10% случаев, у 2 типа – в 13% случаев. Как правило, диагностируется чаще у женщин, реже – у мужчин.
Письма от наших читателей
Диабетом моя бабушка болеет давно (2 тип), но в последнее время пошли осложнения на ноги и внутренние органы.
Случайно нашла статью в интернете, которая в прямом смысле спасла жизнь. Меня там бесплатно проконсультировали по телефону и ответили на все вопросы, рассказали как лечить диабет.
Через 2 недели после прохождения курса лечения у бабули даже настроение поменялось. Сказала, что ноги уже не болят и язвы не прогрессируют, на следующей неделе пойдем на прием к врачу. Скидываю ссылку на статью
Диабетическая болезнь отрицательно влияет на зрительные органы. Есть несколько часто встречающихся осложнений, среди которых не последнее место отводится диабетической катаракте.
Это означает мутность всего хрусталика или его части. Согласно медицинским исследованиям, катаракта, сопряженная диабетом,быстрее переходит на последнюю стадию, чем при отсутствии основного заболевания.
Хрусталик играет роль естественной линзы. При его помутнении зрение ухудшается, после чего и вовсе пропадает. Как правило, причиной патологии служит изменение биохимических параметров хрусталика.
Диабет 2 типа способствует сбою функционирования организма в целом.
Нарушение метаболизма, измененное кровообращение, низкий иммунитет способствуют деформации зрительной системы. Появившиеся блефариты и конъюнктивиты нелегко вылечить, иногда они перерастают в катаракту или глаукому.
Катаракта проходит несколько этапов.
- Зоркость зрения не подвергается нарушениям, явные признаки отсутствуют. Заболевание диагностируется при очередном медицинском осмотре.
- Зрение начинает падать. Патология переходитк центру хрусталика.
- Прозрачное тело мутнеет целиком, приобретая светло-серый оттенок. Острота зрения снижается до отметки 0,1 — 0,2, основное цветоощущение остается.
- Волокна хрусталика разрушаются, наступает полная слепота.
Выделяют метаболическую и сенильную катаракту. Метаболическая представляет собой заболевание, развивающееся при значительном увеличении содержания сахара, сенильная – при старческих нарушениях органов зрения.
Хрусталик расположен внутри глазного яблока и является стекловидным телом, пропускающим лучи света. Они, падая на сетчатку, показывают увиденные образы.
У диабетиков излишек сахара попадает в зрительные органы. Глюкоза после переработки становится фруктозой, в результате чего производится сорбит. В результате осмотическое давление растет, процессы обмена и микроциркуляции нарушаются. Все эти показатели способствуют тому, что хрусталик мутнеет.
Инновация в лечении диабета — просто каждый день пейте.
Диабетическая катаракта вызывается следующими причинами:
- нарушенное кровообращение в глазных яблоках;
- недостаточное содержание инсулина;
- отекают ресничные отростки;
- ацидоз;
- эндокринные нарушения;
- повышенный сахар.
Заболевание прогрессирует гораздо стремительнее у инсулинозависимых пациентов.
Катаракта способна проявиться, когда лишние сахар и ацетон в хрусталике повышают светочувствительность белка протеина. Это способствует тому, что естественная структура протеина меняется, хрусталик мутнеет.
Катаракта при диабете выражается в возникновении следующих симптомов:
- перед глазами возникает пелена;
- двойной картинкой в глазах;
- невозможно сконцентрировать взгляд на предмете;
- окружающая действительность видится нечеткой и неяркой;
- зрачок становится не черным, а мутным и светлым;
- глазное дно тяжело обследовать.
Катаракта проявляется психическими расстройствами. Пациент становится нервным и беспокойным, потому что ему тяжело выполнять элементарные функции: работать с книгой, за компьютером.
Если возникли некоторые симптомы на фоне диабета, лучше всего срочно посетить врача и обследоваться. Чем скорее поставят диагноз, тем быстрее начнется лечение, появится большая вероятность вернуть нормальное зрение.
Диагностика заключается в обычном офтальмологическом осмотре.
- проверяется острота зрения, специалист делает замер давления глазного яблока;
- для изучения всех отделов сетчатки используют ультразвуковое сканирование;
- при помощи трехзеркальной линзы Гольдмана рассматривается глазное дно;
- дистрофические нарушения исследуются биомикроскопией посредством щелевой лапы.
У диабетиков с 10-летним стажем очень внимательно изучается состояние радужки. После того, как врач поставит действительный диагноз, назначается лечение катаракты при сахарном диабете.
Лечебная терапия начинается с того, что сначала вылечивается главное заболевание – сахарный диабет. Чтобы достичь поставленной цели, решаются следующие задачи:
Читателям нашего сайта предоставляем скидку!
- нормализуется содержание глюкозы;
- подбирается оптимальная доза инсулина и медикаментов, снижающих сахар;
- корректируется метаболизм;
- организуется здоровый образ жизни без вредных привычек.
Диабетикам следует посещать кабинет офтальмолога как минимум раз в 6 месяцев.
Для снижения повышенного сахара применяются капли для глаз «Квинакс», «Катахром». В целях профилактики ими пользуются месяц, после чего делается такой же перерыв и повторный курс. Иногда терапия длится в течение всей жизни, чтобы предотвратить операцию. Капли для глаз не способны остановить болезнь, они лишь тормозят ее прогрессирование.
Диабетическую катаракту полностью устраняют при помощи оперативного вмешательства, других результативных способов нет. Рекомендуется удалить хрусталик на более ранних этапах, не дожидаясь, пока болезнь перейдет в запущенную форму.
Она довольно быстро развивается, поэтому больной может внезапно начать видеть хуже. Использование контактных линз и очков в данной ситуации не корректирует зрение.
Если необходимо делать операцию катаракты при сахарном диабете в начале возникновения болезни, применяют факоэмульсификацию. Следует иметь ввиду, что зоркость зрения не должна понизиться более чем на 50%. Достоинством этого вида вмешательства считается отсутствие необходимости накладывать швы, соответственно астигматизм после него не развивается.
Операция на глаза состоит в следующем: делается микроразрез лазером или ультразвуком, через который извлекают деформированный хрусталик, оставляя капсульный мешок. Взамен натурального хрусталика ставят интраокулярную линзу. Процедуру делают, используя местную анестезию.
Пациенты отмечают, что улучшение появляется сразу, несмотря на это восстановительный период длится некоторое время. Если поражение затронуло оба глаза, сначала убирают пленку с одного глаза, затем примерно через 3 месяца с другого.
Есть некоторые основания, запрещающие проведение операции:
- запущенные стадии патологий сетчатки;
- образование сосудистой сеточки на радужной оболочке;
- слепота;
- воспаления зрительного органа.
До оперативного вмешательства необходимо подтвердить, что содержание глюкозы в крови нормализовалось, и у пациента отсутствуют хронические заболевания, способные помешать послеоперационной реабилитации.
Операцию проводят амбулаторно, ткани и сосуды глаза не травмируются, зрение восстанавливается на вторые сутки. После процедуры рекомендуется использовать гормональные и нестероидные капли.
Послеоперационные осложнения развиваются крайне редко. Как правило, может повыситься внутриглазное давление, возникнуть воспалительные процессы.
Если во время процедуры повредилась радужная оболочка, происходит кровоизлияние в переднюю камеру. Очень важно оберегать глаза от травматических воздействий в послеоперационный период, ведь они провоцируют отслойку сетчатки.
Для предотвращения проблем со зрением, возникновения катаракты, требуется соблюдать меры профилактики.
- Раз в 6 месяцев нужно проходить обследование у окулиста. При возникновении первых симптомов болезни, специалист назначает терапию каплями.
- Взять под особый контроль количественные показатели глюкозы, избегать резких изменений. Обязательно нужно принимать необходимые медикаменты.
- Следует употреблять в своем ежедневном рационе витамин С (цитрусовые, черную смородину).
- Рекомендуется регулярно чистить сосуды.
Итак, пациентам, страдающим сахарным диабетом, необходимо тщательно следить не только за содержанием глюкозы, но и за зрением. Малейшие изменения служат поводом для обращения к врачу. Не нужно тянуть с лечением, при первых появлениях заболевания есть большие шансы восстановить зрение.
Диабет всегда приводит к фатальным осложнениям. Зашкаливающий сахар в крови крайне опасен.
Людмила Антонова дала пояснения по поводу лечения сахарного диабета. Читать полностью
источник
- http://mgkl.ru/patient/stati/lazernaya-korrektsiya-zreniya-pri-sakharnom-diabete
- http://endokrinolog.online/operacii-pri-saharnom-diabete/
- http://www.ochkov.net/informaciya/stati/pochemu-diabet-yavlyaetsya-ogranicheniem-dlya-provedeniya-lazernoj-korrekcii-zreniya.htm
- http://diabetik.guru/complications/diabeticheskaya-katarakta.html
- http://diabetsaharnyy.ru/lechenie/vozmozhnost-provedeniya-operacii.html
- http://diabeto.ru/oslozhneniya/katarakta-i-saharnyj-diabet-delat-li-operatsiyu/