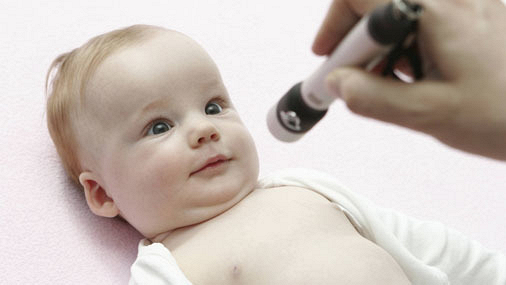
К рождению ребенка его зрительная система еще не развита полноценно. Наиболее интенсивное формирование происходит как раз в первый год жизни. А мама с папой этому помогут.
У маленького ребенка может быть косоглазие. Оно возникает вследствие незрелости глазного нерва и мышц, которые управляют движениями глазного яблока. Косоглазие считается вариантом нормы и проходит к 2-3 месяцам.
Глазное яблоко грудного ребенка на 6 мм меньше, чем у взрослого. Поэтому у него развита дальнозоркость и сужено поле зрения, т.е. он воспринимает только те предметы, которые находятся прямо у него перед глазами. Окружающее кажется ему размытым и плоским из-за неразвитости бинокулярного зрения (способность видеть четко обоими глазами).
Пониженная острота зрения не позволяет ребенку замечать детали. Его взгляд плохо фиксируется на предметах. Он прекрасно реагирует на свет, может различать темное и светлое, но восприятие цветов еще не развито. Он способен различать предметы, удаленные от него на 15-100 см. Лучше всего воспринимаются предметы, расположенные на расстоянии 20-50 см. Ребенок видит в черно-белых цветах и поворачивает голову и глаза за движущимся предметом, удаленным примерно на 30 см.
Советы родителям
- Чаще давайте разглядывать ребенку черты своего лица. Необходимо использовать мимику, специально усиливать проявления различных эмоции.
- Больше говорите с ребенком. Голос мамы или папы заставляет его поворачивать голову, следуя за звуком. При этом можно говорить как рядом с ребенком, та и находясь от него на расстоянии. Это хорошо помогает быстро научиться искать источник звука и фокусировать взгляд на нем.
- Ребенок хорошо различает черные и белые цвета, в связи с этим первые несколько недель лучше надевать одежду контрастных цветов с простым рисунком. Новорожденный лучше воспринимает большие фигуры, квадрат, круги, крупные полосы, сочетание белого с черным. Яркую одежду также необходимо использовать – она помогает развивать цветовосприятие.
- Тренировку глазных мышц можно проводить с помощью яркой погремушки. Следует медленно подводить ее к глазам ребенка, лежащего на спине, до тех пор, пока он не зафиксирует взгляд. Расстояние от погремушки до глаз должно колебаться от 20 до 50 см.
- Необходимо тренировать синхронное движение глаз. Для этого медленно перемещают погремушку в горизонтальной плоскости в одну, а потом в другую сторону.
Зрение в 1 месяц
Ребенок может ненадолго удерживать взгляд на предметах, которые находятся от него на 25-40 см; недолго следить за движущимися большими яркими предметами; различать контрастные цвета. К концу 1-го месяца (примерно к 20-22 дню) движения глазных яблок ребенка становятся более четкими.
Советы родителям
Тренировку синхронного движения мышц глаз можно осуществлять с помощью следующих упражнений:
- поднести большую яркую игрушку на расстояние около 30 см от глаз лежащего на спине ребенка, медленно водить игрушку вверх и вниз;
- держать ребенка перед собой, установить зрительный контакт, медленно двигаться относительно него влево и вправо, затем можно также медленно перемещать ребенка в разные стороны относительно себя;
- хорошим тренажером для закрепления навыка слежения является мобиль – музыкальная подвесная игрушка с крутящимися предметами, 30 см – оптимальное расстояние для ее установки.
Зрение в 2 месяца
Ребенок дольше наблюдает за движущимися предметами, может концентрировать внимание на удаленном предмете. С радостью встречает материнскую грудь, поскольку она уже ассоциируется у него с приятным приемом пищи. К окончанию второго месяца глазные яблоки движутся более плавно и скоординировано.
Советы родителям
- Следует продолжать тренировку глаз для закрепления навыков продолжительности слежения за объектами и фиксации.
- Давайте ребенку рассматривать новые интересные предметы, картинки, снимки.
- Для ребенка полезно частое общение с родителем, поддерживая зрительный контакт. Можно повторять его мимику или гримасничать.
- Необходимо показывать ребенку как можно больше предметов. Нужно также произносить название каждого предмета, который ребенок видит дома или на улице. Чем больше он увидит за первый год жизни, тем интеллект его будет более развит.
Зрение в 3 месяца
Малыш может различать объекты на расстоянии до 3-х метров. Дальнозоркость продолжает быть развитой, и объекты вблизи различаются хуже. Ребенок узнает мамино лицо, хорошо следит за движущимися объектами. Лучше воспринимает объем и форму предметов, различает, синий, красный, зеленый, желтый цвета.
Советы родителям
- Полезно играть с ребенком в «ку-ку». Это хорошо развивает пространственное мышление, память и объемное зрение.
- Следует предлагать ребенку игрушку так, чтобы он мог сначала разглядеть ее, оценить расстояние до нее и дотянуться рукой. Это упражнение можно выполнять, положив ребенка на живот, а игрушку от него на расстояние вытянутой руки.
- В три месяца ребенку обычно нравиться перекладывать вещи из одной руки в другую. Для этого можно ему дать резиновое кольцо или любой крупный предмет простой формы.
Зрение в 4 месяца
У ребенка наконец развито стереоскопическое (т.е. объемное) зрение. Он хорошо отличает цвета, может фиксировать взгляд на удаленных и близкорасположенных предметах, лучше координируется при хватании предмета. Ему нравиться наблюдать за окружающими людьми, играть с ножками и ручками.
Советы родителям
- Следует выбирать игрушки, которые удобно хватать, а картинки – интересные для рассматривания.
- Можно выкладывать любимые игрушки перед лежащим на животе ребенком, чтобы он мог до них дотянуться.
- Продолжать играть в прятки.
- Следует постепенно располагать игрушки дальше от ребенка (до 2-4 м).
Зрение в 5-7 месяцев
Ребенок учится отличать мелкие предметы, узнавать оттенки; он понимает, какая игрушка находится перед ним, даже если некоторая ее часть скрыта; воспринимает объекты, расположенные на расстоянии 4-5 м. В 6 месяцев завершается формирование структур органов зрения, которые отвечают за фокусирование изображения объектов на сетчатку. Малыш в этом возрасте хорошо осваивает пространство и учится соотносить и оценивать расстояние между объектами. Продолжает развиваться нервная система, формируются устойчивые связи между зрительным анализатором и головным мозгом. Ребенок начинает запоминать и интерпретировать окружающие объекты. Ко всему прочему, значительно возрастает скорость передачи информации от органов зрения к головному мозгу. К 7-му месяцу зрение малыша уже немногим отличается от зрения взрослого человека.
Советы родителям
- Для усвоения навыка оценки расстояния и умения рассчитывать свои возможности, следует положить игрушку на расстояние около 5 метров от ребенка, чтобы он захотел до нее добраться.
- Можно также сеть от ребенка на некотором расстоянии и позвать его, чтобы он подполз.
- Для того чтобы ребенок тренировался брать предметы большим и указательным пальцами, можно положить в коробочку предметы, которые он будет из нее доставать.
Зрение в 8-12 месяцев
У глаз появляется постоянный цвет. Глубина и острота зрения ребенка практически как у взрослого. Он уже может отличать неяркие пастельные оттенки. Он хорошо воспринимает предметы в целом и по частям. Активно ищет предметы, которые внезапно пропадают из его поля зрения. Хорошо происходит координация движения тела и глаз.
Как определить нарушение зрения у детей до 3 лет
Офтальмологическое обследование детей до 3-х лет.
Даже самые внимательные и заботливые родители без участия специалиста не могут оценить, как идет формирование глаза у малыша, правильно ли развивается детское зрение, т. к. внешне это не проявляется. Соответствует ли развитие зрительной системы возрасту ребенка – главный вопрос, который задают врачу родители детей первого-второго года жизни.

«Детки сами не пожалуются на зрение, и не только потому, что до 3-х лет, как правило, плохо говорят. Малыш не может понять и рассказать, что что-то не так с его зрением. Проблема в том, что детям не с чем сравнить: они видят этот мир впервые, и считают, что они видят хорошо. С говорящим ребёнком родители или доктора могут пообщаться и получить некое описание того, что ребенок видит. Папы и мамы через игру могут проверить у ребёнка зрение – посмотри-ка одним глазком на игрушку, потом другим, одинаково ли её видно? А совсем малютки – не скажут ничего. И тогда только аппаратура может ответить, всё ли хорошо.
Поэтому с совсем маленькими детками действует правило: профилактический осмотр – даже если нет никаких жалоб! Ведь этап развития ребенка до 3 лет — один из самых важных становлении зрительной системы человека, т.к. если малыш не может адекватно воспринимать внешний мир, артикуляцию речи родителей, то у него плохо формируется навык звуко- и словообразования.
Кроме того, внимательные родители могут заметить, что ребёнок щурится, садится поближе к телевизору или придвигает планшет к глазам, будто не может что-то разглядеть. Тогда осмотр у офтальмолога необходим для раннего выявления и лечения близорукости, дальнозоркости, астигматизма, косоглазия, нистагма, птоза и врожденных пороков развития. Если вашему ребенку уже поставили диагноз, то при визите к врачу контролируется зрительная функция и при необходимости назначается коррекция.
Хочу заострить внимание родителей: если в какой-то из периодов у ребенка обнаружили отклонения — близорукость, дальнозоркость, астигматизм, косоглазие, амблиопию, то следует наблюдаться у офтальмолога 2 раза в год для оценки изменений, лечения».
При осмотре в родильном доме офтальмолог может выявить признаки некоторых врожденных заболеваний: катаракты, ретинобластомы, врожденной глаукомы, птоза, нистагма. Также в роддоме могут заподозрить заболевания — ретинопатию недоношенных и атрофию зрительных нервов.
Чтобы родители понимали, что зрение ребенка формируется и развивается правильно, необходимо проходить обследование в 1, 6 месяцев, 1 год, около 3 лет, от 3-5 лет и каждый год в школе.
1 месяц. Проверка зрения включает наружный осмотр глаз, оценку фиксации взгляда и слежения за предметом, исследование глазного дна. Врач может выявить небольшое периодическое отклонение, которое исчезает к 6 мес.
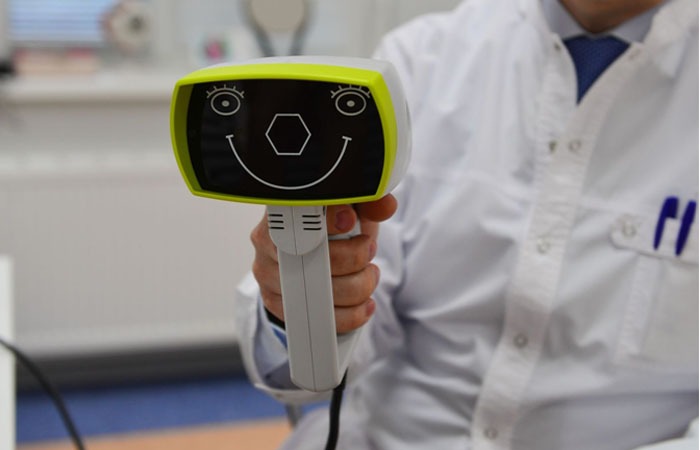
6 месяцев. Малыша приводят на плановый осмотр. Для проверки зрительной системы полугодовалого ребенка врач проводит наружный осмотр, исследование глазного дна, рефракции на приборе Plusotix, определяет подвижность глазных яблок. В этом возрасте можно выявить предрасположенность к миопии, гиперметропии и астигматизму.
Фото: специальный прибор определения рефракции на приборе Plusotix
1 год. После года проводится обследование, на котором выявляют наличие астигматизма, близорукости или дальнозоркости. Если на осмотре не было выявлено никаких патологий, в дальнейшем полагается проходить осмотр у офтальмолога ежегодно. Следующие обследования проводятся в 2 года и далее перед детским садом. Если офтальмолог выявит проблемы со зрением, то уже с маленького возраста назначит очковую коррекцию и специальные тренировки глаз.
Около 3 лет ребенку на офтальмологическом осмотре уже можно провести визометрию: малыш отвечает на вопросы офтальмолога – какие предметы он видит на специальной таблице для определения остроты зрения. Можно определить строение глаза ребенка на специальном приборе авторефрактометре. При выявлении патологии назначается очковая коррекция, мягкие контактные линзы и аппаратное лечение.
Если у родителей появились опасения, что с глазками ребенка не все в порядке, а также имеет место фактор генетической предрасположенности к глазным болезням — в семье у кого-то были проблемы с глазами, то посещение офтальмолога оттягивать не нужно. Ведь чем раньше проблема будет выявлена, тем легче будет ее устранить и скорректировать.
В декабря 2016 – январе 2017 гг. в клинике микрохирургии «ГЛАЗ» им. академика Святослава Фёдорова можно получить консультацию детского офтальмолога, а также пройти углубленную диагностику зрения на 7 аппаратах (в т.ч. УЗИ глаза – наиболее информативный способ выявления большинства заболеваний глаз), и при необходимости получить лечение, выписать рецепт и заказать детские очки по льготным ценам:
- осмотр и консультация детей младше 3 лет – 990 р.;
- комплексное обследование с консультацией для детей старше 3 лет – 1 950 р.;
- проверка зрения и выписка рецепта на очки – от 630 р.;
- скидка на аппаратное офтальмологическое физлечение – 10%;
- скидка 20% на оправы для малышей и школьников.
Спецпредложения действуют по паролю «Дети с Ю-мама» (назовите его сотруднику клиники при записи по телефону).

Клиника микрохирургии «Глаз» им. академика С. Н. Фёдорова
ул. Никонова, 18 (ст. метро «Динамо», напротив ДИВСа)
пн-вс с 08:00 до 20:00 (без перерыва и выходных)
Прием по предварительной записи по тел. +7 (343) 270-00-30 или на klinikaglaz.ru.
Для получения льготных цен назовите администратору пароль «Дети с Юмама».
Диагностика зрения у детей до года и 3 лет
С помощью зрения люди ощущают окружающий мир и узнают о том, как и где расположены вещи. Для детей хорошее зрение имеет особое значение, так как от этого зависит адаптация в новой для них окружающей среде их полноценное развитие.
Причинами нарушения зрения могут быть: наследственная передача — передаётся от родителей, врождённые развитие — появляются ещё внутри утробы матери, приобретённые нарушения — факторы воздействия внешней среды. Но встречаются заболевания, в которых замешены все три фактора. Такая болезнь близорукость. Она может передаваться по наследству или появится в связи с быстрым ростом. Также болезни глаз могут развиваться из-за заболеваний лёгких, сердца, крови, при диабете.
Диагностика зрения от рождения до года
Первый раз диагностика зрения у детей проводится офтальмологом в роддоме. В обязательном порядке осматривают недоношенных деток, которые весят меньше двух килограмм и рождены на сроке меньше тридцати четырёх недель. У них может быть ретиноапатия недоношенных. При этой болезни происходит неправильный рост сетчатки глаза. И это может быть причиной полной отслойки и может возникнуть слепота. А если ребёнок долго был подключен к вентиляции лёгких или на кислородном лечении, то риск заболевания становиться намного больше.
Осмотр в один месяц
Если есть причины, то ребёнка осматривают в один месяц. Осматривают детей у которых есть врождённый порок сердца, дети рожденные раньше срока, а так же с постоянно текущими глазами или гнойничками. Проводят осмотр снаружи, смотрят как ребёнок фиксирует взгляд на предмете, на свете и делают офтальмоскопию. Обычно у новорождённый зрение составляет 0,1. У нормального и здорового ребёнка глаза узкие и одинаковые. Склеры голубые, а роговица прозрачная. У новорождённый обычно бывает косоглазие, из — за неразвитости нервной системы. А при слезоточивости и при гнойных выделениях врачи думают на непроходимость слёзных каналов.
Чтобы определить фиксацию глаз перед лицом ребёнка ставят игрушку. Он на несколько минут должен задержать на ней свой взгляд. При резком освещении у ребёнка должен сужаться зрачок и ребёнок становиться более активным.
При помощи офтальмоскопии смотрят глазное дно и прозрачность глаз, что бы исключить врождённую катаракту. Процедуру проводят специальным аппаратом — офтальмоскопом. В глаза закапывают специальные капли для расширения зрачков. У детей обычно зрительный диск имеет размытые контуры и чёткая сеть с сосудам.
Проверка зрения в три месяца
Это считается плановым осмотром. Тут также проводят внешний осмотр глаз, определяют фиксацию взгляда, проводят офтальмоскопию и скиаскопию.
Косоглазие обычно пропадает, но в редких случаях ещё бывает. Ребёнок намного лучше фиксируют взгляд и смотрит за передвижением предметов. Предметы двигают вниз, вверх, направо и налево. А ребёнок должен следить за ними. Так смотрят как двигаются глазные яблоки.
Скиаскопия — при исследовании смотрят за движением тени в глазном яблоке, при помощи офтальмологического зеркала. Врач меняет линзы и смотрит глаза. Для проведения этого исследования нужно пять дней капать атропин. Ещё проверяют остроту зрения. В норме у детей рефракция составляет плюс три — три с половиной Д.
Проверка в шесть месяцев
Проводятся все те же обследования, что и в шесть месяцев. Косоглазие к такому возрасту совсем пропадает. Глаза хорошо двигаются. Результаты скиаскопии сравнивают с прошлыми результатами. Гиперметропия уменьшается или не изменяется. Глазное дно начинает быть похоже на взрослые глаза. Сетчатка бледно — розового цвета и имеет чёткие контуры.
Проверка в один год
Опять проверяют остроту зрения, поводят скиаскопию и авторефрактометрию. Этим исследования вычисляют стадию близорукости, дальнозоркости и астигматизма. А так же делают офтальмоскопию.
Ещё остроту зрения смотрят на расстоянии, от какого ребёнок видит и узнаёт игрушки. В один год это примерно от ноля три до ноля шести. А результаты другие исследований сравнивают с прошлыми результатами. Сетчатка и диск у зрительного нерва должны быть розовые и чёткими контурами.
Дальше зрение проверяют в два года, в три года перед походом в детский сад, в четыре года и в шесть лет перед школой. А дальше каждый год проверяется в школе.
Проверка зрения у детей 3 лет
С трёх лет зрение смотрят с помощью таблиц. До трёх лет глаз растёт и развивается, поэтому гиперметропия изменяется. В этом возрасте равен два — два с половиной Д. А некоторую патологию можно обнаружить и визуально, например травмы глаз, косоглазие. Врач смотрит веки, конъюнктиву и само глазное яблоко. Остроту зрения смотрят с помощью таблицы Сивцева. Ребенок присаживается на стул и закрывает посменно правый и левый глаз. Для тетей на этой таблице рисуют картинки, а не буквы. Если зрение нужно скорректировать, то это делают при помощи специальных стёкол.
Проводят биомикроскопию используя щелевую лампу. Смотрят роговицы, камеры глаза, радужки, хрусталики, склеры. Всё строение глаза. При помощи такого метода исследования узнают острые и хронические болезни.А так же различные новообразования, например ячмень, рубцы, кисты и новообразования, травмы глаз и помутнение хрусталика.
Проводят обследование глазного дна. Смотрят диски зрительных нервов, которые в норме имеют розовый цвет. Имеет правильные контуры и углубление посередине. При глаукоме это углубление бывает по всему диску. Если присутствует воспаления, то контуры диска размытые и присутствует отечность. При миопии может развиться атрофия.и зрение резко ухудшается. А по состоянию сосудов в глазах врач может определить стадии сахарного диабета, болезни сердца, артериальную гипертензию.
При болезнях глазного нерва проверяют поля зрения, при помощи прибора под называнием периметр. Исследование проводится с применением разноцветных объектов. Самые широкие поля зрения бывают при белом цвете. А при красном, зелёном и синим цвете появляются более узкие поля зрения. У детей такие границы зрения на десять градусов уже, чем у взрослых людей.
Проводить профилактические осмотры зрения у детей необходимо с рождения и не игнорировать рекомендации врача.
Диагностика зрения у детей
Специалист Московской Глазной Клиники Миронова Ирина Сергеевна раскрывает актуальную в наше время тему про диагностику зрения у детей.
Актуальность
Заболевания органа зрения диагностируются у людей все чаще. Статистические данные указывают на тенденцию к увеличению развития этих патологий в детском возрасте.
Орган зрения человека развивается до 16 лет. Наиболее активный период формирования структур глаза — до 7-8 лет, но развитие продолжается и в подростковом периоде.
В этом возрасте на глаза ребенка влияют многие негативные факторы:
- Длительное пребывание перед монитором компьютера или экраном телевизора;
- Чрезмерные зрительные нагрузки;
- Несоблюдение режима труда и отдыха;
- Чтение или работа с гаджетами в неправильной позе;
- Неблагоприятное экологическое окружение;
- Травмы глаз;
- Отягощенная наследственность.
Именно в детский и подростковый период важно следить за состоянием и развитием органа зрения. Многие заболевания, лечение которых затрудненно и малоэффективно в зрелом и пожилом возрасте легко корректируется у детей.
Выявление заболеваний со стороны зрительного анализатора у детей отягощено тем, что дети редко сами жалуются на ухудшение зрения, а многие патологии в начальных стадиях могут протекать скрыто и бессимптомно. При отсутствии диагностики и эффективного лечения патологии прогрессируют. Качество зрения постепенно ухудшается.
Определенные заболевания глаз проявляются неспецифическими симптомами. Например, нарушения аккомодации (фокусировки на предметах) могут проявляться непоседливостью и неуспеваемостью в школе. В процессе фокусирования взгляда на картинке или тексте ребенок чувствует напряжение, дискомфорт и переключает свое внимание на другие вещи.
Только регулярное посещение офтальмолога и периодическое проведение комплексной диагностики позволяет выявить потенциальные угрозы нарушения зрения у ребенка, оценить полную картину состояния зрительной системы, диагностировать заболевания еще на ранних этапах развития, подобрать наиболее эффективную лечебную и профилактическую тактику.
Своевременная диагностика зрения у детей и проведение профилактических мероприятий снижают риск развития заболеваний, способствуют правильному формированию структур глаза, улучшают качество жизни ребенка.
Регулярное посещение офтальмолога позволяет предотвратить появление и прогрессирование таких серьезных заболеваний, как косоглазие, амблиопия, близорукость, дальнозоркость и др.
Зрительная система ребенка активно реагирует не только на негативные факторы, но и на лечебные мероприятия.
Когда следует посещать офтальмолога и проводить диагностику зрения детям?

- В 1 месяц жизни ребенка;
- Через 6-12 месяцев после рождения;
- В 3-летнем возрасте;
- В период начала посещения школы (6-7 лет);
- В 3, 5, 9 и 11 классах.
Первый офтальмологический осмотр у ребенка проводиться в послеродовом периоде в роддоме. Врач оценивает наличие или отсутствие врожденных патологий со стороны зрительной системы (врожденная катаракта, воспалительные процессы зрительного нерва (неврит), микрофтальм, гирофтальм, опухолевидные образования сетчатки, глаукома и др.). Также определяется подвижность глаз, положение глаз, слежение за предметами, состояние глазного дна и прозрачность преломляющих сред. Общий осмотр глаз позволяет выявить частую патологию — дакриоцистит новорожденных.
В роддоме обязательно и тщательно осматриваются недоношенные дети (родившиеся до 37 недели беременности), т.к. риск выявления патологии органов зрения выше (ретинопатия недоношенных или сосудистопролиферативное заболевание сетчатки, атрофия зрительного нерва, врожденная миопия и др.).
В 6-12 месяцев офтальмолог определяет рефракцию глаз для ранней диагностики дальнозоркости, близорукости или астигматизма. Также исследуется взаимное положение и движение глаз с целью диагностики косоглазия.
В 3-х летнем возрасте офтальмолог может впервые определить остроту зрения ребенка.
Отсутствие заболеваний со стороны зрительной системы не повод для отказа от регулярной диагностики зрения. В определенные периоды нужно проходить комплексную диагностику и консультацию офтальмолога, т.к. увеличивается риск появления заболеваний со стертыми клиническими проявлениями на раннем этапе развития.
Если у ребенка уже диагностировано заболевание органов зрения, частота осмотров у офтальмолога — 1 раз в год или полгода (зависит от рекомендаций лечащего врача, характера и степени тяжести заболевания).
При обнаружении любых симптомов поражения зрения не следует дожидаться планового осмотра.
Такими проявлениями могут быть:
- Затуманенный или «пустой» взгляд ребенка;
- Стойкое отклонение оси одного или двух глаз;
- Ребенок не может сфокусировать и фиксировать взгляд;
- Ребенок не узнает родных и близких (в ранние периоды – не узнает лицо матери);
- Прищуривается;
- Трет глаза;
- Жалобы на головные боли во время чтения;
- Быстрое утомление во время учебы;
- Птоз (патологическое опущение верхнего века);
- Нистагм (патологические частые непроизвольные колебательные движения глазного яблока).
Целесообразно незамедлительно обратиться за медицинской помощью к офтальмологу и пройти комплекс диагностических мероприятий.
Методы диагностики
Во время комплексного обследования зрения у ребенка важно исследовать все его аспекты, чтобы вовремя выявить даже незначительные патологические изменения и подобрать эффективное лечение.
Для проведения диагностики наша клиника предлагает своим пациентам целый комплекс современных аппаратов и методик, позволяющих гарантированно в кратчайшие сроки добиться наилучших результатов.
Измерение остроты зрения.
Для исследования остроты зрения у детей дошкольного возраста используют таблицы Орловой или Олейниковой. На них изображены знакомые детям силуэты (самолет, машинка, животные и др.) различного размера. Перед исследованием необходимо убедиться, что все изображения знакомы ребенку.
Ребенка располагают на определенном расстоянии от таблицы, которая хорошо освещена, и просят поочередно закрыть один глаз, потом другой.
Начиная с нижнего ряда таблицы, врач указывает на силуэт и просит ребенка назвать его. Если ребенок затрудняется, то врач указывает на силуэт из другого ряд, где изображения больше. Таким образом, определяется центральное зрение или острота зрения у детей.
Визометрия у детей школьного возраста и подростков исследуется при помощи таблиц Сивцева – Головина, на которых изображены буквы.
Измерение рефракции.
Существуют субъективные и объективные методы.
Субъективные чаще используют при обследовании детей школьного и подросткового возраста. Обследование проводится путем подбора коррегирующих линз различной кривизны, которые дают наилучшую остроту зрения.
Объективные методы могут использоваться для исследования рефракционной способности глаз у новорожденных и детей дошкольного возраста. Исследование проводят посредством:
- Скиаскопии — методика, основанная на наблюдении за передвижением теней в области зрачка в момент освещения глаза световым пучком фонарика или отраженным от зеркала.
- Офтальмометрии — исследование передней кривизны роговицы, которое осуществляется с помощью офтальмологического прибора — кератометра.
- Авторефрактометрии — исследование рефракционной способности глаза посредством специального оборудования. Такой офтальмологический аппарат излучает пучок инфракрасного света, который проходя через зрачок попадает на поверхность сетчатки. После прохождения через оптические среды глаза, он преломляется, отражается от глазного дна и возвращается назад. Аппарат автоматически высчитывает рефрактерную способность глаза и выявляет отклонения.
Осмотр глазного дна с расширенным зрачком.
Предварительно в конъюнктиву глаза закапывают фармакологический препарат, который обеспечивает стойкое продолжительное расширение зрачка. Это необходимо для того, чтобы офтальмолог мог тщательно визуально осмотреть глазное дно. Применяются капли атропина, «Фенилэфрин», «Ирифрин». После этого посредством использования дополнительной аппаратуры врач осматривает глазное дно.
Периметрия.
Во время этой диагностики исследуются периферическое зрение и поля зрения.
Определение резерва аккомодации.
Исследуется способность глаза к фокусировке на предметах, расположенных вдали и вблизи. Нередко диагностируется дальнозоркость и близорукость. При ранней диагностике отклонений в резерве аккомодаций, откорректировать этот показатель можно посредством тренировок запаса аккомодации.
Исследование бинокулярных функций.
Определяется способность зрительной системы к восприятию и формированию стереоскопического (трехмерного) изображения. Для диагностики используются четырехточечный световой аппарат.
Определение длины глазного яблока, размера хрусталика, кривизны роговицы.
Нарушения зрения могут развиваться не только вследствие органических поражений глаза, но и из-за непропорциональности его структур. Поэтому важным этапом комплексной диагностики зрения у детей является измерение параметров отдельных структур глаза. Измерение проводится бесконтактными методами и безболезненно.
Глазная эргометрия.
Этот принцип основывается на предъявлении к ребенку умеренной зрительной нагрузки по различию приближаемых к глазам объектов.
Показатель устойчивости аккомодации.
Также обнаруживается на эргометре. Изначально измеряют ближайшую точку аккомодации правого глаза. Затем исследуется ближайшая точка ясного видения в условиях максимального напряжения в течение 3 минут.
Световая чувствительность.
Исследуется на адаптометре после темновой адаптации продолжительностью 1 час.
Состояние физиологического покоя аккомодации.
Для расслабления аккомодации к глазу приставляют линзу +3,0 диоптрий. Врач указывает на определенную букву таблицы Сивцева-Головина, расположенной на расстоянии 33 см. В случае если расслабления аккомодации не произошло, то пациент называет букву только после приближения таблицы на определенное расстояние. Тогда выявляется явление остаточного напряжения аккомодации. Оно возникает в результате нарушения динамического равновесия мышц антагонистов.
Видео «Когда ребенка нужно показать офтальмологу?»
Регулярные консультации офтальмолога и периодическое комплексное обследование функций зрения позволяет предупредить серьезные заболевания, диагностировать врожденные патологии органов зрения, выявить незначительные изменения на ранних этапах развития патологии и вовремя подобрать эффективную тактику лечения, что улучшит качество жизни ребенка и предотвратит прогрессирование заболевания в дальнейшем.
Стоимость лечения зависит от выбранного метода (аппаратное или хирургическое), количества рекомендованных процедур и т.д. Комплексное обследование для детей в нашей клинике от 3 500 руб. С ценами на все виды диагностических исследований, процедур на аппаратах и хирургические вмешательства можно посмотреть здесь.
Уточнить все интересующие подробности, цены на услуги и записаться на консультацию к специалисту Вы можете по телефонам: 8(800)777-38-81 (звонок бесплатный для всех телефонов РФ) и московскому номеру 8(499)322-36-36 или онлайн, воспользовавшись соответствующей формой на сайте.
Автор статьи: специалист «Московской Глазной Клиники» Миронова Ирина Сергеевна
Диагностика зрения у детей

Существует четкая закономерность постепенного совершенствования форменного зрения на основе жизненного опыта по мере роста и развития детского организма.
В связи с этим о возрастных нормах остроты зрения у детей дошкольного возраста можно судить лишь с большой долей условности. Следует иметь в виду, что у детей острота зрения ниже 1,0 может отмечаться и при отсутствии каких-либо изменений со стороны органа зрения.
Средняя острота зрения у детей
- 1 неделя — 0,002-0,02 (до 2 %)
- 1 месяц — 0,008-0,03 (до 3 %)
- 3 месяца — 0,05-0,1 (5-10 %)
- 6 месяцев — 0,1-0,3 (10-30 %)
- 1 год — 0,3-0,6 (30-60 %)
- 2 года — 0,4-0,7 (40-70 %)
- 3 года — 0,4-0,7 (40-70 %)
- 4 года — 0,6-0,9 (60-90 %)
- 5 лет — 0,8-1,0 (80-100 %)
- 7 лет — 0,9-1,2 (90-120 %)
- 8-15 лет — 0,9-1,5 (90-150 %)
С самого маленького возраста регулярные визиты к офтальмологу не менее важны, чем регулярные прививки и посещение педиатра.
Первый осмотр зрения ребенка проводится еще в роддоме, его цель — выявление врожденных заболеваний (катаракта, опухоль сетчатки (ретинобластома), глаукома, воспалительные заболевания). Обязателен осмотр детей родившихся раньше срока, с целью исключения ретинопатии недоношенных и атрофии зрительного нерва.
Первый год жизни ребенка — пора интенсивного развития зрения, поэтому офтальмолога следует посетить как минимум 3 раза — в 1 месяц, полгода и год.
Особенно это касается малышей, относящихся к группе риска:
- у которых один или оба родителя имеют какие-либо отклонения зрения;
- которые родились недоношенными;
- у которых есть родственники, больные глаукомой.
Сходные с катарактой изменения могут проявиться и при другом, более опасном заболевании — ретинобластоме (злокачественной опухоли сетчатки). На ранних стадиях на опухоль можно воздействовать лучевым методом. Специальные лучевые аппликаторы — пластинки с нанесенным на них радиоактивным материалом подшиваются непосредственно к склере в месте проекции опухоли. Место определяют во время операции, просвечивая склеру диафаноскопом — по месту тени от опухоли и подшивают аппликатор. Радиоактивный материал разрушает опухоль сквозь склеру, но на поздних стадиях, когда возникает опасность распространения опухоли за пределы глаза, путь только один — удаление пораженного глаза.
Врожденная глаукома — заболевание глаз, характеризующееся повышением внутриглазного давления у новорожденного из-за врожденных нарушений системы образования и оттока внутриглазной жидкости. В результате глаз ребенка растягивается и увеличивается в размерах, выдвигаясь вперед (вплоть до ограничения полного смыкания век). Также при глаукоме может отмечаться помутнение роговицы (бельмо). Поскольку это заболевание связано с изменениями структур глаза, то лечить его приходится в основном хирургическим путем. Если к моменту операции не затронут зрительный нерв, то возможно сохранение хорошего зрения.
Ретинопатия недоношенных — заболевание сетчатки глаза, при котором нормальное развитие и рост ее сосудов останавливается, и начинают развиваться патологические сосуды, не выполняющие своей функции по доставке кислорода к сетчатой оболочке. Стекловидное тело мутнеет и уплотняется, что вызывает натяжение и отслойку сетчатки, и при отсутствии адекватного лечения это может привести к безвозвратной потере зрения. К сожалению, внешне это заболевание никак не проявляется, и только на последней стадии патологии, когда помочь ребенку уже не удается, становится заметным серое свечение зрачка.
Легкие стадии ретинопатии могут оставлять после себя незначительные изменения, не оказывающие существенного влияния на зрение. Но при достижении 3-4 стадии заболевания ребенка необходимо срочно прооперировать.
Атрофия зрительного нерва — это поражение проводящих путей зрительного сигнала от глаза в зрительные центры коры головного мозга. Основной их причиной являются различные поражения головного мозга. Если атрофия зрительного нерва полная (что бывает редко), то зрение отсутствует. В случае частичной атрофии его острота определяется степенью и местом поражения зрительного нерва. При атрофии зрительных нервов применяют стимулирующее лечение, ноотропная (улучшающая обменные процессы в мозге) и сосудорасширяющая терапия.
Воспалительные заболевания (конъюнктивит , дакриоцистит , увеит и др.). Основными признаками этой группы глазных болезней являются покраснение, отек, обильные выделения из глаз и слезотечение. Средства и методы лечения в таких случаях должен определять только офтальмолог, поскольку необоснованно назначенные антибиотики могут приводить к различным нарушениям иммунитета и жизнедеятельности нормальной бактериальной флоры ребенка. Иногда, что-бы предотвратить эту группу заболеваний достаточно обычных гигиенических процедур.
При воспалительных заболеваниях глаз не следует закапывать в них грудное молоко — это прекрасная питательная среда для вредоносных микроорганизмов, к тому же жир, содержащийся в молоке, нарушает отток слезы.
К симптомам глазной патологии, которую можно выявить при первом осмотре новорожденного, относятся:
- Нистагм — подергивание глаз в горизонтальном или вертикальном направлении, из-за чего у ребенка отсутствует фиксация взгляда и не формируется четкого зрения (то есть глаз не может зафиксироваться на предмете, и поэтому видит его детали «размытыми». Причиной могут стать как различные заболевания глаз (высокая степень близорукости, поражения центрального отдела сетчатки и т.д.), так и поражение головного мозга;
Птоз (опущение) верхнего века — недостаточное поднятие верхнего века, вследствие чего один или оба глаза не открываются полностью. Происходит это из-за поражения нерва или мышцы, поднимающих верхнее веко (в результате кровоизлияний, родовых травм и т.д.).
Развитие зрения в такой ситуации определяется степенью птоза. Если веко прикрывает зрачок, то ребенку требуется пластическая операция. Если же такая проблема не мешает малышу, он способен рассматривать этим глазом игрушки на различных расстояниях, и у него не возникает косоглазия, вопрос с оперативным вмешательством можно отложить на более поздний срок, поскольку хирургическая помощь в этом случае понадобится лишь с косметической целью. А для поддержания нормальных функций в этом случае необходимо проводить специальные тренировки.
Обследование новорождённых и детей раннего периода детства
Исследование центрального зрения осуществлялось с помощью анализа прямой и содружественной
реакции зрачков на свет, общей двигательной реакции (рефлекс Пейпера) на освещение каждого глаза,
пробы на слежение за медленно двигающимся предметом.
Рефракция изучается методом скиаскопии с выключением акта аккомодации, т. е. определяется
статическая клиническая рефракция, которая оценивалась после трехкратной циклоплегии с расчетом
среднеарифметического показателя.
- Гармоничное развитие — Гиперметропия сферическая (либо с физиологическим астигматическим компонентом до1,0 Дптр), в пределах1,5-6,5 Дптр, при равенстве ее между правым и левым глазом. Календарный срок беременности со ответствует гестационному возрасту ребенка. Масса тела соответствует длине тела(±σ). Окружность головы меньше окружности грудной клетки
- Дисгармония І типа — Гиперметропия менее1,5 Дптр или более 6,5 Дптр. Анизометропия на фоне гиперметропии обоих глаз. Астигматизм гиперметропический от 1,0 до 3,0 Дптр (простой и сложный). Календарный срок беременности со ответствует гестацидному возрасту ребенка. Масса тела более или менее условных границ.
- Дисгармония ІІтипа— Гиперметропический астигматизм от 3,0 Дптр и выше. Миопия и миопический астигматизм. Календарный срок беременности со ответствует гистацидному возрасту ре бенка. Масса тела больше или меньше условных границ (>, ловы меньше окружности грудной клетки.
- Дисгармония ІІІ типа — Смешанный астигматизм Гистационный возраст ребенка не соответствует календарному сроку беременности. Масса тела больше или меньше условных границ (>, Окружность головы больше окружности грудной клетки.
Методы обследования глаз у детей
Диафаноскопия
Диафаноскопия, хотя в известной мере и утратила свое значение в связи с внедрением нового, более совершенного метода диагностики — эхобиометрии (графии), применяется и в настоящее время во многих случаях, особенно в поликлинической практике и в сельской местности. Большое значение имеет это исследование при помутнениях прозрачных сред глаза для выявления грубых патологических изменений во внутриглазных структурах (опухоли, инородные тела и др.).
Диафаноскопию или диасклеральное просвечивание глаза, осуществляют с помощью диафаноскопа под местным обезболиванием, у детей дошкольного возраста, а нередко и у школьников — преимущественно в условиях общей анестезии.
По достижении хорошего обезболивания или общей анестезии исследование проводят в темной комнате. Подводя подключенный к электросети диафаноскоп к глазному яблоку и перемещая его по конъюнктиве, с различной силой прижимая к склере, наблюдают за свечением области зрачка. При отсутствии внутриглазной патологии свечение зрачка яркое, равномерное. Если имеются нерезко уплотненные структуры, то свечение зрачка становится менее ярким и интенсивным. Наконец, в тех случаях, когда внутриглазная структура в области зрачка твердая, свечение или отсутствует, или очень слабой интенсивности. Ослабление или отсутствие свечения определяется на стороне залегания патологического очага и соответствует его величине и контурам.
Тонометрия
Внутриглазное давление определяют с помощью специальных приборов — тонометров. По форме деформации роговицы в области контакта ее с поверхностью тонометра различают аппланационный и импрессионный способы тонометрии. При аппланационной тонометрии возникает уплощение роговицы, при импрессионной происходит вдавление ее стержнем (плунжер) прибора. В нашей стране наиболее широко применяют тонометр Маклакова (аппланационный тип, рис. 34). Его выпускают в виде набора тонометров различной массы (5,0; 7,5; 10,0; 15,0 г). Для определения истинного внутриглазного давления и коэффициента ригидности оболочек глазного яблока используют аппланационный тонометр в виде приставки к щелевой лампе ЩЛ-56. В детской офтальмологической практике его практически не применяют.
Рис. 34. Оттиск тонометра (а) и определение величины офтальмотонуса линейкой Поляка (б)
Тонометрию у детей до 3 лет, а у беспокойных детей более старшего возраста (4—5 лет) проводят в стационаре в условиях углубленного физиологического сна, под наркозом или с использованием премидикации (рис. 35). Применение снотворных, седативных и анальгезирующих средств не оказывает существенного влияния на уровень офтальмотонуса, снижая его не более чем на 2—3 мм.
Рис. 35. Тонометрия у ребенка 2,5 лет в условиях наркотического сна
Большая часть анестезирующих средств, в том числе фторотан, снижает внутриглазное давление. Возможность небольшого снижения уровня внутриглазного давления надо учитывать при оценке данных, полученных при исследовании офтальмотонуса под наркозом. Оценивая результаты исследований, проведенных у детей, надо также учитывать состояние переднего отрезка глаза: увеличение или уменьшение роговицы, уплощение ее могут оказывать влияние на офтальмотонус. Кроме того, результаты тонометрии необходимо сопоставлять с возрастными нормами. У детей в возрасте до 3 лет, особенно на первом году жизни, нормальный уровень офтальмотонуса на 1,5—2,0 мм выше по сравнению с детьми более старшего возраст.
Тонометрии может предшествовать ориентировочное пальпаторное определение внутриглазного давления. У детей младшего возраста (до 3 лет) метод является практически единственно возможным для оценки офтальмотонуса в амбулаторных условиях.
Суточные измерения внутриглазного давления возможны у детей более старшего возраста (старше 5—6 лет), у которых исследование можно проводить без наркоза. Офтальмотонус определяют утром в 7 ч (в постели) и в 19 ч.
Эластотонометрия — метод определения реакции оболочек глаза при измерении офтальмотонуса тонометрами различной массы.
Тонография — метод исследования изменений уровня водянистой влаги с графической регистрацией внутриглазного давления. Позволяя выявлять нарушения оттока внутриглазной жидкости, метод имеет большое значение в диагностике и оценке эффективности лечения глаукомы, в том числе врожденной.
Сущность тонографии заключается в том, что на основе результатов продленной тонометрии, которую обычно проводят в течение 4 мин, вычисляют основные показатели гидродинамики глаза: коэффициент легкости оттока (С) и минутный объем водянистой влаги (F). Коэффициент легкости оттока показывает, какой объем внутриглазной жидкости (в кубических миллиметрах) оттекает из глаза в минуту на каждый миллиметр ртутного столба фильтрующего давления. Исследование проводят с помощью электронного тонографа или применяют методы упрощенной тонографии.
Методика исследования с помощью электронного тонографа Нестерова
Исследование проводят в положении больного лежа на спине. После эпибульбарной анестезии 0,5% раствором дикаина за веки вставляют пластиковое кольцо и устанавливают на роговицу датчик тонографа. В течение 4 мин графически регистрируют изменения внутриглазного давления.
По тонографической кривой и результатам проведенной предварительно калибровки прибора с помощью специальных таблиц определяют истинное внутриглазное давление (Р0), среднее тонометрическое давление (Pt) и объем вытесненной из глаза жидкости. Затем по специальным формулам вычисляют коэффициент оттока (С) и минутный объем внутриглазной жидкости (F). Основные показатели гидродинамики можно определить, не производя расчеты, а пользуясь специальными таблицами.
Методы упрощенной тонографии
1. Измеряют внутриглазное давление тонометром Маклакова массой 10 г. После сдавления глаза в течение 3 мин склерокомпрессором массой 15 г вновь измеряют офтальмотонус. Об ухудшении оттока внутриглазной жидкости судят по уровню посткомпрессионного внутриглазного давления.
2. Дважды внутриглазное давление измеряют тонометром Маклакова массой 5 и 15 г. Затем на 4 мин на роговицу устанавливают тонометр массой 15 г, после чего им измеряют офтальмотонус. По разнице диаметров кружков сплющивания до и после компрессии по таблице определяют и рассчитывают F.
3. Метод упрощенной тонографии по Гранту: после эпибульбарной анестезии устанавливают тонометр Шиотца на центр роговицы и измеряют внутриглазное давление (P1). Не снимая тонометр в течение 4 мин, вновь измеряют офтальмотонус (Р2). Показатели гидродинамики и коэффициент вычисляют по таблице Фриденвальда.
Тонографию у детей до 3—5 лет осуществляют под наркозом. При интерпретации результатов тонографии у детей с врожденной глаукомой возникают определенные трудности в связи с изменением размеров и кривизны роговицы, а также с возможностью некоторого влияния анестетиков на показатели гидродинамики. Наиболее чувствительным тестом при гидрофтальме является показатель Беккера, который в норме не превышает 100.
При оценке результатов тонографии у детей, особенно младшего возраста, необходимо учитывать возрастные нормы. При этом следует иметь в виду, что у здоровых детей до 3 лет, особенно на первом году жизни, показатели гидродинамики глаза отличаются от таковых у детей более старшего возраста. У детей первого года жизни Р0 составляет в среднем 18,08 мм рт. ст., С — 0,49 мм3/мин, F — 4,74 мм3/мин. У взрослых эти показатели равняются соответственно 15,0—17,0; 0,29—0,31; 2,0.
Экзофтальмометрия
Экзофтальмометрия — один из методов определения выстояния (выпячивание, экзофтальм) глаза из орбиты, которое особенно важно при ретробульбарных процессах (кровоизлияние, опухоль, лимфома, венозный тромбоз, диффузный токсический зоб и др.). Трудности возникают в тех случаях, когда процесс двусторонний или отмечаются явления одностороннего энофтальма. В подобной ситуации необходимо рассматривать другие признаки, в том числе анамнестические и общие («кофейные пятна» на теле, гемангиомы в области головы, перелом костей орбиты и др.). Методика экзофтальмометрии проста, наглядна, для проведения исследования требуется мало времени.
Для определения величины выстояния глаза используют специальное устройство — экзофтальмометр. Исследование проводят после того, как наружные ребра (ножки) прибора устойчиво установлены к наружным краям глазниц, при этом в документации (история болезни, амбулаторная карта) отмечают, насколько отодвинута передвижная рама. Это нужно для того, чтобы повторное исследование проводили в идентичных условиях. В зеркальных полосках, укрепленных в металлических рамках, отражаются положения роговицы (+ и —), на минусовой пленке нанесена миллиметровая шкала от 0 до 30 мм. Врач определяет, какой цифре шкалы соответствует положение вершины роговицы, — это и является показателем экзофтальма. В процессе диагностики и лечения состояний, связанных с выстоянием глаза, показаны повторные экзофтальмометрии (рис. 36).
Рис. 36. Экзоофтальмометрия
Кератометрия
Кератометрию используют уже при исследовании органа зрения у ребенка в родильном доме. Это необходимо для раннего выявления врожденной глаукомы. Кератометрия, которую может осуществить практически каждый человек, основана на измерении горизонтального размера роговицы с помощью линейки с миллиметровым делением или полоски листа из тетради в клетку. Подставив линейку как можно ближе, например, к правому глазу ребенка, врач определяет деление на линейке, которое соответствует темпоральному краю роговицы, закрывая свой правый глаз, а соответствующее назальному краю — закрывая левый глаз.
Таким же образом следует поступать, когда к глазу подносится «клеточная полоска» (ширина каждой клетки равна 5 мм). Производя кератометрию, необходимо помнить возрастные нормы горизонтального размера роговицы: у новорожденного 9 мм, у 5-летнего ребенка 10 мм, у взрослого около 11 мм. Так, если у новорожденного она вписывается в две клетки полоски бумаги и остается маленький зазор, то это норма, а если выходит за пределы двух клеток, то возможна патология. Для более точного измерения диаметра роговицы предложены приборы — кератометр, фотокератометр (рис. 37).
Рис. 37. Кератометр
Необходимо отметить, что при исследовании роговицы важно определить не только ее прозрачность, чувствительность, целость и размеры, но и сферичность. Особенно большое значение это исследование приобретает в последние годы в связи со все большим распространением контактной коррекции зрения. Для определения сферичности роговицы применяют кератоскопы.
Алгезиметрия
Важным критерием в диагностике, оценке тяжести и динамики патологического процесса является состояние чувствительности роговицы. Наиболее простым из известных способов, хотя и грубым, позволяющим получить лишь приблизительное представление о чувствительности роговицы, является алгезиметрия с помощью ворсинки ваты или волоска. Для того чтобы не пугать детей, следует подносить ворсинку или волосок к глазу не прямо, а с височной стороны, делая это медленно, как бы незаметно, то правой, то левой рукой, слегка раздвигая веки (раскрывая глазную щель) другой рукой со стороны носа. Такое исследование позволяет судить о наличии выраженной чувствительности или значительном ее нарушении.
Более сложное, но вполне доступное и достаточно информативное исследование — определение чувствительности роговицы с помощью набора волосков (по Самойлову) различной упругости (0,5; 1,0; 3,0; 5,0; 10,0 и др.), которые можно фиксировать в расщелине конца спички. Предварительно на аналитических весах определяют упругость волосков (масса, сила движения, при которой волосок сгибается). Готовят, как правило, 4—6 разных волосков и каждый из них нумеруют. Хранят волоски в коробочке (маленький стерилизатор для шприца). Сначала исследование проводят в разных точках по периферии и в центре роговицы (6—8 точек и более), используя наименее упругий волосок.
Если с помощью этого волоска чувствительность не определяется, то последовательно применяют волоски с большей упругостью. Чувствительность роговицы устанавливают по тому волоску, который вызвал реакцию. Чувствительность в разных точках может быть различной, в этих случаях регистрируют чувствительность в каждой точке. Для того чтобы оценить динамику чувствительности роговицы в процессе заболевания и под влиянием лечения, необходимо сопоставлять результаты повторных исследований с исходными данными, но начинать исследование вновь необходимо, как и при первом исследовании, с волосков наименьшей упругости.
Наиболее совершенными приспособлениями для исследования и регистрации состояния чувствительности роговицы являются алгезиметры различной конструкции, которые предложены А. Н. Добромысловым и Б. Л. Радзиховским. Однако ими пользуются, как правило, в ходе научно-исследовательской и клинико-экспериментальной работы. На практике же достаточно провести исследование волосковой чувствительности роговицы, но обязательно в динамике и на каждом глазу.
Методы исследования слезных путей
Исследование слезных путей у детей необходимо проводить в родильном доме, а затем в течение всего первого полугодия жизни. Почти у 5% новорожденных носослезный проток закрыт желатинозной пробкой, которая растворяется в первые дни жизни в результате воздействия слизисто-слезной жидкости, содержащей фермент лизоцим, и путь для слезоотведения оказывается открыт. Однако примерно у 1% новорожденных эта пробка не растворяется, а организуется в соединительнотканную перегородку, в результате чего слезоотведение оказывается невозможным. Кроме того, причиной нарушения проходимости слезных путей могут быть изменения в каждом из их отделов, а также в носу.
Первым признаком патологии слезных путей является постоянное слезостояние, а нередко и слезотечение. Для того чтобы установить причину или причины слезостояния и слезотечения, необходимо последовательно осуществить ряд исследований, начиная с простого визуального определения положения век по отношению к глазному яблоку. В норме верхнее и нижнее веки соприкасаются с глазным яблоком, и, таким образом, можно считать, что в полной мере функционирует слезный ручей. Наличие выворота, заворота, колобомы век, лагофтальма и других изменений преимущественно края век могут быть причиной слезостояния и слезотечения.
Очень важно установить также, есть ли у новорожденного слезные точки, как они выражены и где расположены. Для этого необходимо слегка оттянуть каждое веко у внутреннего угла глазной щели и определить состояние каждой слезной точки. Если при обычном положении век слезные точки не видны и появляются только при нежном оттягивании века, то, значит, они расположены правильно. В норме слезные точки четко определяются в виде миниатюрного воронкообразного углубления в слезном бугорке.
Нажимая пальцем или стеклянной палочкой на область слезного канальца при оттянутом веке проверяют нет ли слизистого или иного отделяемого из слезных точек. Как правило, выделений из слезных точек при этой манипуляции не бывает.
Следующим этапом исследования является определение наличия и функционирования слезного мешка. С этой целью пальцем или стеклянной палочкой нажимают на кожу около нижневнутреннего угла глазницы, т. е. в области проекции слезного мешка. Веко при этом должно быть оттянуто от глазного яблока, чтобы была видна слезная точка. Если при надавливании на данную область не наблюдается отделяемого из слезной точки или оно очень скудное, прозрачное и жидкое (слеза), то, значит, слезный мешок есть. Однако с уверенностью сказать, что он хорошо функционирует и имеет правильное расположение и размеры нельзя.
Если же при данной манипуляции отмечается обильное слизистое или слизисто-гнойное отделяемое из слезных точек, то это свидетельствует о непроходимости носослезного протока. В тех же редких случаях, когда при нажатии на область слезного мешка его содержимое выходит не через слезные точки, а через нос (под нижнюю носовую раковину), можно думать о неправильном строении и форме слезного мешка и проходимости костной части носослезного протока.
В заключение осматривают область нижней носовой раковины, определяют состояние носовой перегородки. Кроме того, обращают внимание на наличие или отсутствие (затруднение) носового дыхания.
После проведения визуально-мануальных исследований следует выполнить функциональные слезные и слезно-носовые пробы.
Функциональные пробы проводят в два этапа. Первый этап — оценка функционирования слезных путей от слезной точки до слезного мешка (канальцевая проба Веста), второй — от слезного мешка до выхода жидкости из-под нижней носовой раковины (слезно-носовая проба Веста). Слезно-носовую пробу Веста выполняют следующим образом. Под нижнюю носовую раковину вводят рыхлый тампон ваты или марли; в конъюнктивальную полость инстиллируют 2—3 капли 1—3% раствора колларгола или флюоресцеина; отмечают время закапывания и время исчезновения красящего вещества из конъюнктивального мешка (в норме оно не должно превышать 3—5 мин). Спустя 5 мин после закапывания красящего вещества каждую минуту пинцетом извлекают тампон из носа и устанавливают время появления его окрашивания.
Слезно-носовую пробу Веста считают положительной, если окрашивание тампона произошло в первые 7 мин после инсталляции красящего вещества, и слабоположительной или отрицательной, если окрашивание отмечено позже 10 мин либо вовсе не наступало.
В тех случаях, когда канальцевая или слезно-носовая пробы Веста либо обе вместе оказываются замедленными или отрицательными, следует провести диагностическое зондирование боуменовским зондом (№1). В процессе осторожного зондирования выявляют или свободную проходимость каждого из отделов слезных путей, начиная от слезной точки и кончая костной частью носослезного протока, или препятствие в каком-либо из отделов. Перед зондированием или после него осуществляют промывание слезных путей. Для этого с помощью шприца и тупоконечной прямой или изогнутой иглы под давлением через верхнюю (в случае необходимости через нижнюю) слезную точку вводят слабый раствор антисептика, антибиотика, сульфаниламидного препарата, изотонического раствора хлорида натрия, лидазы.
Если раствор выделяется только через нос, то данная проба положительная, если и через нос, и через вторую слезную точку, то слабоположительная, а если только через вторую слезную точку, то отрицательная. В тех случаях, когда жидкость выделяется из этой же слезной точки, т. е. не проходит через канальцы, пробу считают резко отрицательной. Для того чтобы в таких случаях исключить наличие препятствия в носослезном протоке, вместе с оториноларингологом проводят ретроградное зондирование.
Наконец, для того чтобы окончательно установить локализацию и размеры патологии слезных путей, следует осуществить рентгенографическое исследование. В качестве контрастного вещества используют йодолипол, который вводят через слезные точки, после чего делают рентгеновский снимок. По рентгеноконтрастной картине выявляют стриктуры и дивертикулы, непроходимость различных отделов слезных канальцев, слезного мешка, костной части носослезного протока.
Только после последовательного проведения всех диагностических исследований можно поставить правильный диагноз и выбрать адекватный метод лечения (бужирование, зондирование, реконструктивная операция на слезных путях, в носу).
В связи с тем что патология слезных органов состоит не только в нарушении слезоотведения, но и в изменениях слезопродуцирующего аппарата (слезная железа), необходимо знать, что о дисфункции слезной железы можно судить по показателям пробы Шпримера. Суть этой пробы состоит в том, что за нижнее веко на 3—5 мин закладывают полоску фильтровальной бумаги шириной 0,5 см и длиной 3,5 см. Если вся бумага в течение этого времени становится гомогенно-влажной, то это свидетельствует о нормальном функционировании железы, если же быстрее или медленнее, то, значит, отмечается соответственно ее гипер- или гипофункция.
Флюоресцеиновая проба
Флюоресцеиновую пробу проводят при подозрении на нарушение целости роговицы (кератиты, повреждения, дистрофия). В конъюнктивальную полость (на роговицу) инсталлируют 1—2 капли раствора флюоресцеина (в тех случаях, когда нет раствора флюоресцеина, пробу можно выполнить с помощью раствора колларгола), а затем быстро промывают полость изотоническим раствором хлорида натрия или любыми глазными растворами антисептиков, антибиотиков, сульфаниламидных препаратов.
После этого комбинированным методом с помощью бинокулярной лупы, ручной или стационарной щелевой лампы осматривают роговицу и конъюнктиву. Если в роговице имеется дефект (нарушена целость эпителия и более глубоких ее слоев), то в этом месте будет видно желтовато-зеленоватое окрашивание. В процессе лечения заболевания (повреждения) роговицы пробу применяют многократно, что позволяет следить за динамикой процесса, эффективностью лечения и восстановлением ее целости.
Аветисов Э.С., Ковалевский Е.И., Хватова А.В.
- http://www.u-mama.ru/read/obaby/babyhealth/9091.html
- http://about-vision.ru/diagnostika-zreniya-u-detej/
- http://mgkl.ru/patient/stati/diagnostika-zreniya-u-detej
- http://eyesfor.me/pediatric-ophthalmology/diagnosis-vision-children.html
- http://medbe.ru/materials/detskaya-oftalmologiya/metody-obsledovaniya-glaz-u-detey/