Зондирование слезного канала у новорожденных – это офтальмологическая операция, ликвидирующая желатинозную пленку, которая не пропускает выступающие слезы в носовую полость. Обычно слезный канал открывается самостоятельно с первым вдохом и криком малыша при рождении. Но у 5% деток обнаруживается патология.
Выделение слез необходимо, чтобы обеспечивать влажность глазного яблока, предохранение от попадания грязи на роговицу, что может существенно повлиять на остроту зрения.
При развитии ребенка внутриутробно глаза защищены пленочной пробкой, предохраняющей слезный канал от попадания околоплодной жидкости. Если во время рождения пленка не лопнула, в слезном мешочке начинает собираться жидкость, служащая подходящей средой для развития всевозможных бактерий и грибков. Также перекрыть слезный канал может искривленная носовая перегородка при врожденной аномалии.
Если недостаток замечен в роддоме, операция назначается в возрасте до 6 месяцев. Ранняя ликвидация патологии обеспечивает положительный эффект в 85 — 95% случаев. После года пленка постепенно твердеет, что осложняет лечение. У детей старшего возраста чаще случается рецидив, требующий повторного оперативного вмешательства.
Предварительно проводится полная диагностика, чтобы исключить заболевания с похожими симптомами.
Признаки патологии слезного канальца:
- наличие припухлости в уголке глаза со стороны переносицы;
- слезотечение в то время, когда младенец не плачет;
- гнойные или слизистые выделения из одного или обоих глаз;
- слезки выступают, но не текут по щекам;
- после сна часто слипаются ресницы.
- консультация окулиста, при которой подтверждается закупорка слезного канала у детей;
- анализ крови на скорость свертывания;
- биомикроскопия обоих или одного глаза;
- бакпосев содержимого слезного мешка, чтобы определить причину возникновения и реакцию на лекарства, назначенные окулистом;
- проба Веста, позволяющая проверить проходимость слезного пути. В один или оба глаза малыша закапывается подкрашенная специальным красителем жидкость, а в носовую полость вставляется ватная турундочка. Если жидкость свободно проходит в нос и на ватке появляется пятно краски, то проходимость канальца не нарушена;
- если предпринятых исследований недостаточно, назначается консультация других специалистов.
При выявлении непроходимости слезного прохода врач рекомендует провести зондирование. В зависимости от состояния малышу назначают массаж слезного мешочка. Его делает доктор амбулаторно и родители дома.
Процедура показана при дакриоцистите у детей, прочтите подробнее про эту болезнь.
Причиной непроходимости канала выступают:
- наследственная патология, передаваемая на генном уровне;
- получение травмы;
- гайморит, блефарит, туберкулез;
- непроходимость, вызываемая сифилисом;
- искривление носовой перегородки;
- атеросклероз.
Причины закупорки слезного канала могут иметь врожденные или приобретенные истоки.
Если не предпринимать лечебных мер, то гнойное выделение может заразить другой глаз, инфицировать ухо, перетечь в головной мозг. Откладывание операции по надуманным причинам способно вызвать осложнение: потерю или ослабление зрения. Если непроходимость канала для слез вызвана врожденными причинами, помочь малышу можно только после достижения шестилетнего возраста.
Чтобы операция зондирования прошла успешно, необходимо правильно к ней подготовиться. За несколько дней по рекомендации врача следует настроить режим питания таким образом, чтобы ко времени процедуры малютка не принимал пищи, как минимум, 3-4 часа. Такое воздержание необходимо для детей возрастом до 6 лет.
- Следует отказаться от приема лекарств, несовместимых с анестезией и препаратами, которые будут применяться при оперативном вмешательстве.
- Желательно подготовить необходимое белье и пеленки, чтобы туго спеленать грудничка, предупреждая непреднамеренные движения ручками во время операции.
- Необходимо пройти консультацию у педиатра, чтобы исключить воспалительные простудные заболевания, дающие похожие симптомы.
Процедура производится при полной анестезии, которая у детей до года обычно не вызывает осложнений. Если малыш капризничает, разрешается побыть с ним одному из родителей, пока наркоз не начнет действовать.
Процедура при течении без осложнений длится 10 — 20 минут. Врач вставляет в слезный канал металлический зонд, похожий на проволочку с тупым наконечником. Инструмент удаляет пленку и расширяет проход для отхождения слез. Для проверки в отверстие заливается стерильный физраствор, который без задержки и препятствий выходит через носовую полость в полном объеме. Когда маленький пациент проснется после наркоза, в большинстве случаев он чувствует себя вполне нормально. Редко случается небольшая боль в месте зондирования, проходящая в течение 1-2 суток.
Через промежуток времени, определяемый лечащим врачом, ребенка следует привести на повторный осмотр, подтверждающий успешность операции.
Если окажется, что слезный канал не функционирует, как положено, требуется повторное вмешательство, которое также проводится под полным наркозом:
- в слезные каналы вставляются силиконовые трубочки, чтобы расширить проход до определенного размера. Через 6 месяцев их удаляют под общей анестезией. Оперативное вмешательство проходит без осложнений в 80% случаев;
- используется специальный резиновый шарик, который вводится в слезный проток и постепенно наполняется физиологическим раствором. Происходит расширение канала. Затем жидкость откачивается и резиновое изделие удаляется.
Чтобы обезопасить глаза от попадания инфекции после зондирования слезных каналов у младенцев, применяют капли с антибиотиками практически сразу после процедуры. Рекомендуется использовать противомикробное лечение на протяжении 5 — 7 дней.
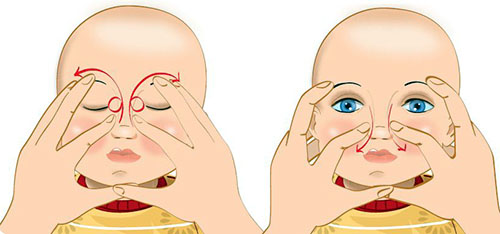
Также обязательно делают массаж слезных протоков и мешочка, так, как показал врач.
Необходимо подготовить раствор фурацилина, положив истолченную таблетку в 100 мл кипяченой воды. Смочив ватный диск, следует протереть глазки малыша от внешнего края к внутреннему. Для каждого глаза использовать новый тампон. Надавливающими движениями пальцев не менее 10 раз пройтись по слезному каналу в направлении переносицы. Если появится небольшая отечность – ничего страшного.
У малыша могут наблюдаться некоторые явления.
- Выделение небольшого количества крови из носа считается нормальным в течение 5 — 7 дней.
- Чихание и заложенность носовых проходов отмечается на протяжении 1-2 суток.
- В течение 1-2 дней могут случаться тошнота и рвота.
- Слезотечение иногда продолжается до 2 недель.
Разрешается купаться без ограничения, тереть глаза кулачками.
Если такие симптомы присутствуют дольше, рекомендуется обратиться к врачу – возможно, потребуется повторная операция.
Если после операции у малыша слезится, опух или стал красным глазик — срочно обращайтесь к врачу!
Хоть вмешательство и не затрагивает окружающие органы, не делаются надрезы с образованием рубцов, полной безопасности гарантировать нельзя.
Следует без промедления обратиться за медицинской помощью, если наблюдаются последствия операции:
- кровотечение из слезного канала;
- сильное покраснение глазного яблока;
- выделение мутного или гнойного содержимого из-под век;
- повышение температуры тела, озноб, лихорадка;
- ребенок стал вялым, капризным.
Как реагируют дети на наркоз:
- у каждого десятого ребенка отмечаются тошнота, головокружение, головная боль на протяжении 2-3 дней после операции;
- у 1% наблюдается незначительное проявление аллергии.
Успех операции по освобождению слезного канала от пленки, мешающей свободному оттоку слез, зависит от совместных усилий врача и родителей. Не стоит пытаться решить проблему самостоятельно. Чем дольше отсрочивается операция, тем больше неприятных последствий может развиться.
источник
Дакриоцистит – это достаточно распространенное заболевание, при котором слезно-носовой канал у новорожденного не может самостоятельно очистится от пробки, предохраняющей его от амниотической жидкости.
В большинстве случаев эта пробка разрывается самостоятельно при родах, но если этого не произошло, у новорожденного слезы не будут попадать в носовой канал, вследствие чего глаза закисают и возникает припухлость в уголках.
Зондирование слезного канала у новорожденных — процедура достаточно неприятная, и ребенок в этот момент может плакать, но после нее быстро успокаивается. Если же причиной дакриоцистита является искривление носовой перегородки или врожденная аномалия слезных канальцев, проводить процедуру нет смысла. В этом случае показана хирургическая операция.
Природа позаботилась о том, что при рождении у малышей во время самого первого вдоха открывается пленка на носослезном канале, которая до рождения защищала каналы от проникновения околоплодных вод.
Если пленка не открылась, нарушается нормальное функционирование глаза, что в последствие приводит к закупорке канала у новорожденных.
У здоровых людей слеза без препятствий проходит по слезоотводящим путям, а у грудничков с непроходимостью канала слезы застаиваются в нем, затем возникает инфекция, выделяется гной и появляется отечность.
Далее появляются первые признаки острого или хронического дакриоцистита, то есть гнойного воспалительного процесса слезного мешка.
Зондирование слезного канала у детей — нередкая процедура, нарушения в естественном процессе снятия защитной пленки со слезного канала бывают в 5%. Даже если канал закупоренный, далеко не во всех случаях есть показания к операции.
Зондирование проводят в следующих случаях:
- Наличие слезотечения;
- Хроническое воспаление слезного мешка или слезных протоков;
- Если в течение двух недель массаж и капли не дают необходимого результата;
- Подозрение на аномалии развития слезного канала.
Перед тем зондированием слезного канала необходимо проконсультироваться с отоларингологом, чтобы выяснить, нет ли у малыша искривления носовой перегородки. Также предварительно нужно сдать общий анализ крови.
В некоторых случаях перед проведением зондирования необходимо обратиться к педиатру или терапевту.
Нужно убедиться в том, что ребенок совершенно здоров и нагноение является следствием дакриоцистита, а не вирусной или бактериальной инфекции.
При наличии сильного воспаления и большого количества гноя процедуру зондирования откладывают.
Чтобы ребенок не срыгнул во время процедуры, перед проведением зондирования его не стоит кормить. Поэтому перед операцией стоит связаться с врачом, чтобы уточнить режим питания, поскольку, чем меньше ребенок, тем меньше промежуток, в течение которого его нельзя кормить.
Многих родителей волнует вопрос, почему процедура зондирования проводится в столь раннем возрасте и нельзя ли ее отложить до тех пор, пока ребенок немного подрастет.
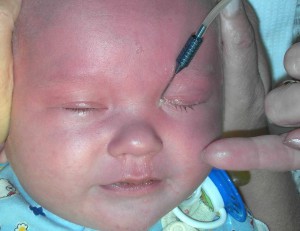
Как делают зондирование слезного канала у новорожденных? Зондирование проводят в стерильных условиях медицинского кабинета. Для того чтобы она не была болезненной, применяют местную анестезию, в глазки малыша закапывают обезболивающие капли.
Затем в слезный канал ребенка на определенную глубину, под углом 90 градусов, осторожными вращательными движениями вводят специальный зонд (зонд Боумена), с помощью которого его расширяют и пробивают пробку.
Если зонд вводят в верхнюю точку, веко отворачивают кверху и наружу, если же в нижнюю, то вниз и наружу.
После зондирования слезный канал промывают дезинфицирующим раствором.
Затем врач должен убедиться в том, что процедура прошла успешно. Для этого в глаза ребенка капают красящий раствор, а носовой проход закрывают ваткой. Через 5 минут ее убирают и осматривают.
На ватке должны оставаться следы раствора, только в этом случае считается, что процедура прошла успешно и конъюнктива очистилась.
Для того чтобы избежать осложнений после зондирования слезных каналов у младенцев, необходимо:
- В течение определенного периода капать в глаза ребенку капли с антибиотиком. Наименование, дозировку и схему лечения должен назначить врач;
- В течение недели после процедуры делать массаж слезных канальцев.
По статистике, у 90% детей, перенесших зондирование слезного канала до года, она проходит успешно и без осложнений. При зондировании слезного канала у детей после года может потребоваться повторная операция.
Перед массажем глаза ребенка необходимо промыть раствором фурацилина. Для его приготовления 200 мл воды нужно довести до кипения и добавить измельченную таблетку. После того как она растворится, кипятком довести раствор до первоначального объема.
После того, как средство остынет до комфортной температуры, в нем необходимо смочить марлевый диск и аккуратно протереть глаза младенцу, проводя от наружного края века к внутреннему.
Массаж после зондирования слезного канала проводят следующим образом:
- У основания носа нащупать небольшое возвышение, самая дальняя точка которого и будет точкой для массажа;
- Кончиком пальца, немного надавливая, необходимо проводить по этому бугорку, двигаясь к внутреннему углу глаза. Повторить движение до 10 раз. Количество процедур должен назначить врач.
После проведения массажа может возникать небольшой отек века или синяк, что не является грубой патологией. Антибиотики, которые врач назначает после операции, на зрение ребенка не повлияют, но помогут предотвратить осложнения, поэтому их нужно использовать обязательно.
Если у вашего ребенка после зондирования слезного канала стоит слеза, гноится глаз или повышается температура — обратитесь к врачу!
Поскольку на операцию зондирования каждый организм реагирует по-разному, иногда проявляются различные побочные реакции. При нарушении техники процедуры или других причинах возможно образование рубца там, где сделали прокол слезного канала. Это осложнение встречается чаще всего.
Другие возможные последствия зондирования слезного канала ребенка:
- У некоторых больных наблюдается сильное слезотечение после операции;
- При повреждении слезного протока слезы не выходят естественным образом;
- Слизистая оболочка века может раздражаться, что приводит к образованию конъюнктивита.
- Если пациент не выполняет рекомендации доктора после операции, могут образоваться спайки в канале.
Нередко родители заболевших малышей путают непроходимость слезного канала с конъюнктивитом из-за некоторой схожести симптомов. Сразу начинается неправильное лечение конъюнктивита, которое помогает только на короткий период, а причина болезни не устраняется.
Последствия такой терапии выражаются в скоплении большого количества гноя, плохому самочувствию малыша. Далее появляется болезненный отек, уплотнение и у новорожденного повышается температура, он становится неспокойным. Консультация офтальмолога поможет определить точное заболевание и необходимость в оперативном вмешательстве.
Характерным отличием дакриоцистита является выделение гноя из одного или обоих глаз. Если курс лечебного массажа не дал результатов, необходимо оперировать слезный канал. Показанием к зондированию также является сужение слезного канала и другие патологии в его развитии, наличие хронического процесса в глазах, обильное слезотечение в любом возрасте.
Важно перед проведением зондирования исключить наличие патологических процессов носовой перегородки, чтобы не было риска развития осложнений после операции. Прогноз благоприятный, особенно когда обращение к врачу было своевременным.
Большинство родителей начинают лечить дакриоцистит у младенца самостоятельно, что иногда усугубляет ситуацию и только потом обращаются к врачу. Зондирование слезного канала у грудничков редко вызывает осложнения, но в более старшем возрасте возможно повторная операция. А как поступили вы? Расскажите нам свою историю в комментариях.
источник
Непроходимость слёзно-носовых каналов — довольно распространённая патология: ею страдает около 7% новорождённых. Это заболевание может развиться у детей старшего возраста и даже у взрослых, однако груднички подвержены ему больше всего. Многие мамы, заметив у малыша закисающие глаза, впадают в панику. Они боятся идти к врачу, пытаясь исцелить ребёнка многомесячными промываниями и массажами. Специалисты, однако, рекомендуют не мучить грудничков ежедневными неприятными процедурами, а устранить проблему за несколько минут с помощью процедуры зондирования.
У ребёнка, находящегося в утробе матери, нет свободного сообщения между полостью носа и носослёзным протоком. Выходное отверстие закрыто тонкой перепонкой, которая у большинства детей исчезает к моменту рождения. При этом носослёзный канал обычно закупорен желатиновой пробкой, которая не даёт околоплодным водам попасть в организм малыша. Когда ребёнок рождается на свет, начинает дышать и кричать, этот слизистый комок выходит из протока, попадает в нос и удаляется акушерами.
Если при рождении носослёзный канал не освобождается от естественной пробки, у малыша развивается дакриоцистит
Однако бывает и так, что из-за анатомических особенностей либо аномалий пробка не выходит из слёзно-носового канала. Из-за этого в нём возникают застойные явления. Через некоторое время у новорождённого развивается дакриоцистит — полная либо частичная непроходимость слезоотводящих путей. Глаза малыша сперва слезятся, а затем начинают гноиться и воспаляться.
В 80% случаев дакриоцистит исчезает самопроизвольно к 3–4 месяцам, а массаж и закапывание капель лишь ускоряют этот процесс.
Дакриоцистит может быть как врождённым, так и приобретённым вследствие травм, воспалительных процессов в глазах либо носу, а также различных заболеваний. Этот недуг может поражать как детей, так и взрослых самых разных возрастов. Однако если пробретённый дакриоцистит часто требует сложных хирургических вмешательств, то врождённая форма обычно проходит самопроизвольно либо в результате промываний и массажей.
Если после консервативного лечения глаза у малыша продолжают гноиться, врачи направляют ребёнка на зондирование — механическое восстановление проходимости носослёзного канала с помощью специального инструмента — зонда. Процедура проводится под местной анестезией и длится совсем недолго. Однако зондирование не даёт гарантии излечения: через определённый промежуток времени выделения могут вновь появиться. При повторном вмешательстве вероятность полного выздоровления составляет 95–98%.
Постоянная слезоточивость — первый признак дакриоцистита
Со временем желатиновая пробка в носослёзном канале затвердевает. Поэтому чем старше становится ребёнок, тем более травматичной и болезненной окажется для него процедура зондирования.
Как правило, врачи не спешат отправлять малышей с «закисающими» глазами на зондирование. Часто они рекомендуют родителям подождать до 3–4 месяцев, чтобы избавиться от проблемы с помощью массажей и глазных капель. Если к этому времени улучшения не наступают, проводится зондирование, которое обычно полностью устраняет все симптомы.
Диагностировать у малыша дакриоцистит может только детский офтальмолог, однако заподозрить это заболевание по силам любому внимательному родителю. Непроходимость слезоотводящих путей часто путают с конъюнктивитом. Эти заболевания действительно похожи: их основным симптомом являются гнойные выделения из глаз. Однако если от конъюнктивита можно легко избавиться с помощью капель с антибиотиком, то при непроходимости носослёзных каналов такое лечение будет неэффективным.
Закупоренная слёзная железа — идеальное место для размножения бактерий, вследствие чего из глаза начинает выделяться гной
Основными симптомами дакриоцистита являются:
- постоянное слезотечение;
- покраснение глаз;
- гнойные выделения;
- отёк внутреннего края глаза;
- выделение гноя при надавливании на слёзные мешки.
Как правило, после сна или плача интенсивность выделений усиливается. Чтобы ребёнок мог нормально видеть, гной приходится убирать с глаз довольно часто.
Если неприятные симптомы сохраняются на протяжении трёх и более месяцев, врачи направляют малыша на зондирование одного либо обоих носослёзных каналов. Это, однако, касается только тех случаев, когда непроходимость не обусловлена сложными патологиями. Зондирование не назначается при:
- врождённых пороках строения носослёзного канала;
- искривлённой носовой перегородке;
- нарушении свёртываемости крови;
- высокой температуре и общем плохом самочувствии.
Поскольку процедура проводится под местной анестезией, перед её началом нужно убедиться в том, что у малыша нет аллергии на обезболивающий препарат.
Искривлённая носовая перегородка также может стать причиной дакриоцистита, однако при этой патологии зондирование не поможет
Перед постановкой окончательного диагноза врач обычно проводит пробу Веста. Для этого в проблемный глаз закапывается красящее вещество, а в нос помещается ватный тампон. Если носослёзный канал открыт, и причина гнойных выделений — бактерии, вызывающие конъюнктивит, вата окрасится. В противном случае врач-офтальмолог диагностирует дакриоцистит и направляет малыша на зондирование.
Перед процедурой ребёнок должен пройти осмотр у следующих врачей:
- педиатра — для оценки общего состояния организма;
- невролога — чтобы исключить заболевания, при которых противопоказана анестезия, а также для оценки неврологического статуса;
- отоларинголога — для оценки строения носовых ходов и обнаружения таких патологий, как искривление носовой перегородки.
А также малышу нужно сдать анализ на свёртываемость крови, и желательно — общие анализы мочи и крови.
Особой подготовки процедура зондирования не требует: ребёнка не нужно держать впроголодь и делать очистительные процедуры. Обезболивающий препарат в виде капель вводится непосредственно в глаза, после чего можно приступать к прочистке носослёзных каналов.
На зондирование ребёнка направляет врач-офтальмолог, однако перед процедурой малыша нужно дополнительно показать педиатру, неврологу и ЛОРу
Процедура зондирования совершается в несколько этапов:
- Ребёнка пеленают и фиксируют его голову. Полная неподвижность нужна для того, чтобы малыш не дёрнулся, пока врач будет работать зондом в его глазах.
- В глаза закапывают обезболивающий препарат (в отдельных случаях может понадобиться масочный наркоз).
- Врач вводит стерильный тонкий зонд в носослёзный канал, расширяя его и очищая от мягкой пробки.
- Место введения зонда промывают антисептическим раствором.
- Ребёнка освобождают от пелёнок и отдают родителям.
Вся процедура занимает от 5 до 10 минут. Если ребёнку больше 6 месяцев, то пробка уже успела затвердеть, поэтому вместо зондирования совершают бужирование. Для этого носослёзный канал не прочищают, а пробивают, делая в пробке сквозной прокол.
Как и зондирование, бужирование абсолютно безопасно и доставляет малышу минимум неприятных ощущений. Процедура проводится под анестезией, поэтому дети кричат не от боли, а от тугого пеленания и страха перед врачами.
Зондирование представляет собой малотравматичную операцию
Для минимизации риска осложнений зондирование должно проводиться квалифицированным детским офтальмологом в хорошей клинике, оснащённой всем необходимым оборудованием.
Эффект от процедуры обычно заметен уже через несколько дней. Глаза перестают слезиться и гноиться, а состояние ребёнка окончательно нормализуется. Малыша можно умывать, купать и совершать с ним все обычные процедуры, однако врачи рекомендуют наблюдать за глазами ещё как минимум месяц. Первые 7 дней после зондирования маленьким пациентам необходимо закапывать антибактериальные препараты и делать специальный массаж, направленный на улучшение проходимости слёзных каналов.
Врач, проводивший зондирование, должен показать, какие именно места и с какой интенсивностью нужно массировать. Обычно рекомендуются круговые движения либо толчки подушечками пальцев небольшой интенсивности по направлению от верхней части внутреннего угла глаза вдоль носа ко рту.
Во время массажа необходимо придерживаться следующих правил:
- Перед процедурой срежьте ногти и тщательно вымойте руки либо наденьте стерильные перчатки.
- Если в глазах скопился патологический секрет, аккуратно выдавите гной и промойте их отваром ромашки или тёплым раствором фурацилина в соотношении 1:5000. Следите, чтобы содержимое больного глаза не попало в здоровый или в ухо.
- После массажа закапайте глаз антибактериальным раствором. Подойдёт Левомицетин или Витабакт.
- Массаж проводите до 5 раз в день. Лучше всего делать его перед кормлением: после еды многие дети засыпают, и капли оказывают во время сна антибактериальный эффект.
- Совершайте все движения очень осторожно и аккуратно: у грудничков в пазухах носа не кость, а нежный хрящ, повредить который очень легко.
Интенсивность и последовательность движений при массаже слёзного канала должен продемонстрировать врач
Если родители выполнили все предписания врача, а в течение месяца выделения из глаз не исчезли, значит, ребёнку был выставлен неправильный диагноз либо зонд не пробил носослёзный канал до конца. В любом случае нужно обратиться к специалисту, который разработает дальнейшую стратегию обследования и лечения.
При правильно проведённом зондировании риск негативных последствий сводится к минимуму. Единственное возможное осложнение — возникновение спаек и заращивание носослёзного канала. Именно на предотвращение этого и направлен массаж. Если делать его добросовестно по 3–4 раза в день, повторное зондирование малышу не понадобится.
Большую опасность в послеоперационный период представляют для малыша вирусные инфекции. Из-за банального насморка в травмированное отверстие носослёзного протока могут проникнуть болезнетворные микроорганизмы, что обычно провоцирует рецидив заболевания. Поэтому на протяжении 1–2 месяцев после зондирования малышу лучше избегать детских коллективов и мест скоплений людей.
В большинстве случаев врачебное вмешательство переносится детьми легко, и повторная операция не требуется. В течение 1–2 дней допустимы сукровичные выделения, а глаз может продолжать слезиться до 2–3 недель. Если по истечении этого срока сохраняется слезотечение, ребёнка нужно повторно обследовать и, возможно, вновь провести зондирование. Как правило, после второй операции проблема полностью устраняется.
Зондирование — лёгкое и эффективное оперативное вмешательство. При правильном проведении этой манипуляции риск осложнений минимален, а вероятность благоприятного исхода максимальна. Однако перед тем как решиться на зондирование, нужно постараться восстановить проходимость носослёзного канала консервативными методами, с помощью массажа и промываний. Если же, несмотря на все старания, глаза малыша продолжают слезиться, не бойтесь операции: она пройдёт очень быстро и доставит ребёнку лишь незначительные неудобства.
источник
В первые дни после рождения у детей нередко появляется гнойное отделяемое из глаз. Одной из причин гнойного отделяемого может быть дакриоцистит новорожденных – воспаление слезного мешка.
Почему развивается это заболевание?
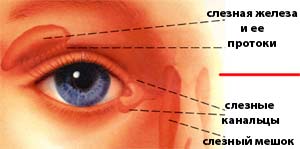
Обычно у всех людей слеза из глаза по слезоотводящим путям идет в носовой ход.К слезоотводящим путям относят: слезные точки (верхняя и нижняя), слезные канальцы (верхний и нижний), слезный мешок и слезно-носовой канал, который открывается
под нижней носовой раковиной (здесь слезная жидкость испаряется благодаря движению воздуха при дыхании), это 1,5 – 2,0 см от наружного носового отверстия. Сзади полость носа сообщается с верхним отделом глотки (носоглоткой). В период внутриутробной жизни у ребенка в слезно-носовом протоке имеется желатинозная пробка или пленка, которая защищает его от околоплодных вод. В момент рождения при первом вдохе и крике новорожденного пленка прорывается, и создается проходимость канала. Если этого не происходит, то слеза застаивается в слезном мешочке, присоединяется инфекция, развивается острый или хронический дакриоцистит.
Первыми признаками дакриоцистита, которые выявляются уже в первые недели жизни, являются наличие слизисто-гнойного отделяемого из конъюнктивального мешка одного или обоих глаз, слезостояние, слезотечение (редко) в сочетании со слабо выраженным покраснением конъюнктивы. Этот процесс часто принимают за конъюнктивит.
Основным признаком дакриоцистита является выделение слизисто-гнойного содержимого через слезные точки при надавливании на область слезного мешка. Иногда этот симптом не выявляется, что может быть связано с предшествующей медикаментозной терапией. Для уточнения диагноза проводят колларголовую пробу (проба Веста). В глаза закапывается 1 капля 3 % раствора колларгола (красящее вещество). Предварительно в полость носа вставляется ватный фитилек. Появление красящего вещества на фитильке через 5 минут после закапывания, оценивается как положительная проба. Пробу считают замедленной при обнаружении краски в носу через 6-20 минут и отрицательной позже 20 минут. Пробу также можно считать положительной, если после закапывания колларгола произошло просветление конъюнктивы глазного яблока в течении 3-х минут. Отрицательный результат слезно-носовой пробы указывает на нарушение проводимости в слезоотводящей системе, но не определяет уровень и характер поражения, поэтому необходима консультация ЛОР-врача, т.к. канал – слезно-носовой, так если у ребенка насморк, слизистая слезных путей отекает, просвет суживается и затрудняется отток слезы. Тяжелым осложнением нераспознанного и нелеченного дакриоцистита новорожденных может быть флегмона слезного мешка, сопровождающаяся значительным повышением температуры тела и беспокойством ребенка. Как исход заболевания нередко образуются свищи слезного мешка.
При хроническом течении процесса основным клиническим признаком является обильное гнойное отделяемое из слезного мешка, которое заполняет всю глазную щель, обычно после сна или плача.
После установления диагноза необходимо сразу приступить к лечению. Для начала изучите анатомию слезоотводящих путей, проекцию слезного мешочка (см. выше). Перед началом массажа тщательно вымойте руки, ногти следует коротко отстричь, можно использовать стерильные перчатки. 1. Выдавите содержимое слезного мешочка.
2. Закапайте теплый раствор фурацилина 1:5000 и при помощи стерильного ватного тампона удалите гнойное отделяемое.
3. Проводите массаж области слезного мешка, осторожно надавив 5 раз указательным пальцем сверху вниз толчкообразными движениями, стремясь прорвать желатинозную пленку.
4. Закапать дезинфицирующие капли (левомицетин 0,25% или витабакт)
5. Эти манипуляции проводить 4 – 5 раз в день. Массаж проводится как минимум в течении 2-х недель. По данным литературы и нашим данным желатинозная пробка рассасывается или прорывается к 3-4 месяцам, если родители правильно и аккуратно выполняют вышеуказанные рекомендации.
Если эти манипуляции не дали желаемого результата, то необходимо проведение зондирование слезно-носового канала в условиях глазного кабинета. Зондирование слезно-носового канала представляет собой сложную, болезненную и далеко не безопасную процедуру. Под местной анестезией (обезболивание), с помощью конических зондов Зихеля, расширяются слезные точки и слезные канальцы, затем более длинный зонд Боумена №6; №7; №8 вводится в слезно-носовой канал и прорывает имеющуюся там пробку, затем канал промывается дезинфицирующим раствором. После проведения зондирования необходимо обязательно 1 неделю проводить массаж (см. выше) для профилактики рецидива, связанного с образованием спаечного процесса.
Зондирование неэффективно лишь в тех случаях, когда дакриоцистит обусловлен другими причинами: аномалия развития слезно-носового канала, искривление носовой перегородки и др. Этим детям необходимо сложное оперативное вмешательство – дакриоцисториностомия, которая проводится не ранее 5–6 лет.
Дакриоцистит – это воспаление слезного мешка, он встречается у 1-5% новорожденных. Дакриоцистит диагностируется в первые дни и недели жизни, поэтому бывает, что диагноз младенцу ставится уже в роддоме.
Причинами заболевания могут быть:
– Патология носа и окружающих тканей вследствие воспаления или травмы.
– Непроходимость носослезного протока к моменту рождения ребенка, из-за наличия так называемой желатинозной пробки, не рассосавшейся к моменту рождения.
В норме, свободное сообшение между носослезным протоком и полостью носа формируется на 8-м месяце внутриутробного развития. До этого времени выходное отверстие слезного канала закрыто тонкой перепонкой. К моменту рождения у большей части перепонка рассасывается, либо прорывается при первом крике ребенка. Если же пленка не рассасывается или не прорывается, то возникают проблемы со слезоотведением. Как и в большинстве случаев, исход заболевания зависит от своевременной диагностики и вовремя проведенного лечения.
Первыми признаками заболевания является слизистое или слизисто-гнойное отделяемое из глаза, припухлость во внутреннем углу глаза.
Довольно часто педиатры это расценивают как коньюнкитвит и назначают противовоспалительные капли, но это лечение не помогает.
Отличительными признаками дакриоцистита является выделение слизисто-гнойного характера, при надавливании на область слезных точек.
Лечение начинают с массажа слезноносового канала. Цель массажа – прорвать желатинозную пленку. Массаж слезноносового канала производят несколькими толчкообразными или вибрирующими движениями пальца с некоторым давлением, направленным сверху вниз, от верхней части внутреннего угла глаза вниз. За счет созданного повышенного давления в носовом протоке, эмбриональная пленка прорывается. ( не напоминает ли Вам это принцип вантуза?)
Массаж нужно делать 8-10 раз в день. Если в ближайшие дни эффекта нет, то его нужно продолжать в течение месяца. Гнойное отделяемое, которое выдавливается из слезного мешка, необходимо убрать ватным шариком, смоченным в отваре ромашки, заварки чая, или календулы.
Если массаж не помогает, то необходимо жесткое зондирование слезноносового канала. Его лучше делать в 2-х, 3-х месячном возрасте.
Для проведения этой процедуры необходимо сдать анализ крови на свертываемость, и осмотр ЛОР–врача, для исключения патологии носовой полости. После процедуры зондирования продолжается лечение в виде капель еще в течение недели по назначению врача, и массаж желательно проводить в течение месяца.
Я выполняла пункты (которые выделены жирным и подчеркнуты) и на следующий день у Насти потекла сильная слеза с гноем- и ура
источник
Целью данной медицинской процедуры является открытие слезного канала, который закупорен. Если ребенку до года назначают зондирование, значит, у него диагностирован дакриоцистит. Он может начаться как сразу после рождения, так и некоторое время спустя. В любом случае, тянуть с вмешательством не стоит, зондирование лучше провести как можно раньше.
Зондирование слезного канала у детей до года
Зондирование глазного канала
Когда ребенок проходит стадии внутриутробного развития, его слезные каналы в это время защищены специальными пленочками, состоящими из тонкой соединительной ткани. Это необходимо, чтобы предохранить глаза от околоплодных вод. В момент, когда ребенок появляется на свет, пленки должны удалиться, но иногда этого не происходит, и каналы, оба или один, остаются закрытыми. Из-за этого в них развивается воспаление.
Кстати. Как только ребенок совершает первый вдох и первый крик после появления на свет, в носу образуется давление воздуха, которое заставляет защитную канальную пленку лопнуть. Обычно это происходит легко и проходит незамеченным ни ребенком, ни родителями.
Дакриоцистит и конъюнктивит
Но иногда пленка не лопается, поскольку имеет слишком плотную структуру, либо первый вдох был неглубокий, либо крик – слабый. Давления в носу недостаточно, чтобы устранить пленочную пробку, и она остается, продолжая закупоривать слезное отверстие.
Поскольку слезы в норме образуются постоянно, они должны стекать по каналу и отводиться от глаза. Когда канал остается закрытым, этого произойти не может. Слезная жидкость образует застой в образованном ею «мешочке» и порождает серьезное воспаление, которое невозможно ликвидировать иначе, чем прочистить слезный проток, дав застоявшейся жидкости выход.
Важно! При состоянии закупорки слезы теряют способность стекать в слезный канал и двигаться по нему. Скапливаясь, они усугубляют воспаление.
До и после зондирования слезного канала
Основными причинами возникновения данной патологической ситуации можно назвать несколько аномалий, которые возникают при нормально развитой системе слезообразования и выделения слез. Их характер может быть как врожденным, так и не зависящим от дефектов развития.
Дакриоцистит у новорожденных — лечение
Таблица. Причины дакриоцистита.
| Причина возникновения | Описание |
|---|---|
| Аномалии развития | Еще в утробе у ребенка начинают неправильно развиваться глаза или веки, нос, некоторые кости черепа. |
| Генетические патологии | Те, которые нарушают каким-либо образом строение лица. |
| Врожденная патология слезного канала | Носослезный канал у ребенка слишком короткий или узкий. |
| Приобретенная непроходимость | Чаще всего возникает из-за того, что канал закупоривается механически так называемой пробкой. Самая распространенная причина дакриоцистита. |
| Глазная инфекция | Может начаться как в утробе, так и после рождения, вторая по популярности причина закрытия канала и слезной непроходимости. |
| Опухоль | Опухолевидное образование, перекрывающее носослезный проток, встречается редко, но все же такие случаи в медицине зафиксированы. |
Важно! Закупорка слезных каналов пробками – самая частая причина, по которой ребенку может быть назначена операция зондирования.
Самым первым признаком непроходимости является слезный застой, но его замечают не сразу, хотя даже у только что родившегося малыша, который не плачет в данный момент, можно увидеть при дакриоцистите скопление слез в нижней части внутреннего угла глаза.
Далее следуют более явные признаки.
- Хроническое слезотечение.
- Увеличенные веки из-за припухлости.
- Слипшиеся ресницы.
- «Закисание» глаза, сопровождающееся выделениями из него, особенно обильными после ночного сна.
- Выделения от бело-желтых до зеленоватых (цвет указывает на стадию воспалительного процесса).
Воспаление слезного канала у малыша
Если не пытаться устранить проблему, спустя некоторое время симптомы усугубятся.
- Появляется боль в глазу, заставляющая малыша плакать даже при легком прикосновении к области внутреннего уголка.
- Краснеет сначала уголок, затем изменение цвета кожи распространяется на оба века и нос.
- Выделения становятся гнойными, скапливаются и засыхают.
- Около внутреннего угла набухает гнойный «мешок».
- Поднимается и держится температура.
Кстати. На этой стадии, если не на первоначальной, любой родитель должен встревожиться и отвезти ребенка к врачу. Но случается, что, следуя советам бабушек, мамы пытаются справиться с проблемой народными средствами, промывая глаза отварами и прикладывая к ним разного рода компрессы.
Если при появлении усугубившихся симптомов и их постоянном присутствии игнорировать проблему и откладывать врачебную консультацию, на которой доктор предложит зондирование канала, может случиться страшное.
Важно! У ребенка при длительной закупорке и воспалении слезного канала гной разливается по клетчатке, образуя флегмону. Затем он прорывается в носовые пазухи, доходит до головного мозга, и начинается менингит.
Закупорка слезных протоков у маленьких детей
Но так же часто, как и незамеченная первая стадия закупорки каналов, случается следующая вещь – родители замечают, что с глазками ребенка что-то не так, и, понаблюдав некоторое время за малышом, сами ставят диагноз – конъюнктивит. Тем более, что всегда найдется старшая родственница или соседка, которая расскажет, что глазки у младенцев гноятся у всех, и это нормально, это детский конъюнктивит. Нужно просто промыть ромашкой, лаврушкой, другими подручными средствами, вплоть до закапывания грудного молока.
Совет. Симптомы этих двух недугов схожи, и не всегда даже детский глазной врач с первого взгляда может их различить. Но есть способ уточнить диагноз – малышу сначала назначаются капли от конъюнктивита, и если они не улучшают ситуацию, значит, есть основания предполагать, что закупорен слезный канал.
Закупорка слезного канала у новорожденных
Если офтальмолог подозревает дакриоцистит, то назначается комплекс диагностических процедур, позволяющий не только поставить точный диагноз, но и выявить причину образования застоя, и точное его местонахождение. Диагностические действия проводятся следующие.
- Визуальный осмотр, чтобы определить состояние глаз.
- Мазок выделений, чтобы исключить инфекционную природу возникновения.
- Канальная проба, чтобы определить состояние. В глаз закапывается колларгол (краситель цвета йодной настойки). Его количество, которое врач помещает в глаз для пробы, при нормальном слезооттоке должно исчезнуть через пять минут. Если глаз остается окрашенным от пяти до десяти минут, диагностируется затруднение слезооттока.
Кстати. Если окраска держится больше десяти минут, продолжается тестирование, чтобы доказать или опровергнуть полную утрату функций слезооттока и получить точные подтверждения непроходимости.
Полное подтверждение непроходимости дает проба Веста. Ее можно назвать сходной с канальной, но второе ее название – носовая, поскольку основной результат будет получен именно в носу пациента. В ноздрю помещают неплотный жгут из ваты и закапывают в глаз колларгол. Окрашивание ватного жгута должно произойти в течение трех-пяти минут. Если оно началось позже, либо вата не окрасилась совсем, устанавливается непроходимость.
Кстати. На данном этапе, прежде чем назначить процедуру зондирования, врач должен исключить структурные патологи в носу или черепе пациента.
На самом деле многие родители напрасно боятся, что как только у малыша загноится глаз, ему сразу начнут протыкать слезный канал зондом. Тактика лечения дакриоцистита всегда двухэтапная. И на первом этапе, если нет прямых показаний к срочному проведению зондирования, применяется лечение.
Важно! Двухэтапная схема используется, если младенец не достиг шестимесячного возраста. В случаях, когда ребенку еще нет года, но уже исполнилось полгода, чаще всего чистка канала будет назначена сначала, а затем уже последующее лечение, восстановление и гигиенический уход.
Лечение дакриоцистита новорожденного
Лечение используют так же, как первое средство, в случаях, когда анатомические особенности ребенка и его физиология позволяют дожидаться раскрытия пленки. Зондирования в ряде таких случаев удается избежать – глаз проходит.
Два раза в день, чисто вымытыми руками с короткими ногтями родители промывают ребенку глаза фурацилином в растворе или обычной кипяченой, но не горячей водой. Диски или марля для промывания берется отдельно для каждого глаза, после использования выбрасывается. Промывание осуществляется движением внутрь по векам, от виска.
На самом деле массировать нужно не глаз, а слезный мешок. Это могут сделать родители или другие родственники. Нельзя делать массаж с лаком на ногтях и, если ногти не подстрижены коротко. Руки моются с мылом, высушиваются стерильным полотенцем.
Техника проведения массажной процедуры следующая.
- Смазать область от носа до глаза нейтральным кремом.
- В направлении от крыла носа вверх к углу глаза провести указательным пальцем 10 прямых линий.
- Если выделилась жидкость, собрать ее на ватный диск.
- В том же направлении совершить 10 круговых движений указательным пальцем, как бы «рисуя» спираль.
- Снова очистить кожу от выделений.
- В обратном направлении от угла к крылу носа провести 10 прямых линий.
- Возле уголка глаза указательным и безымянным пальцем попеременно поколачивать, создавая вибрацию, 10 секунд.
- Очистить кожу от выделений и крема.
- Закапать лекарства, прописанные врачом.
Массаж при дакриоцистите: методика
Если на протяжении двух месяцев и более первый этап лечения не приносит результатов, или если возраст ребенка приближается к восьми месяцам, будет назначено зондирование.
Перед назначением ребенка тщательно осматривает детский окулист совместно с педиатром. Исключаются кашель, насморк, присутствие общего заболевание, недомогание, другие заболевания глаз. Проводятся анализы крови на воздействие лекарственных аллергенов преапратов, применяемых при введении зонда.
Массаж слезного канала новорожденного
Осуществляется в условиях поликлиники, амбулаторно. Проводит зондирование детский офтальмолог при помощи медсестры или родителей ребенка.
Кстати. Спустя полчаса — час после манипуляции пациент может отправляться домой, в случае если непроходимость канала не осложнена тяжелой формой инфекции. Если инфекция есть, зондирование проведут в стационаре и оставят ребенка под наблюдением на несколько дней.
Необходимо запеленать младенца, чтобы максимально обездвижить и исключить возможность взмахов руками.
Медсестра или родители удерживают ребенка и фиксируют положение его головы, необходимое для проведения процедуры. Врач закапывает в глаз, который подвергнется манипуляции, анестезирующее вещество, так называемую местную заморозку.
Кстати. Поскольку процедура проводится при местном обезболивании, ребенок не чувствует болевых ощущений. Но практически все маленькие дети во время зондирования громко и надрывно плачут. Это связано с испугом и некомфортными ощущениями от манипуляции.
Как проводится зондирование
Врачу понадобится двойное зондирование – нижнего и верхнего слезного канала.
- Сначала зондируется верхний. Для этого веко поднимается вверх в угловой внутренней точке, и в слезную точку вводится первый зонд. Он называется зонд Зихеля, и используется для расширения входа слезного отверстия. После него, сначала горизонтально, в отверстие погружают зонд Боумена. При его повороте и придании вертикального положения прорывается защитная пленка.
- Для очистки и раскупоривания нижнего слезного канала вниз и в сторону опускается нижнее веко в угловой внутренней точке. Далее манипуляции проводятся в том же порядке, что и для верхней точки.
- После манипуляций очищенные от механической закупорки носослезные каналы промываются специальным лечащим раствором.
Зондирование слезного канала
Кстати. Если возраст ребенка меньше двухмесячного, в силу особенностей его физиологии возможно проведение эндоназального зондирования. Наркоз в этом случае не используется. Зонд вводится в носовой ход и ведется к каналу, затем промывают освобожденный от пленок ход антибиотиками.
Необходимо осуществлять тщательный уход за зоной манипуляции в течение двух недель после ее проведения. Для этого проводится ежедневный массаж по технике, описанной выше, в первом этапе лечения. Врач обязательно назначит глазные капли, содержащие антибиотик, чтобы снять воспаление и предотвратить образование нового.
Кстати. Чаще всего (в 90% случаев) процедура является достаточной и рецидива не возникает. Но может случиться, что стопроцентной прочистки не произошло, либо инфекцию занесли родители во время постоперационного ухода. В этом случае назначают повторную прочистку зондом.
Риск рецидива есть всегда
Многие родители задают вопрос, почему прочистку необходимо проводить в максимально раннем возрасте, не дожидаясь, пока ребенок подрастет. Ведь, возможно, ребенок старше года легче перенесет операцию, чем кроха-грудничок. Но по статистике 90% успешных зондирований, не требующих повторных манипуляций, проводятся именно малышам до года, и даже до восьмимесячного возраста. После года ребенок переносит все гораздо тяжелей, удваивается возможность рецидивов и необходимость повторного зондирования. К тому же операция детям старше 12 месяцев проводится чаще всего под общим наркозом.
Дакриоцистит у новорожденных или непроходимость слезного канала
Зондирование – наиболее эффективный и наименее травмирующий (хотя и инвазивный) способ устранить воспалительный процесс в слезном канале, если патологию невозможно вылечить консервативно. Но он применяется не только для удаления пленки и освобождения слезных путей. Может вводиться зонд и в диагностических целях, чтобы проверить состояние слезного канала или ввести в него антисептик.
Процедуру введения могут сопровождать осложнения следующего характера:
- разрыв канала, если неверно по размеру подобран зонд;
- разрыв гнойного мешка с разлитием гноя в гайморовой полости;
- прободение костной стенки, при котором зонд проникает в носовую полость;
- обламывание зонда в канале, при котором его придется срочно удалить хирургически.
Зонд конический для слезного канала
Важно! Появление крови после манипуляции осложнением не считается, наоборот, свидетельствует о том, что блокирующие слезоотток пленки успешно удалены.
Что будет, если не провести вовремя зондирование и не очистить слезные каналы? Разовьется воспалительный стеноз. Возникнет флегмона слезного мешка. Образуется пераорбитальный целлюлит. Может начаться гайморит или энтмоидит. Состояние гнойного воспаления способно привести менингиальному сепсису. В редких случаях развивается нарушение зрения. Таким образом, данная операция – относительно безопасное и на сегодняшний день наиболее эффективное средство избавить ребенка от непроходимости слезных путей и предотвратить развитие серьезных заболеваний, несущих угрозу здоровью малыша.
У этого ребенка периорбитальный целлюлит — заболевание глаз
источник
- http://drvision.ru/bolezni/u-detej/zondirovanie-sleznogo-kanala.html
- http://sovdok.ru/oftalmologiya/zondirovanie-sleznogo-kanala-u-detey.html
- http://www.baby.ru/community/view/44165/forum/post/5328507/
- http://linzopedia.ru/zondirovanie-sleznogo-kanala-u-detej-do-goda.html